რა გართულებები აქვს დიაბეტს
დიაბეტის დაგვიანებული გართულებები არასპეციფიკურია (გვხვდება სხვადასხვა ტიპის დიაბეტით), ეს მოიცავს:
1. მიკრო და მაკროანგიოპათია (დიდი არტერიების ათეროსკლეროზი),
დიაბეტის დაგვიანებული გართულებების ძირითადი მიზეზია ჰიპერგლიკემია, ჰიპერლიპიდემია და ჰიპერქოლესტერინემია. ისინი იწვევს სისხლძარღვების დაზიანებას და სხვადასხვა ორგანოებისა და ქსოვილების დისფუნქციას, ცილების გლიკოზილაციის გზით, სორბიტოლის წარმოქმნას და ათეროსკლეროზის გააქტიურებას.
სარდაფის მემბრანების ცილების (პროტეოგლიკანების, კოლაგენების, გლიკოპროტეინების) გლიკოზილირების დროს, მათი გაცვლა, კორელაცია და სტრუქტურული ორგანიზაცია შეფერხებულია, სარდაფის მემბრანები უფრო სქელი ხდება და ანგიოპათიები ვითარდება.
მაკროანგიოპათიები ვლინდება გულის, ტვინის, ქვედა კიდურების დიდი და საშუალო გემების დაზიანება. სარდაფის მემბრანების გლიკოლირებული ცილები და უჯრედული მატრიქსები (კოლაგენი და ელასტინი) ამცირებენ არტერიების ელასტიურობას. გლიკოზილიაცია გლიკოზილირებული წამლების ჰიპერლიპიდემიასთან და ჰიპერქოლესტერინემიასთან ერთად არის ათეროსკლეროზის გააქტიურების მიზეზი.
მიკროანგიოპათიები არის კაპილარების და მცირე გემების დაზიანების შედეგი. ვლინდება ნეფრო-, ნეირო- და რეტინოპათიის სახით.
ნეფროპათია ვითარდება დიაბეტის მქონე პაციენტების დაახლოებით მესამედში. ნეფროპათიის ადრეული სტადიების ნიშანი არის მიკროლბუმინურია (30-300 მგ დღეში), რომელიც შემდგომში ვითარდება კლასიკური ნეფროზული სინდრომისკენ, რომელიც ხასიათდება მაღალი პროტეინურინით, ჰიპოალბუმინემიით და შეშუპებით.
რეტინოპათია, დიაბეტის ყველაზე სერიოზული გართულება და სიბრმავეების ყველაზე გავრცელებული მიზეზი, ვითარდება დიაბეტის მქონე პაციენტების 60-80% -ში. ადრეულ ეტაპზე ვითარდება ბაზალური რეტინოპათია, რომელიც ვლინდება ბადურის სისხლჩაქცევებით, ბადურის ვაზოდილატაციით და შეშუპებით. თუ ცვლილებები არ ახდენს გავლენას მაკულაზე, მხედველობის დაკარგვა ჩვეულებრივ არ ხდება. მომავალში, პროლიფერაციული რეტინოპათია შეიძლება განვითარდეს, რაც გამოიხატება ბადურის და სათვალეების გემების ნეოპლაზმებში. ახლად წარმოქმნილი გემების სიმკვეთრე და მაღალი გამტარიანობა განსაზღვრავს ხშირი სისხლდენა ბადურის ან სათვალე სხეულში. სისხლის შედედების ადგილზე ვითარდება ფიბროზი, რაც იწვევს ბადურის განცალკევებას და მხედველობის დაკარგვას.
შაქრიანი დიაბეტი (მოკლედ - დიაბეტი) ხასიათდება არასტაბილური და რთული კურსით და, თითქმის ყველა შემთხვევაში, ადრე თუ გვიან იწვევს სხვადასხვა გართულებების განვითარებას.
დიაბეტის ნებისმიერი გართულების განვითარების მთავარი მიზეზი არის სისხლში გლუკოზის ოდენობის ქრონიკული მატება. სამედიცინო ექსპერტები გვირჩევენ, რომ დიაბეტით დაავადებულმა ყველა ადამიანმა ყოველთვის მკაცრად გააკონტროლოს მათი სისხლში შაქარი და დროულად განახორციელოს ყველა პრევენციული და თერაპიული ზომა.
დიაბეტის მწვავე გართულებები
ამ დაავადების მწვავე გართულებები წარმოადგენს დიაბეტის სიცოცხლის ხანგრძლივობას ყველაზე დიდ საფრთხეს და საფრთხეს, რადგან ეს მათ შეუძლიათ პაციენტის გარდაცვალებამდე.
მწვავე გართულებები მოიცავს:
- ქეთოაციდოზი. ის ვითარდება სისხლში მეტაბოლური პროდუქტების დაგროვების გამო. ძირითადი სიმპტომებია: ცნობიერების დაკარგვა, სხვადასხვა შინაგანი სისტემისა და ორგანოების ფუნქციური დაქვეითება. ქეთოაციდოზი ყველაზე მგრძნობიარეა პირველი ტიპის დიაბეტით დაავადებული ადამიანებისთვის.
- ჰიპოგლიკემია. ის შეიძლება განვითარდეს პლაზმური გლუკოზის მკვეთრი შემცირების გამო. სიმპტომები: მოსწავლეთა რეაქციის არარსებობა მსუბუქად, ცნობიერების დაკარგვა, პლაზმაში შაქრის რაოდენობის მკვეთრი მომატება, რაც შეიძლება მალე, კრუნჩხვები, გადაჭარბებული ოფლიანობა, ზოგიერთ შემთხვევაში, კომა. ჰიპოგლიკემია შეიძლება განვითარდეს დიაბეტით დაავადებულებში, პაციენტებში არა მხოლოდ 1, არამედ 2 ტიპის დიაბეტი.
- ჰიპერმოსოლარული კომა. ჩნდება სისხლში გლუკოზის მომატებული შემცველობა, აგრეთვე ნატრიუმი. მის განვითარებას თან ახლავს სხეულის გახანგრძლივებული დეჰიდრატაცია. ძირითადი სიმპტომებია პოლიდიფსია და პოლიურია. ამ გართულების განვითარება ყველაზე მგრძნობიარეა ხანდაზმული ასაკის ადამიანებისთვის, პაციენტებისთვის.
- ლაქტაციდური კომა. განვითარების საფუძველია სისხლში ლაქტური მჟავის ჭარბი დაგროვება. მისი ძირითადი სიმპტომებია თავბრუსხვევა, არტერიული წნევის უეცარი გადახტომა, რესპირატორული უკმარისობა და შარდის დაგროვება. ეს გართულება უმეტეს შემთხვევაში ვლინდება მოწიფული ასაკის დიაბეტით დაავადებულებში (50 წლის და უფროსი ასაკის).
აღსანიშნავია, რომ შაქრიანი დიაბეტის მწვავე გართულებები ბავშვებში და მოზრდილებში ერთნაირია, ამიტომ მნიშვნელოვანია ყურადღებით დავაკვირდეთ ჯანმრთელობის მდგომარეობას და სპეციფიურ სიმპტომებს, რომლებიც გვხვდება ნებისმიერი ასაკობრივი კატეგორიის დიაბეტში. ყოველი ჩამოთვლილი გართულება შეიძლება ძალიან სწრაფად განვითარდეს, ზოგიერთ შემთხვევაში რამდენიმე საათში. კეთილდღეობის მკვეთრი გაუარესებით და დიაბეტის გართულებების რომელიმე ზემოხსენებული ნიშნის გამოვლით, დაუყოვნებლივ უნდა მიმართოთ კვალიფიციურ სამედიცინო დახმარებას.
დიაბეტის ქრონიკული გართულებები
დიაბეტის ქრონიკული გართულებები გამოწვეულია დაავადების გახანგრძლივებული კურსით. ყველა აუცილებელი სამედიცინო ზომების სათანადო დაცვითაც კი, შაქრიანი დიაბეტი სერიოზულად ამძიმებს თითოეული პაციენტის ჯანმრთელობის მდგომარეობას. ვინაიდან ამ დაავადებას დიდი ხნის განმავლობაში შეუძლია შეცვალოს სისხლის შემადგენლობა პათოლოგიური მიმართულებით, შეიძლება ველოდოთ სხვადასხვა ქრონიკული გართულებების გამოვლენას, რომლებიც გავლენას ახდენენ პირის ნებისმიერ შინაგან ორგანოებსა და სისტემებზე.
ყველაზე ხშირად ქრონიკული გართულებებით განიცდიან:
- გემები. გრძელვადიანი დიაბეტის დროს მათი სანათური შეიძლება მნიშვნელოვნად შემცირდეს, ხოლო მათი კედლები გახდება თხელი და ნაკლებად გამტარიან ორგანიზმში შემავალი ყველა სასარგებლო ნივთიერების მიმართ. ამან შეიძლება გამოიწვიოს სხვადასხვა სერიოზული გულის პათოლოგიის განვითარების პროვოცირება.
- თირკმელები. დაავადების გრძელი კურსით, უმეტეს შემთხვევაში, თირკმლის უკმარისობა ვითარდება.
- კანი. DM შეიძლება უარყოფითად იმოქმედოს პირის კანზე. მას შემდეგ, რაც ამ დაავადებით კანის ქსოვილებში სისხლის ნაკადის მიღება მნიშვნელოვნად შემცირდება, მასზე შეიძლება გამოჩნდეს ტროფიკული წყლულები, რომლებიც ხშირად ხდება სხვადასხვა ინფექციებისა და დაზიანებების ძირითადი წყარო.
- ნერვული სისტემა. შაქრიანი დიაბეტით, ნერვული სისტემა მნიშვნელოვან ცვლილებებს განიცდის. უპირველეს ყოვლისა, ამგვარი ცვლილებები აისახება კიდურების არარსებობის სინდრომის გამოჩენაზე. პაციენტი იწყებს კიდურების მუდმივ სისუსტეს, რასაც თან ახლავს ძლიერი და გახანგრძლივებული ტკივილი. ზოგიერთ ყველაზე რთულ შემთხვევებში, ნერვულ სისტემაში მომხდარმა ცვლილებებმა შეიძლება გამოიწვიოს დამბლის განვითარება.
დიაბეტის გვიანი გართულებები
შაქრიანი დიაბეტის დაგვიანებული გართულებები, დაავადების პროგრესირების რამდენიმე წლის განმავლობაში, ნელა ვითარდება. ასეთი გართულებების საშიშროებაა ის, რომ ისინი თანდათანობით, მაგრამ ძალიან სერიოზულად აუარესებს დიაბეტის საერთო ჯანმრთელობას. სამედიცინო ექსპერტები ამტკიცებენ, რომ ყველა დადგენილი თერაპიული ღონისძიების კომპეტენტური და რეგულარული განხორციელების შემთხვევაშიც კი, ძნელია დაიცვან თავი ამგვარი გართულებების განვითარებისგან.
გვიანი გართულებები მოიცავს:
- რეტინოპათია ახასიათებს ბადურის დაზიანება, რამაც შეიძლება პროვოცირება მოახდინოს არა მხოლოდ მისი რღვევის, არამედ ჰემორაგიის ფონზე. ამ დაავადებამ შეიძლება გამოიწვიოს ვიზუალური ფუნქციის სრული დაკარგვა. რეტინოპათია ხშირად გვხვდება "გამოცდილი" დიაბეტით დაავადებულებში, რომლებიც დაავადებულია ნებისმიერი ტიპის დაავადებით, თუმცა, ის ყველაზე ხშირად ვითარდება 2 ტიპის დიაბეტის მქონე ადამიანებში.
- ანგიოპათია. ეს არის სისხლძარღვთა გამტარიანობის დარღვევა. მას შეუძლია პროვოცირება გამოიწვიოს თრომბოზი და ათეროსკლეროზი. ანგიოპათია ძალიან სწრაფად ვითარდება, ზოგიერთ შემთხვევაში წელიწადზე ნაკლებ პერიოდში.ამ პათოლოგიით შეიძლება დაზარალდნენ 1 და 2 ტიპის დიაბეტის მქონე პაციენტები.
- პოლინეიროპათია. ამ დაავადებით, ადამიანი კარგავს მგრძნობელობას ტკივილი და სითბო ქვედა და კიდურების ქვედა კიდურებში. სიმპტომებში შედის წვა და მუწუკა მკლავებში და ფეხებში. ეს პათოლოგია შეიძლება მოხდეს ნებისმიერ დიაბეტში.
- დიაბეტური ტერფი. ფეხების დაზიანება, რომლის დროსაც ფეხები წყლულები და აბსცესები ჩნდება. უმეტეს შემთხვევაში, ეს პათოლოგია იწვევს ქირურგიულ ჩარევას, დაზარალებული კიდურის ამპუტაციის ჩათვლით. იმის გამო, რომ დიაბეტით დაავადებულ თითოეულ პაციენტს შეუძლია განვითარდეს, ექიმები გირჩევენ, რომ ყველამ, გამონაკლისის გარეშე, მეტი ყურადღება მიაქციონ ჰიგიენას და ფეხის კომფორტს.
თერაპიული და პროფილაქტიკური ზომები
 დიაბეტის გართულებების მკურნალობა, პირველ რიგში, მათ პროფილაქტიკაშია. დიაბეტით დაავადებულებს რეგულარულად უნდა მიჰყვეს ყველა ძირითადი სამედიცინო დანიშნულება, დიაბეტის სხვადასხვა გართულებების განვითარების თავიდან ასაცილებლად და სისხლში შაქრის ნებისმიერი რყევების მონიტორინგისთვის. ნებისმიერი სახის გართულებების განვითარების შემთხვევაშიც კი აუცილებელია დაუყოვნებლივი ზომების მიღება პლაზმაში გლუკოზის დონის ნორმალიზებისთვის, რადგან ეს დამოკიდებულია არა მხოლოდ თავად დიაბეტის კურსის ბუნებაზე, არამედ მის მიერ გამოწვეულ პათოლოგიურ შედეგებზეც.
დიაბეტის გართულებების მკურნალობა, პირველ რიგში, მათ პროფილაქტიკაშია. დიაბეტით დაავადებულებს რეგულარულად უნდა მიჰყვეს ყველა ძირითადი სამედიცინო დანიშნულება, დიაბეტის სხვადასხვა გართულებების განვითარების თავიდან ასაცილებლად და სისხლში შაქრის ნებისმიერი რყევების მონიტორინგისთვის. ნებისმიერი სახის გართულებების განვითარების შემთხვევაშიც კი აუცილებელია დაუყოვნებლივი ზომების მიღება პლაზმაში გლუკოზის დონის ნორმალიზებისთვის, რადგან ეს დამოკიდებულია არა მხოლოდ თავად დიაბეტის კურსის ბუნებაზე, არამედ მის მიერ გამოწვეულ პათოლოგიურ შედეგებზეც.
დიაბეტის გართულებების პროფილაქტიკა მოიცავს:
- სისხლში შაქრის კონტროლი,
- რეგულარული სამედიცინო ზედამხედველობა და სამედიცინო შემოწმება,
- დიეტურ სისტემასთან შესაბამისობა,
- დღის მკაფიო რეჟიმის შედგენა (აუცილებელია ზუსტად განსაზღვროთ დილის ამაღლებისა და საწოლში გასვლის დრო, მუშაობის ხანგრძლივობა, ინსულინის ინექციების მიღების დრო და ა.შ.),
- ზომიერი ფიზიკური დატვირთვა და კარგი დასვენება
- სახლში პირადი ჰიგიენის და სისუფთავის დაცვა,
- იმუნიტეტის მხარდაჭერა და ცივი და ინფექციური დაავადებების დროული მკურნალობა.
რასაკვირველია, დიაბეტის ნებისმიერი გართულების განკურნება შეუძლებელია ყველა ზემოხსენებული ზომით, რადგან თითოეული შემთხვევა მოითხოვს გარკვეული მედიკამენტების გამოყენებას და რიგ სპეციალურ პროცედურებსა და თერაპიებს. თუმცა, ასეთი რეკომენდაციების დაცვა საშუალებას მისცემს არა მხოლოდ დიაბეტის სტაბილურ კურსს, არამედ მნიშვნელოვნად შეამცირებს ამ დაავადების რაიმე შესაძლო გართულების რისკს.
დიაბეტში ანგიოპათიის განვითარებაში მონაწილე ძირითადი ფაქტორი არის ჰიპერგლიკემია. ეს განმარტავს დიაბეტის სწორი მკურნალობის მნიშვნელობას, კერძოდ, ნახშირწყლების მეტაბოლიზმის დარღვევების კომპენსაციის უზრუნველყოფას - ნორმოგლიკემია და აგლიკოზურია. ამას მოწმობს DCCT– ის გრძელვადიანი პერსპექტიული კვლევები (შაქრიანი დიაბეტის ტიპი 1) და UKPDS– ის კვლევა.
დიაბეტური რეტინოპათია. დიაბეტისთვის მკაცრი კომპენსაციის გარდა, დამატებითი თერაპია ხორციელდება ასევე დიაბეტური რეტინოპათიის სტადიიდან გამომდინარე. რეტინოპათიის საწყისი სტადიების დროული დიაგნოზისთვის აუცილებელია რეგულარული (წელიწადში 1 დრო) ოფთალმოსკოპიური გამოკვლევა, ხოლო როდესაც რეტინოპათიის პირველი ნიშნები ჩნდება, ოფთალმოლოგმა უნდა შეამოწმოს ასეთი პაციენტი ყოველ ექვს თვეში ერთხელ. პაციენტებს, რომლებსაც არ აქვთ პროლიფერაციული დიაბეტური რეტინოპათია, სისხლში ლიპიდების მომატება აქვთ, მკურნალობენ ლიპიდური შემცირების და ანტიოქსიდანტური საშუალებებით, ჰეპარინის დაბალი მოლეკულური წონის მქონე საშუალებებით (სულოდექსიდიდი, Wessel duet F), დიპირიდამოლი.
რეტინოპათიის დაწყების სტაბილიზაციის ძირითადი საშუალება და, შესაბამისად, სიბრმავეების პროფილაქტიკა, არის ლაზერული კოაგულაცია, რომელიც ხორციელდება არგონის, კრეპტონის ან რუბიანი ლაზერის გამოყენებით ადგილობრივი სახით (მრავლობითი მიკროანეიზმების, ბადურის და პრეტენკულარული სისხლჩაქცევების თანდასწრებით), ფოკალური (არაპროლიფერაციული რეტინოპათიით) და ბადურის შეშუპება მის წინა პოლუსში) ან პანტრალური (პროლიფერაციული რეტინოპათიით) კოაგულაციით.პროლიფერაციული დიაბეტური რეტინოპათიით, რომლებიც გართულებულია ვიზუალური სისხლდენით და პროლიფერაციული ქსოვილის არსებობით, ზოგიერთი ავტორი გირჩევთ კრიოკოაგულაციას, რამაც შეიძლება გააუმჯობესოს ან გააძლიეროს ნარჩენი ხედვა და თავიდან აიცილოს სრული სიბრმავე განვითარება. სათვალეების სისხლდენა არის ვიტექტომიის მითითება.
დიაბეტური ნეფროპათია.
გლიკემიის მკაცრი კონტროლის პარალელურად, შაქრიანი დიაბეტის ტიპი 1 პაციენტებში, ყოველწლიურად, შაქრიანი დიაბეტის დაწყებიდან მე –5 წლიდან დაწყებული, შარდის შემოწმება ხდება მიკროალბუმინურიის არსებობის გამო, ხოლო დიაბეტური რეტინოპათიის ნიშნით, გამოკვლევა ტარდება დიაბეტის ხანგრძლივობის მიუხედავად. შაქრიანი დიაბეტის ტიპის 2 შემთხვევაში, შარდის ტესტის ჩატარება ხდება ექვს თვეში ერთხელ, დიაგნოზის დასმის მომენტიდან. უნდა გაითვალისწინოთ, რომ საშარდე გზების ინფექციით, მაღალი ცილის დიეტის დროს, ძლიერი ფიზიკური დატვირთვით, ინფექციური დაავადებებით, სხვადასხვა სტრესული პირობებით, შარდს მიკროალბუმინურიის შემოწმებისას შეიძლება ჰქონდეს "ცრუ დადებითი" შედეგები. როდესაც პროტეინურია ხდება, საჭიროა ალბუმინის ექსკრეციის მომატება, ასევე სისტემატური (ექვს თვეში ერთხელ, არტერიული წნევის განსაზღვრა და რეbergის ტესტის ჩატარება).
მიკროალბუმინურიის ეტაპზე, ანგიოტენზინ-გარდამქმნელი ფერმენტების ჯგუფის სამკურნალო საშუალებები რეკომენდებულია კაპტოპრილის (კაპოტენის) მინიმალური დოზებით 12,5 მგ 2-3-ჯერ დღეში, ენალაპრილი (რანიტექ, ენაპ) 2.5 მგ 2-ჯერ დღეში, პერინდოპრილის (პრეპარატი) 2. მგ დღეში ერთხელ, რამიპრილი (ტრიტაზა) 1.25 მგ 1-2-ჯერ დღეში.
ამ პრეპარატების მიღება შეგიძლიათ კურსებში (კურსის ხანგრძლივობა 2-3 თვე, წელიწადში 2-3 კურსი) მინიმალური მიკროლბუმინურიით (100 მგ-ზე ნაკლები დღეში) ან განუწყვეტლივ (მიკროლალუმინურიით 100 მგ-ზე მეტი დღეში). გარდა ამისა, დადებითი ეფექტი აღინიშნა, როდესაც ინტრავენურად კუნთოვანი გზით სულოდექსიდს იყენებენ (1 მგ დღეში 20 დღის განმავლობაში) ან პერორალურად 1-2 კაფსულაში 2-ჯერ დღეში 6-8 კვირის განმავლობაში.
პროტეინურიის ეტაპზე, დიეტა რეკომენდებულია ნატრიუმის ქლორიდისა და ცხოველთა ცილის შეზღუდვით 40 გ დღეში, ხოლო არტერიული წნევის მატებასთან ერთად, ანგიოტენზინ-გარდამქმნელი ფერმენტის ინჰიბიტორების დანიშვნა თერაპიულ დოზებში, რომლებიც 2-2,5-ჯერ უფრო მაღალია, ვიდრე გამოყენებული მიკროლბუმინურიის შემცირების მიზნით. შაქრიანი დიაბეტით დაავადებული ჰიპერტენზიის სამკურნალოდ, სასურველი წამლებია ანგიოტენზინად გარდამქმნელი ფერმენტის ინჰიბიტორები, რომელთა არაეფექტურობა გირჩევთ გამოიყენოთ კალციუმის ანტაგონისტების (დილტიაზმი, ნიფედიპინი ან ვერაპამილი), სელექციური p- ბლოკატორები (ატენოლოლი, ლოკრენი და ა.შ.), მარყუჟის დიურეზული საშუალებების (ფუროსემიდი) ანტიზები ცენტრალური მოქმედების მქონე მედიკამენტები (კლონიდინი და ა.შ.). მისაღები არტერიული წნევა - არა უმეტეს 130/85 მმ Hg ცხიმის მეტაბოლიზმის დარღვევები მოითხოვს ლიპიდების შემსუბუქებული წამლების გამოყენებას.
თირკმლის უკმარისობის ეტაპზე პაციენტები გადაჰყავთ ინსულინის თერაპიაში და აგრძელებენ მკურნალობას ანგიოტენზინ-გარდამქმნელი ფერმენტის ინჰიბიტორებით (ან სხვა ანტიჰიპერტენზიული საშუალებებით), ჰიპერლიპიდემიის, ლიპიდური შემსუბუქებული პრეპარატების, ენტეროორბენტების, ჰემოდეზის თანდასწრებით, პაციენტები აგრძელებენ დიეტაზე ცხოველური ცილების შეზღუდვით. დიაბეტური ნეფროპათიის ტერმინალურ ეტაპზე მითითებულია ექსტრაკორპორული მკურნალობა (პერიტონეალური დიალიზი, პლაზმაფერეზი, ჰემოსორბცია, ჰემოდიალიზი, თირკმელების გადანერგვა, შესაძლოა პანკრეასის ერთდროული ტრანსპლანტაციით).
დიაბეტური ნეიროპათია. ნეიროპათიის დროული გამოვლენა და დიაგნოზი შესაძლებელია პაციენტის რეგულარული გამოკვლევებით, რომელიც ტარდება ყოველწლიურად, ხოლო დაავადების დაწყებიდან 3-4 წლის შემდეგ - ექვს თვეში ერთხელ. Tendon რეფლექსების (მუხლზე ან აქილევსის) შეფასება და ვიბრაციის მგრძნობელობის დადგენა ხორციელდება დამთავრებული tuning ჩანგლის ან ბიოტენსიომეტრის გამოყენებით. ამასთან, განისაზღვრება ტაქტიანობა და ტემპერატურა, ტკივილი, დამცავი და პროპორციული მგრძნობელობა.ბოლო წლებში ფართოდ იქნა გამოყენებული მონოფილამენტების გამოყენებით დამცავი მგრძნობელობის განსაზღვრა. მონოფილამენტის 10 გ შესწავლისას მგრძნობელობის ნაკლებობა მიუთითებს დამცავი მგრძნობელობის თითქმის სრულ დაკარგვაზე. ავტონომიური ნერვული სისტემის ფუნქციონირების დარღვევა ვლინდება ვალსალვას რღვევით, ღრმა სუნთქვით ავარია და ა.შ.
დიაბეტური ნეიროპათიის სიმპტომური თერაპია მოიცავს ქოლინესტერაზას პრეპარატების გამოყენებას (პროცერინი, ნეოსტიგამინი), რომლებიც აუმჯობესებენ ნერვული იმპულსების, ანალგეტიკების (ასპირინი, ანალგინი, ბარალგინი), ანტიკონვულანტები (კარბამაზეპინი, ფენიტოინი, დილანდინი, კლონაზეპამი), ტრიცილიდური ანტიპიდინი , კაპსაიცინი, ალდოზის რედუქტაზას ინჰიბიტორები (ოლესტატინი, ოლრედეზა, ტოლსტრატი, იზოდიბუტი და ა.შ.), ვაზოდილატორები (ნორადრენალინის ანტაგონისტები, კალციუმის ანტაგონისტები, პროსტაგლანდინოს წარმოებულები) , ნიტრატები), მემბრანული სტაბილიზირებული აგენტები (ლინგოკაინი, ლიდოკაინი და მისი ორალური ანალოგური მეგზილენი), პრიმროსის ზეთი, რომელიც შეიცავს ლინოლეინს (75%) და y- ლინოლენინის მჟავას (8-10%), განგლიოზიდებთან და ა.შ., ბოლო წლების განმავლობაში ნეიროპათიის სამკურნალოდ, აგენტები პათოგენეტიკური თერაპია, კერძოდ, თიოკტაციდი, რომელიც წარმოადგენს ა-ლიპოლის მჟავას, ტრომეტამოლის მარილის ფორმით. თიოკტაციდი ინიშნება 600 მგ ზეპირი ტაბლეტების ფორმით ან 600 მგ ინტრავენურად ინექციით იზოტონური ნატრიუმის ქლორიდის ხსნარში 1 ჯერ დღეში 2-4 კვირის განმავლობაში. მომავალში ეფექტის შესანარჩუნებლად, მიზანშეწონილია თიოკტაციდის მიღება პირით.
იგივე დადებითი ეფექტი მოცემულია ა-ლიპოიდური მჟავების პრეპარატებით (თიოკტაციდი, ესპალიპონი და ა.შ.). ჩვენ ვიყენეთ ესპალიპონი 3 კვირის განმავლობაში ინტრავენურად, ინფუზიის სახით (600 მგ დღეში), შემდეგ კი შიგნით (600 მგ დღეში) 3-6 თვის განმავლობაში. თითქმის მსგავს კლინიკურ ეფექტს ახდენს ცხიმში ხსნადი ვიტამინი B (ბენფოტამინი) და მილგამა (პრეპარატები ვიტამინებით B6, B | 2 და B,). შაქრიანი დიაბეტით დაავადებული 50 პაციენტის სამკურნალოდ გამოვიყენეთ პრეპარატი milgam-ma-100. პრეპარატი ინიშნება 1 ტაბლეტი 3 ჯერ დღეში 6 კვირის განმავლობაში. მკურნალობა ძალიან ეფექტური აღმოჩნდა: ქვედა კიდურებში ტკივილის ინტენსივობა და სიხშირე შემცირდა, ვიბრაციის მგრძნობელობა გაუმჯობესდა, პარესთეზია შემცირდა და გაქრა, რამაც ხელი შეუწყო პაციენტების ცხოვრების ხარისხის გაუმჯობესებას.
დიაბეტური ტერფის სინდრომი. დიაბეტური ტერფის ნეიროპათიული ფორმის კონსერვატიული მკურნალობა მოიცავს ადგილობრივი თერაპიას (ჭრილობების მკურნალობა ანტისეპტიკური ხსნარებით: 1% დიოქსიდინი, 0,05% ქლორჰექსიდინი, დამცავი ფილმები: ანტისორბული, ინადინი, ჰიდროკოლი, სორბოლონი, გრანულაციის ეტაპზე - ბრონოლინი, ჰიდროსორბული, ატრუმანი და ა.შ.) ეპითელიზაციის სტადიები - ბიოკლუზიური, ჰიდროფილმი), აგრეთვე ანტიბიოტიკების სისტემური გამოყენება (მანდოლი, ან ცეფანდოლოლი, მეტრონიდაზოლი, ციპროფლოქსაცინი, დელაცინი, ან კლინდამიცინი). წინაპირობა უნდა იყოს დაზარალებული კიდურის სრული გადმოტვირთვა (ინვალიდის ეტლი ან სპეციალური ფეხსაცმელი).
ჩვენ, EI სოკოლოვთან და სხვებთან ერთად, შევისწავლეთ ქიმების, ფეტინისა და გლუტამინის მჟავას ერთდროული გამოყენების ეფექტი ჰემოსტაზის მქონე პაციენტებში, რომლებსაც აქვთ შაქრიანი დიაბეტი. კარგი ეფექტი ამ პრეპარატების მიღების ყოველთვიური კურსის შემდეგ (თითოეული ტაბლეტი 1 ტაბლეტი 3 ჯერ დღეში) გაგრძელდა 2 თვემდე. შრატში შემავალი ლიპიდების შესამცირებლად, რეკომენდებულია ქოლესტერინის ინჰიბიტორების დანიშვნა (3-ჰიდროქსი-3-მეთილ-გლუტარილ-კოენზიმ A- რედუქტაზა): ლოვასტატინი, მეგაკორი და სხვა ანალოგები, აგრეთვე კუჭ-ნაწლავის ტრაქტის და ლორწოვანი გარსების ავტონომიური ელექტრო სტიმულატორი - "ელექტრონული ნორმალიზატორი ” ნაჩვენებია ანტიოქსიდანტების (ა-ტოკოფეროლი, სელენი და ა.შ.) და პოლი (ADP-riboso) სინთაზას ინჰიბიტორები, რომლებსაც ნიკოტინამიდი მიეკუთვნება. ისინი, ლიპიდური შემადგენლობის ნორმალიზება და უჯრედული მემბრანების თავისუფალი რადიკალების გადაჭარბებული ოდენობის აღმოფხვრა, მათ შორის p – უჯრედული მემბრანების, აუმჯობესებენ სხვადასხვა ორგანოებისა და სისტემების ფუნქციონალურ აქტივობას.
ტრენტალს (პენტოქსიფლინს) დოზით 1000-1200 მგ დღეში ერთხელ პერორალურად აქვს სასარგებლო გავლენა მიკროცირკულაციაზე და მიკროანგიოპათიის მიმდინარეობაზე, მათ შორის რეტინოპათიაზე. სხვა პრეპარატები აუმჯობესებენ მიკროანგიოპათიის კურსს: დოქსიუმი (კალციუმის დობსილაატი), დიცინონი, თიკოლიპადინი და ა.შ.როგორც აღინიშნა, ბოლო წლებში კარგი გავლენა მოახდინეს მიკროანგიოპათიის მიმდინარეობაზე (ნეფროპათია, რეტინოპათია) გლუკოსამინოგლიკანების ჯგუფიდან, პიავიტის, სულოდექსიქსიდის, დაბალი მოლეკულური წონის ჰეპარინის გამოყენებით. ანგიოტენზინის გარდაქმნის ფერმენტის ინჰიბიტორები რეკომენდებულია დიაბეტური ნეფროპათიის ძალიან ადრეულ სტადიაზე. ამ ჯგუფის (კაპოტენის, ელანაფრილის, ან რიტეკის, რამიპრილის, ან ტრიტასის, პერინდოპრილის, ან პრესიარიუმის) პრეპარატი არა მხოლოდ აღმოფხვრის ცენტრალურ ჰიპერტენზიას, არამედ ინტუბუბერულულ ჰიპერტენზიას, ანგიოტენზინ II- ის წარმოქმნის ბლოკირებას, გლომერულ გამონაყარის არტერიოლის გაფართოებას და ჰიდროსტატიკური წნევის შემცირებას გლომერულთა კაპილარში. ლაზერული კოაგულაცია, რაც პროლიფერაციულ ეტაპზეა მითითებული, ფართოდ გამოიყენება დიაბეტური რეტინოპათიის სამკურნალოდ.
ინტენსიური კვლევა მიმდინარეობს იმპლანტირებული ხელოვნური პანკრეასის შესაქმნელად. ამასთან, ასეთი აპარატის შექმნის სირთულეებს უკავშირდება არა მხოლოდ მინიკომპიუტერის შემუშავება, არამედ სენსორის შექმნა, რომელსაც შეუძლია შეაჩეროს გლუკოზის კონცენტრაცია უჯრედშორისი სითხეში დიდი ხნის განმავლობაში დამახინჯების გარეშე, ე.ი. სენსორის იმპლანტაციის ადგილზე. ამჟამად შემუშავებულია და გამოიყენება ღია ტიპის აღჭურვილობა, დახურული ტიპის მოწყობილობებისაგან - ბიოსტატორი. ბიოსტატორში ინსულინის ინფუზია ხორციელდება გლიკემიის დონის მნიშვნელობების შესაბამისად, რომელიც დადგენილია ყოველ 30-40 სე-ში. ღია ტიპის აპარატებში (აცვიათ დისპენსერები), ინსულინის ინფუზიის რეჟიმი დადგენილია კლინიკურ გარემოში ექიმის მიერ, ხოლო მოგვიანებით, ვარჯიშის შემდეგ, თავად პაციენტი ცვლის რეჟიმს, კვების დროს. 2-3 წლის განმავლობაში პაციენტთა მიერ ღია ტიპის აპარატების გამოყენებამ აჩვენა, რომ დიაბეტის კომპენსაცია უფრო ადვილია, განსაკუთრებით მისი ლორწოვანი კურსით და შესაძლებელია დღის განმავლობაში სისხლში გლუკოზის დონის მნიშვნელოვანი ცვლილებების თავიდან აცილება, რაც ხელს უწყობს სტაბილიზაციას, და ზოგიერთ შემთხვევაში კი პირიქითაც. მიკროანგიოპათიის განვითარება (რეტიოპათია, ნეფროპათია). ღია ტიპის აპარატში გამოიყენება მხოლოდ მარტივი (ან მოკლევადიანი) ინსულინი. მისი ინფუზიის რიტმის შეცვლა შესაძლებელია ინსულინემიის გაზრდა ზუსტად იმ პერიოდში, როდესაც შეინიშნება ჭამის შემდეგ კუჭ-ნაწლავის ტრაქტიდან გლუკოზის მაქსიმალური შეწოვა.
კვლევები მიმდინარეობს ლიპოსომებზე კომპლექსური პერორალური ინსულინის წარმოებისთვის. თუმცა, ეს ჯერ კიდევ შორს არის კლინიკურ პრაქტიკაში ამ პრეპარატების გამოყენებისაგან. გამოქვეყნდა შეტყობინება ინსულინის წარმატებული გამოყენების შესახებ აეროზოლების სახით. რუსეთში და მის ფარგლებს გარეთ, პანკრეასის კუნძული B უჯრედების ტრანსპლანტაცია ხორციელდება შაქრიანი დიაბეტის ტიპის 1 პაციენტებისთვის. აჩვენა, რომ მეტ-ნაკლებად დამაკმაყოფილებელი შედეგი იქნა მიღებული, როდესაც ეს უჯრედები ღვიძლში გადანერგეს და B- უჯრედების კულტურის შეჩერება შემოვიდა პორტალში (პორტალი) ვენაში. ასეთი პროცედურა შეიძლება მნიშვნელოვნად შეამციროს ეგზოგენური ინსულინის დოზა, თუმცა, B- უჯრედების ტრანსპლანტაციის დადებითი ეფექტი მოკლევადიანია (3-4 თვე).
P- უჯრედების ან კუნძულების გადანერგვის მეთოდის შედარებითი სიმარტივის მიუხედავად (allotransplantation ან xenotransplantation), გადანერგილი B- უჯრედების ფუნქციონირება ხანმოკლეა, შესაბამისად, აუცილებელია განმეორებითი ოპერაციები. არავითარ შემთხვევაში არ იყო შესაძლებელი ნახშირწყლების მეტაბოლიზმის ისეთი გაუმჯობესების მიღწევა, რომელიც არ საჭიროებს ეგზოგენური ინსულინის ინექციებს (ინსულინის დოზა შეიძლება შემცირდეს). კუნძულების უჯრედების თითოეული ტრანსპლანტაცია (უცხო ცილები) არის ერთგვარი დამატებითი იმუნიზაცია, რომელიც ასტიმულირებს ტიპის 1 დიაბეტის იმუნურ და აუტოიმუნურ მექანიზმებს.ამიტომ, კუნძულების ან P- უჯრედების შესაძლო ტრანსპლანტაციაზე გადაწყვეტილების მიღებისას, უნდა მოხდეს იდენტიფიცირება მომავალი დონორების და მიმღებების ჰისტოქსტაბეტური ანტიგენების შესახებ.
მნიშვნელოვანი არის დონორის უჯრედების შერჩევა, რომლებიც იდენტურია მიმღებ უჯრედებში HLA სისტემის გენებთან.გარდა ამისა, საჭიროა გადანერგილი უჯრედების მინიმალური რაოდენობა (მინიმუმ 340,000-360,000), აგრეთვე იმუნოსუპრესორული წამლების გამოყენება. პანკრეასის ნაწილობრივი ან სრული გადანერგვა ხშირად ხორციელდება თირკმლის გადანერგვით ერთდროულად. ამ სფეროში მნიშვნელოვანი წარმატებები იქნა მიღწეული, მაგრამ გადანერგილი ორგანოების უარის პრობლემა კვლავ სერიოზულია. მისი საბოლოო გადაწყვეტილება უკავშირდება ორგანოთა და ქსოვილების გადანერგვის შემდგომ წარმატებას. ამ მხრივ გამამხნევებელია გენური თერაპია, რომლის გამოყენების შესაძლებლობა დადასტურებულია მოლეკულური გენეტიკური ტექნოლოგიების პროგრესიით.
დიაბეტით დაავადებულთა სახელმძღვანელო სვეტლანა ვალერევნა დუბროვსკაია
დიაბეტის გართულებების პროფილაქტიკა
დიაბეტის გართულებების დაწყების თავიდან ასაცილებლად, პაციენტმა უნდა დაიცვას ექიმების ყველა რეცეპტი, დაიცვას მკაცრი დიეტა, ასევე შეზღუდოს ფიზიკური დატვირთვა და შეამოწმოს მისი გონებრივი მდგომარეობა. ზოგიერთ შემთხვევაში, ექიმები გვირჩევენ, რომ მათმა პაციენტებმა პერიოდულად გაიარონ ფიზიოთერაპიული პროცედურების კურსი.
ფიზიოთერაპიას აქვს სასარგებლო გავლენა შაქრიანი დიაბეტის დროს, რომელსაც თან ახლავს ანგიოპათია ან ნეიროპათია (ქოტოაციდოზის არარსებობის შემთხვევაში). ასეთი პროცედურების მიზანს უკავშირდება პანკრეასის მოქმედების სტიმულირების, სისხლის მიმოქცევის გაუმჯობესების და პაციენტის სხეულის ზოგადი ტონის გაზრდა.
სინუსოიდული მოდულირებული დენები (SMT) იწვევს სისხლში გლუკოზის დონის თანდათანობით შემცირებას, ლიპიდების მეტაბოლიზმის სტაბილიზაციას და ხელს უშლის სხვადასხვა სიმძიმის ანგიოპათიების წარმოქმნას. თერაპიის სრული კურსი ჩვეულებრივ მერყეობს 10-დან 15 პროცედურამდე.
SMT- ს ელექტროფორეზის ერთდროული კომბინაცია ყველაზე ხშირად ინიშნება II ტიპის დიაბეტის დროს, ერთდროულად აქტიურ ნივთიერებასთან (მანილი, ადებიტი და ა.შ.). ზოგიერთ შემთხვევაში, ექიმმა შეიძლება რეკომენდაცია გაუწიოს ნიკოტინის მჟავასთან ელექტროფორეზს, რაც ასტიმულირებს პანკრეასის ფუნქციონირებას, ასევე ხელს უწყობს მცირე და დიდი სისხლძარღვების სანათურის ზრდას.
ზოგადი ელექტროფორეზისთვის გამოიყენება მაგნიუმის პრეპარატები (რომლებიც ხელს უწყობენ არტერიული წნევის თანდათანობით დაქვეითებას და ჰიპერქოლესტერინემიას აღმოფხვრას), კალიუმს (რომელსაც აქვს ანტიკონვულსიური მოქმედება და ღვიძლის ფუნქციის გაუმჯობესება), სპილენძი (ანგიოპათიის განვითარების თავიდან ასაცილებლად და ამავე დროს სისხლში გლუკოზის დონის შემცირება), ჰეპარინი (როგორც პროფილაქტიკური საშუალება) რეტინოპათიის საწინააღმდეგოდ), პროსერინი გალანტამინთან (კუნთების და ნერვული სისტემის ფუნქციონირების გასაუმჯობესებლად, კუნთების ბოჭკოების ატროფიის თავიდან ასაცილებლად).
ყველა ჩამოთვლილი პრეპარატი უნდა დაინიშნოს სპეციალისტის მიერ, ასეთ შემთხვევებში თვითმკურნალობამ შეიძლება გამოიწვიოს ძლიერი გვერდითი ეფექტების განვითარება. ექიმი განსაზღვრავს აგრეთვე ინდივიდუალური პროცედურის ხანგრძლივობას და თერაპიის მთელ კურსს.
მაღალი სიხშირის ულტრაბგერა (UHF) ასტიმულირებს ღვიძლსა და პანკრეასს, ხელს უშლის დიაბეტის ზოგიერთ გართულებას. ჩვეულებრივ, მკურნალობის სრული კურსი მოიცავს 13-15 პროცედურას. გარდა ამისა, ულტრაბგერითი მოქმედება სხეულზე აქვს თანდათანობითი ჰიპოგლიკემიური მოქმედება და ხელს უშლის ლიპოდისტროფიის განვითარებას სხეულის იმ ადგილებში, რომლებიც გამოიყენება ინექციების დროს.
ულტრაიისფერი დასხივება (UV) აუმჯობესებს სხეულის მეტაბოლიზმს, უზრუნველყოფს კალციუმის და ფოსფორის ნაერთების სრულ შეწოვას, ხელს უშლის ძვლის ქსოვილის განადგურებას, ამცირებს სისხლში გლუკოზის დონეს და ასტიმულირებს ბუნებრივი კანის ბარიერის წარმოქმნას, რომელიც იცავს შინაგან ქსოვილებს პათოგენური მიკროორგანიზმების შეღწევისგან.
ჰიპერბარიული ჟანგბადი (HBO) არის ჟანგბადის მკურნალობა ადგილობრივი წნევის მომატების გამოყენებით. დიაბეტის გართულებების პროფილაქტიკის ეს ტიპი ხელს უშლის ჟანგბადის დეფიციტს, ხელს უწყობს ნეიროპათიისა და დიაბეტური ტერფის პროგრესირების თავიდან აცილებას. როგორც წესი, თერაპიის სრული კურსი მოიცავს 10-დან 15 მკურნალობას.კლაუსტროფობია ასეთი მანიპულაციების უკუჩვენებაა (რადგან მკურნალობის დროს პაციენტი უნდა იმყოფებოდეს წნევის პალატაში, რაც თანდართული სივრცეა).
ექოსკოპია ინიშნება დიაბეტთან დაკავშირებული დაავადებების - ჰიპერტენზიის და გულის კორონარული დაავადებების თანდასწრებით, თერაპიული პროცედურები ხელს უწყობს ჰიპერტენზიული კრიზის განვითარებას და ტკივილის აღმოფხვრას.
ალა ვიქტოროვნა ნესტეროვას მიერ დიაბეტისთვის კლინიკური კვება
შაქრიანი დიაბეტის გართულებების მკურნალობა თუ დიაბეტი გართულებულია კეტოაციდოზით, პაციენტს ინიშნება მარტივი ინსულინის წილადური მიღება, ხოლო დოზა უნდა იყოს მკაცრად ინდივიდუალური. დიეტის თერაპია მცირდება შემდეგი მოქმედებებით: დიეტაში, ცხიმის შემცველობა შეზღუდულია
სუგარის დიაბეტების პრევენცია ამ თავის დასასრულს, ჩვენ იმედგაცრუებულ დასკვნამდე მივედით, რომ პანკრეასის დაავადებები, თუ არ მიიღება გადაუდებელი პროფილაქტიკური ზომები, შეიძლება გამოიწვიოს შეუქცევადი და სამწუხარო შედეგები. მაგალითად, დიაბეტი არ განუკურნებელია
შაქრიანი დიაბეტის პროფილაქტიკა მოზრდილებში მას შემდეგ, რაც ძირითადი მიზეზები, რომლებიც მოზრდილებში არ იწვევს ინსულინდამოკიდებულ დიაბეტს, არის ჭარბი წონა, ჰიპერტენზია, სისხლში ინსულინის მაღალი დონე და უფრო მცირე რაოდენობით მემკვიდრეობითი.
ბავშვებში დიაბეტის განვითარების რისკი და მისი პრევენცია დიაბეტის განვითარების ყველაზე დიდი რისკია დიაბეტის მქონე დედების მიერ დაბადებულ ბავშვებში. დიაბეტის განვითარების კიდევ უფრო დიდი შესაძლებლობა არსებობს ბავშვში, რომლის ორივე მშობელი დიაბეტიანია.
თავი 3 დიაბეტის მკურნალობა და მისი გართულებები დიაბეტის მკურნალობა შედგება რამდენიმე მიმართულებით. ნებისმიერი ტიპის დიაბეტისთვის, პაციენტმა უნდა მიიღოს შაქრის შემამცირებელი მედიკამენტები. მათ გარდა, ინიშნება ინსულინის ინექციები, რაც სავალდებულოა
დიაბეტის გართულებების მკურნალობა დიაბეტის გართულებების მკურნალობა, უპირველეს ყოვლისა, მოიცავს მათ პრევენციას, ანუ დაავადების მუდმივი ანაზღაურება. უკვე დაწყებული გართულებების მიუხედავად, სისხლში შაქრის დონის ნორმალიზებამ შეიძლება პროცესის გარშემო მობრუნება.
დიაბეტის პროფილაქტიკა ეს წიგნი განკუთვნილია დიაბეტის მქონე პაციენტებისთვის, მაგრამ მე ნამდვილად მინდა ვიმედოვნო, რომ მას წაიკითხავენ ისინი, ვინც ჯერ კიდევ არ გვხვდება ასეთი დაავადება. რატომ? ამის გამო, ალბათ, ბევრ ადამიანში სერიოზული დაავადების განვითარების რისკია
გართულებების პრევენცია და მშობიარობისთვის მზადება ჩვენ არაერთხელ გვითხარით, რომ ქალის სხეული, ბავშვის ტარებაზე გადასვლისას, მნიშვნელოვნად იცვლება. სარძევე ჯირკვლები უფრო დიდი და მძიმე ხდება, მხრები წინ მიიწიეთ, რაც ამცირებს გულმკერდის და კუნთების კუნთებს
ბავშვთა ასაკში და მისი პრევენციის დროს ბავშვებში დიაბეტის განვითარების რისკი ბავშვები, რომლებიც დაიბადნენ დიაბეტიანი დედებისგან, აქვთ დიაბეტის განვითარების დიდი რისკი. კიდევ უფრო მაღალია ბავშვში დიაბეტის განვითარების შანსი, რომლის მშობლები ორივე არიან დიაბეტით. ბავშვებში დაბადებულები
დიაბეტების გართულებები ბავშვებში და მათი პრევენცია დროული დიაგნოზი ან არასათანადო მკურნალობა იწვევს გართულებებს, რომლებიც ვითარდება ხანმოკლე დროში, ან წლების განმავლობაში. პირველი ტიპი არის დიაბეტური კეტოაციდოზი (DKA), მეორე -
დიაბეტების მკურნალობა და მისი გართულებები შაქრიანი დიაბეტის მკურნალობა რამდენიმე მიმართულებით არის წარმოდგენილი. ნებისმიერი ტიპის დიაბეტით (IDDM და NIDDM), პაციენტმა უნდა მიიღოს შაქრის შემამცირებელი მედიკამენტები. მათ გარდა, ინიშნება ინსულინის ინექციები, რაც სავალდებულოა
დიაბეტის გართულებების მკურნალობა დიაბეტის გართულებების წინააღმდეგ ბრძოლა უპირველეს ყოვლისა მოიცავს მათ პრევენციას, ანუ დიაბეტის მუდმივ კომპენსაციას. უკვე დაწყებული გართულებების მიუხედავად, სისხლში შაქრის დონის ნორმალიზებამ შეიძლება შეცვალოს პროცესი,
ჰომეოპათიური საშუალებები ათეროსკლეროზის სამკურნალო საშუალებებით, ზოგიერთი დაავადებების მკურნალობა და პრევენცია, ათეროსკლეროზის განვითარება ათეროსკლეროზის განვითარება შეიძლება მნიშვნელოვნად შემცირდეს ან შეანელოთ სპეციალური ჰომეოპათიური საშუალებების დახმარებით. როდესაც მიღება მკაცრად უნდა მოხდეს
სადიაგნოსტიკო საშუალებების პრევენცია გიმნაზია პანკრეასისთვის. პანკრეასის გასააქტიურებლად ტანვარჯიშის ჩატარება შესაძლებელია პანელის დროს. ხანგრძლივობა - 5 წუთი 1. საწყისი პოზიცია: იწვა მის მუცელზე, წინდები და ქუსლები ერთად, ფეხები
SUGAR DIABETES PATHOGENESIS COMPLICATIONS
მწვავე გართულებები მოიცავს კომა, ქრონიკულ მდგომარეობაში შედის მიკროანგიოპათიები, მაკროანგიოპათიები (M&P და MAP), ინსულინის წინააღმდეგობა, ნეიროპათია, ნეფროპათია, იმუნოდეფიციტები. NIDDM– სთვის დამახასიათებელია ჰიპერმოსოლარული და ჰიპერლაქტაციდემიური კომა.
MAPs უფრო ხშირია და ვლინდება ქვედა კიდურების არტერიების ქრონიკული იშემიური დაავადებით, ცერებროვასკულური ავარიით და არტერიოსკლეროზული ობლიტერანებით. MAP- ის პათოგენეზში ათეროსკლეროზის დაჩქარებულ განვითარებას წამყვანი მნიშვნელობა აქვს, ხოლო M&P– ში კი ჰიპერგლიკემია. ათეროსკლეროზის დაჩქარებული განვითარების მექანიზმები მრავალჯერადია - ჰიპერლიპოპროტეინემია, ჰიპერტენზია, ჰიპერგლიკემია, ჰიპერინსულინიზმი, თრომბოფილიური სინდრომი.
დიაბეტის მწვავე გართულებების პათოგენეზი. ქეთოაციდური კომა. დიაბეტის განვითარების შემთხვევაში, აცეტილ-CoA– ს გამოყენების ყველა გზა იბლოკება, გარდა იმ შემთხვევებისა, რაც იწვევს კეტოზისა და ქოლესტერინის სინთეზს, მეტაბოლურ აციდოზს, წყლისა და ელექტროლიტების დაკარგვას, სისხლის კონცენტრაციას, სისხლის მიმოქცევის უკმარისობას, არითმიებს, შოკს. კომპენსატორული მეტაბოლური აციდოზი ვითარდება შარდში ნატრიუმის დაქვეითებით და პროტონის უჯრედების კომპენსატორული გასასვლელით, რაც აძნელებს აციდოზს. ცენტრალური ნერვული სისტემის ღრმა ჰიპოქსიის გამო, პნევმოტაქტიკური ცენტრის ფუნქციები იცვლება გაზ-ცენტრით, კუსმაულის სუნთქვა, ჰიპერვენტილაცია, ჰიპოკაპნია, ჰიპობკარბონატემია, რომელიც ვითარდება აციდოზში. ჰიპოქსიის გამო, ლაქტატის ჭარბი დაგროვება ხდება თავის ტვინის ქსოვილში, რაც იწვევს აციდოზის ზრდას. დიაბეტური კომაში აციდოზი, როგორც მანკიერი ციკლი, იწვევს ინსულინრეზისტენტობის მატებას, რადგან მჟავე გარემოში ინსულინი კარგავს თავის რეცეპტორს. გარდა ამისა, ინსულინის რეზისტენტობა გამოწვეულია FFA– ს მაღალი დონით და უკუჩვენებითი ჰორმონების - ინსულინის ანტაგონისტების (ადრენალინი, გლუკოკორტიკოიდები, გლუკაგონი, ვაზოპრესინი) განთავისუფლებით. დიაბეტური (კეტონემიური, მჟავე) კომა კეტონის სხეულების ტოქსიკური ეფექტისა და ქსოვილების ჰიპოქსიის გამო ცენტრალურ ნერვული სისტემის უჯრედებზე, გაუწყლოება, აციდოზი. ცილის გაძლიერებული კატაბოლიზმი იწვევს ამიაკისა და შარდოვანას შემცველობას, წარმოქმნის ჰიპერაზოტემიას, რაც აძლიერებს ტვინის ინტოქსიკაციას და ჰიპოქსიას. ნეირონების ჰიპოქსია იწვევს რესპირატორულ დისტრესს, სისხლძარღვთა დაშლას, კუნთების ტონის დაქვეითებას და GNI- ს დარღვევას.
ლაქტური აციდოზი და ჰიპერლაქტაციდემიური კომა. ისინი საკმაოდ ხშირია (ტოქსიკური დისტროფიები, ღვიძლის ციროზი), გულის უკმარისობით და სხვა დაავადებებით და ხშირად მძიმე ფორმით - NIDDM დეკომპენსაციით, რომელსაც მკურნალობდნენ ბუგანოიდებით - გლუკონეოგენეზის ბლოკატორებით.
სისხლში ლაქტატის დონე იზრდება 5 მმოლ / ლ-ზე, ხოლო ნორმა 1.5 მმოლ / ლ-მდეა, არტერიული სისხლის pH- ის ღირებულება 7.25 ერთეული და ნაკლები. ლაქტური აციდოზი არის ჰიპოქსიისა და ფიზიკური დატვირთვის შედეგი. კლიმასის სუნთქვა, ჰიპოტენზია, ჰიპოთერმია, დეჰიდრატაცია, აციდოზი, სისხლის მიმოქცევის კოლაფსი და კეტონურიის არარსებობა კლინიკურად დამახასიათებელია.
ჰიპერგლიკემიური (ჰიპერმოსოლარული) კომა ნაკლებად ხშირია კეტოაციდოზი ძირითადად 50 წელზე უფროსი ასაკის პაციენტებში, უფრო ხშირად უმწეოა. ის პროვოცირდება სხეულის გაუწყლოებით (ღებინება, დიარეა, დიურეზულებით მკურნალობა, სითხის შეფერხება). არ არსებობს ქოტოაციდოზი, ჰიპერგლიკემია შეიძლება გაიზარდოს გაჭიმული დროულად მაღალი რიცხვებით (55 მმოლ / ლ ან მეტი). პათოგენეზში, შემდეგი ფაქტორები მნიშვნელოვანია:
ჰიპერგლიკემია 55-200 მმოლ / ლ (1000-3600 მგ / დლ).
· ჰიპერნატრემია, ჰიპერქლორემია (ჰიპერალდოსტერონიზმის გამო, დეჰიდრატაციის ჰიპოვოლემიის საპასუხოდ),
დიურეზის შეზღუდვის გამო ჰიპერაზოტემია (შარდოვანა).
კუსმაულის სუნთქვის ნაკლებობა, აცეტონის სუნი.
ქრონიკული გართულებების პათოგენეზი. დიაბეტური ანგიოპათიები არის დიაბეტის, ინვალიდობის და პაციენტების სიკვდილის ძირითადი გართულებები (სქემა 3.1). ”ანგიოპათიის” კონცეფცია მოიცავს მიკროანგიოპათიებს (კაპილარების, ვენების, არტერიოლების, განსაკუთრებით მათ სარდაფში მემბრანის დაზიანება) და მაკროანგიოპათიები (დიდი არტერიების დაზიანება).
ნებისმიერი ტიპის დიაბეტის დროს, კომბინირებული ანგიოპათია აღინიშნება ახალგაზრდებში IDDM ტიპის მიკროანგიოპათიის უპირატესობა, 40 წელზე უფროსი ასაკის ადამიანებში და IDDM ტიპის მაკროანგიოპათია ათეროსკლეროზის პროგრესული განვითარებით. ყველა ლოკალიზაციის M&P- სთვის საერთოა კაპილარული ანევრიზმები, არტერიოლების, კაპილარების, ვენების კედლების გასქელება, სარდაფურ მემბრანაში ჰომოგენური ან ფენიანი ნივთიერებების დაგროვების გამო, ენდოთელური პროლიფერაცია სისხლძარღვთა სანათურში (პერიფერიული ნაწლავის გაფართოებამდე) და პერევასკულარულ ქსოვილში მასტის უჯრედების რეაქცია. მაგალითად, IDDM არის სიბრმავეობის მთავარი მიზეზი და თირკმელების ქრონიკული უკმარისობის ერთ-ერთი წამყვანი სისტემური მიზეზი.
მიკროანგიოპათიების პათოგენეზი. ანგიოპათიების პათოგენეზში, უპირველეს ყოვლისა, მნიშვნელოვანია სხვადასხვა უჯრედული ცილების არაინზიტიული გლიკოზილაცია (თირკმელების გლომერული აპარატის სარდაფური მემბრანის ცილები, თირკმელების, თვალის ობიექტივი, თვალის ბაქტერიული სითხე და ა.შ.). მეორეც, გლუკოზის ფერმენტული კონვერტირება სორბიტოლში და შემდეგ გარკვეულ უჯრედებში ფრუქტოზის დროს. შეუქცევადი ღრმა გლიკაციის საბოლოო პროდუქტებს აქვთ პათოგენური მოქმედება შემაერთებელ ქსოვილზე.
1 და 2 ტიპის დიაბეტის გართულებების მიზეზები

როგორიც არ უნდა იყოს დიაბეტის მქონე პირის გაუარესება, ამის მიზეზი არსებობს. რამდენიმე ათეული წელია, ექიმები საუბრობენ გართულებების გამომწვევ ფაქტორებზე, მაგრამ ამ დრომდე მათ ვერ შეძლეს ამ ფენომენების ბუნების სრულად დადგენა. ამავე დროს, ცნობილია მთელი რიგი გარემოებები, რომლებიც ხელს უწყობენ არასასურველი ფიზიოლოგიური ცვლილებების წარმოქმნას. ყველაზე გავრცელებული კი ქვემოთ მოცემულია:
- არასათანადო კვება, იწვევს მეტაბოლურ დარღვევებს,
- ჭარბი გლუკოზა და / ან ნატრიუმი,
- სისხლში შაქრის მომატება,
- ლაქტური მჟავის დაგროვება ორგანიზმში.

გართულებების სახეები
შაქრიანი დიაბეტი, როგორც ცალკეული ენდოკრინული დაავადება, არ წარმოადგენს საფრთხეს ადამიანის ჯანმრთელობისთვის. ეს დაავადება საშიშია, რადგან ეს იწვევს უამრავ სერიოზულ გართულებას, რომლებიც თითქმის არასოდეს შეუმჩნეველია. მაღალტექნოლოგიური სამეცნიერო კვლევის წყალობით, მედიცინამ მიიღო უამრავი სასარგებლო ინფორმაცია მდგომარეობის გაუარესების თითოეული შესაძლო ვარიანტის შესახებ.
დიაბეტის მწვავე გართულებები სერიოზულ საფრთხეს უქმნის სიცოცხლეს. ეს მოიცავს პროცესებს, რომლებიც ძალიან სწრაფად ვითარდება და იწვევს პაციენტის მდგომარეობის გაუარესებას, თუნდაც კრიტიკულობას. უკეთეს შემთხვევაში, გამწვავების დაწყებას რამდენიმე დღე სჭირდება. გაცილებით ხშირია გართულებები, რომლებიც საათში რამდენიმე საათში ვითარდება. სასწრაფო სამედიცინო დახმარების არარსებობის პირობებში, როგორც ეს, ისე სხვა დანარჩენი გარდაუვლად მიიყვანენ სიკვდილამდე. ქვემოთ მოცემულ ცხრილში მოცემულია ზოგადი ინფორმაცია დიაბეტის თითოეული შესაძლო მწვავე გართულების შესახებ:
სისხლში მეტაბოლური პროდუქტების კონცენტრაციის მკვეთრი მატება. განსაკუთრებით საშიშია კეტონის სხეულები. ასეთი ფენომენები აღინიშნება ქირურგიული ოპერაციების ქცევის შემდეგ, პირი, რომელიც იღებს სერიოზულ დაზიანებებს და არასათანადო კვებას.
ცნობიერების დაკარგვა, სასიცოცხლო ორგანოების უეცარი დისფუნქციები.
ტიპი 1 დიაბეტით დაავადებული ადამიანები. ტიპი 2 დიაბეტის დროს კეტოაციდოზი ძალზე იშვიათია.
ექსტრემალური შაქრის შემცირება.ამან შეიძლება გამოიწვიოს ძლიერი წამლების ჭარბი დოზა, ალკოჰოლის ჭარბი მოხმარება, ინტენსიური ფიზიკური დატვირთვა.
შაქრის დონის მკვეთრი ცვლილება, ცნობიერების დაკარგვა, თვალის მოსწავლეების რეაქციის არარსებობა შუქზე, ოფლიანობის მომატება, კრუნჩხვები. ამ გართულების უკიდურესი ფორმაა ინსულინის კომა. ამ პრობლემის განვითარების ალბათობა პირდაპირ კავშირშია მემკვიდრეობის ფაქტორთან.
სისხლში გლუკოზისა და ნატრიუმის კონცენტრაციის მატება. ყველა შემთხვევაში, ეს ფაქტორი ხდება ხანგრძლივი გაუწყლოების ფონზე.
დაუბრკოლებელი წყურვილი (პოლიდიფსია), შარდვის მომატება (პოლიურია).
ლაქტური მჟავის დონის მომატება. ის აღინიშნება თირკმლის, გულ-სისხლძარღვთა და ღვიძლის უკმარისობით დაავადებულ ადამიანებში.
დაბნეულობა, არტერიული წნევის მკვეთრი ვარდნა, სუნთქვის უკმარისობა, შარდის სრული არარსებობა.
ხანდაზმულები, რომლებსაც აქვთ 1/2 დიაბეტის დიაგნოზი.

ქრონიკული (გვიან)
დიაბეტის დაგვიანებული გართულებები ხასიათდება თანდათანობითი განვითარებით, რამდენიმე თვის ან წლების განმავლობაში. ისინი არ ემუქრებიან გამწვავებებს, მაგრამ ამავე დროს ისინი ნელ-ნელა აუარესებს ჯანმრთელობის ზოგად მდგომარეობას. მედიკამენტებთან კარგად დაგეგმილი სისტემური მკურნალობის დროსაც კი, ამ ტიპის დიაბეტის გართულებებისგან საიმედო დაცვა ყოველთვის არ არის გარანტირებული. თითოეული მათგანის შესახებ მეტს შეიტყობთ ქვემოთ მოცემული ცხრილი.
ცილების და სისხლში გაჟონვა არტერიული წნევის და გლუკოზის კონცენტრაციის ცუდი კონტროლის გამო.
მხედველობის სიმძიმის გაუარესება სიბრმავის დაწყებამდე. მიკროანეიზმების ფორმირება. კატარაქტის ან / და გლაუკომის განვითარება.
ადამიანები, რომლებსაც აქვთ დიაგნოზი ტიპი 1/2 დიაბეტით, დაარსებულია 10 წლის წინათ.
მცირე გემების განადგურება იწვევს ცილების გაჟონვას შარდში.
თირკმლის ფუნქციის დაქვეითება. წლების განმავლობაში, ქრონიკული უკმარისობა ვითარდება. თირკმელები კარგავს სისხლის გაწმენდისა და ფილტრის უნარს, ამიტომ ტოქსიკური ნივთიერებები გროვდება.
დიაბეტით დაავადებული პირები დიაგნოზირებულია 10 წელზე მეტი ხნის წინ.
დიაბეტთან დაკავშირებული მეტაბოლური პრობლემები. ამ გართულების მაღალი მიდრეკილება შეინიშნება ხანდაზმულებში.
ცენტრალური ნერვული სისტემის მოშლა, ტვინის სისხლძარღვების დაზიანების შედეგად. ენცეფალოპათია იწვევს თავის ტკივილს, დეპრესიას, შაკიკს, ფსიქიკურ დარღვევებს.
ტიპი 1 დიაბეტით დაავადებული ადამიანები.
პერიფერიული ნერვული დაბოლოებების დამარცხება, რომელიც გამოწვეულია ჟანგბადთან და სხვა აუცილებელ კომპონენტებთან გაჯერების ნაკლებობით.
კიდურის მგრძნობელობის თანდათანობითი ვარდნა სიცხისა და ტკივილის მიმართ. უმეტეს შემთხვევაში, ეს გართულება ვითარდება "ხელთათმანები და მარაგი" პრინციპის საფუძველზე - ამავე დროს იწყება თითები და თითები. ამავდროულად, აღინიშნება წვის შეგრძნება და ხშირი დაბუჟება კიდურებში. პოლინეიროპათია ხშირად იწვევს დაზიანებების მატებას.
შაქრიანი დიაბეტის დიაგნოზით დაავადებულთა მეორე / მესამე ეტაპზე 50 წელზე უფროსი ასაკის.
კანი, როგორც უმსხვილესი ორგანო, განიცდის საკვები ნივთიერებების დეფიციტს, რაც მეტაბოლური დარღვევების შედეგად ხდება. ძირითადი დაავადებები, რომლებიც ხელს უწყობს კანის დაავადებების განვითარებას, არის ნახშირწყლების არასათანადო ცვლა.
დერმატოზი, ტროფიკული წყლულები, სასწორი ლაქები (თავზე ასეთი ლაქების გაჩენით, თმის ცვენა იწყება). დაავადება ანადგურებს კანის შიდა ფენებს, ხდის ზედაპირს უხეში და მშრალი.
სისხლის შემადგენლობის ცვლილება, რასაც იწვევს ჰემოსტაზის დარღვევა და მცირე სისხლძარღვების კედლების დაზიანება.
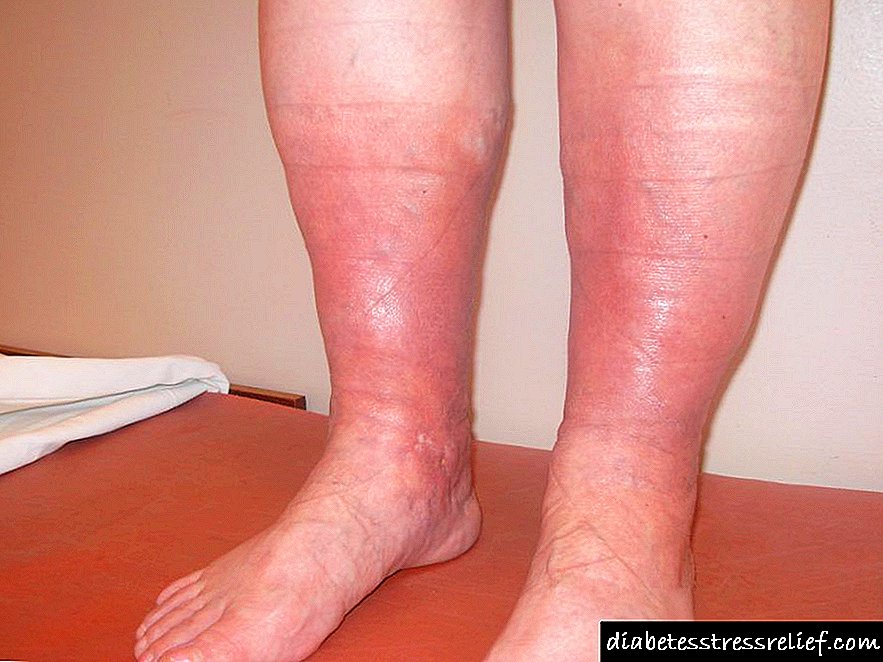
შაქრიანი დიაბეტის დროს მიკროანგიოპათია ვითარდება 90% შემთხვევაში. ამ შემთხვევაში, პაციენტებს აქვთ კიდურების მსუბუქი შეშუპება (ჩვეულებრივ, მცირე ხანგრძლივობა).მძიმე შემთხვევებში, ამ გართულების გამო, კიდურები მთლიანად კარგავენ ფუნქციურობას, რაც მოითხოვს სასწრაფო ამპუტაციას.
დიაბეტით დაავადებული პირები დიაგნოზირებულია 10 წელზე მეტი ხნის წინ.
ეს სინდრომი ხდება ტროფიკული წყლულების განვითარების გამო ფეხების კანზე.
შეშუპება, სიწითლე, გაციება, ჩხვლეტა, კრუნჩხვები. წყლულოვანი ჭრილობები გამოჩნდება ფეხების კანზე (როგორც ნაჩვენებია ფოტო). ისინი არ იწვევენ ტკივილს, რადგან ამ ადგილას ნერვული დაბოლოებების უმეტესობა უკვე გარდაიცვალა. ამ გართულების გამო, ფეხი ისე ცუდად შეიძლება შეშუპდეს, რომ საჭირო გახდეს სასწრაფო ჰოსპიტალიზაცია უახლოეს სამედიცინო დაწესებულებაში.
ყველა ზრდასრული დიაბეტი.

რა არის დიაბეტის გართულებები და შედეგები ბავშვებსა და მოზარდებში?
ბავშვებში გართულებები უფრო მჟღავნდება, მხოლოდ მცირე „გამოცდილების“ გამო. სიკვდილიანობა 18 წლამდე ასაკთან ახლოს არის ნულთან. მიუხედავად ამისა, თუ ბავშვს დიაბეტი აქვს დიაგნოზი, ეს ნიშნავს, რომ დეკომპენსაციის პროცესი უკვე დაწყებულია. ექიმები აღნიშნავენ დიაბეტისთვის დამახასიათებელ უამრავ გართულებას ბავშვობაში / მოზარდობაში:
- მიკროლბუმინურია,
- დიაბეტური ნეფროპათია,
- ანგიოპათია (იშვიათ შემთხვევებში),
- რეტინოპათია.

ადრეულ ასაკში დიაბეტის გართულებები საშიშია მათი საიდუმლოების გამო. ბავშვში დაფიქსირებული სიმპტომები ხშირად მიეკუთვნება სხვა, უფრო დამახასიათებელ და გავრცელებულ დაავადებებს. კვალიფიციური სამედიცინო დახმარების დროული წვდომის უზრუნველყოფა, შესაძლებელია მოკლე დროში დიაბეტის სრული კომპენსაციის მიღწევა და შფოთვის ფაქტორების სრული აღმოფხვრა.
ფეხის მოვლა
შაქრიანი დიაბეტით, ფეხების ფრთხილად დაცვა უნდა. ფეხის ცუდი მიმოქცევა შეიძლება გამოიწვიოს სერიოზული გართულებები. სისხლის მიმოქცევის დარღვევის შემთხვევაში, ფეხებში მუწუკები და ტკივილი ჩნდება, როდესაც ფეხით დგება, ან დასვენების დროს, ან ძილის დროს, ფეხები ცივია, ღია ცისფერი ან ადიდებულმა, ფეხებზე გაჭრა არ აჯანსაღებს.
ფეხებზე ზრუნვა უნდა :
- ყოველდღიურად დაიბანეთ ფეხები თბილი (არა ცხელი) წყლისა და რბილი საპნის გამოყენებით,
- კარგად გაასუფთავეთ ფეხები, განსაკუთრებით ფეხის თითებს შორის.
- შეამოწმეთ ბზარები, მშრალი კანი ან ფეხები გაჭრაზე,
- გამოიყენეთ ემოლიენტური კრემი, კანის გასუფთავებლად
- გაშალეთ ტოტები მხოლოდ სწორი ხაზით,
- ატარეთ კომფორტული ფეხსაცმელი. დარწმუნდით, რომ ფეხსაცმელში ქვიშა ან კენჭი არ არის,
- ყოველდღიურად ატარეთ სუფთა წინდები.
- ფეხების მოძრაობა
- წაისვით კრემი დაჭრილი ან თითებს შორის,
- გამოიყენეთ მკვეთრი საგნები ფეხებზე კანის დასაჩენად,
- გამოიყენეთ საშინაო საშუალებები სიმინდის მოსაშორებლად
- ფეხშიშველი ფეხით
- გამოიყენეთ კომპრესები ან გათბობის ბალიშები.
თუ გამოვლინდა აბრაზიები, ჭრილობები, ფეხების ჭრილობები, დაუყოვნებლივ უნდა მიმართოთ ექიმს!
თვალის მოვლა
თვალის მოვლა ზოგადი სამედიცინო ზედამხედველობის ძალიან მნიშვნელოვანი კომპონენტია. დიაბეტით დაავადებულ ადამიანებს თვალების დაზიანების გაცილებით მაღალი რისკი აქვთ, ვიდრე ჩვეულებრივ ადამიანებს. დარწმუნდით, რომ რეგულარულად შეამოწმეთ თვალები ოპტომეტრისტით. შაქრიანი დიაბეტის დროს აუცილებელია თვალების შემოწმება ყოველწლიურად, სასურველია ექვს თვეში ერთხელ. დიაბეტის გართულებების პრევენცია ემყარება ძირითადად თვითმმართველობის მონიტორინგს. თუ გსურთ ჯანმრთელი იყოთ, დარწმუნდით, რომ დაიცავით ყველა სამედიცინო რეკომენდაცია.
შაქრის გართულების თავიდან ასაცილებლად უნდა დაემატოს გარკვეული წესები:
- გააგრძელეთ ინსულინის თერაპია იმავე დოზებით, არასოდეს გამოტოვოთ ინსულინის ინექცია. ავადმყოფობის დროს ინსულინის საჭიროება არა მხოლოდ შენარჩუნებულია, არამედ იზრდება. ამ შემთხვევაში, ინსულინის დოზა არ უნდა შემცირდეს, მაშინაც კი, თუ საკვების საჭიროება მცირდება, რადგან სტრესული ვითარება (დაავადება) იწვევს სისხლში შაქრის მატებას.
- თუ თქვენ გაქვთ ტიპი 2 დიაბეტი, შემდეგ გააგრძელეთ დიაბეტის აბების გამოყენება.
- შეამოწმეთ სისხლში გლუკოზა და შარდის კეტონები. ჰიპერგლიკემია (13 მმოლ / ლ-ზე მეტი) მოითხოვს ინსულინის დოზის მომატებას,
- დაუყოვნებლივ დაუკავშირდით თქვენს ენდოკრინოლოგს, თუ დაავადება გრძელდება ერთ დღეს უფრო მეტხანს (ღებინება, მუცლის ტკივილი, სწრაფი სუნთქვა).
- დაიცავით დიეტა.
- რეგულარულად შეამოწმეთ სისხლში გლუკოზა.
- თუ ჰიპერგლიკემია აღემატება 13 მმოლ / ლ-ს, აუცილებლად ჩაიტარეთ შარდის ტესტი კეტონის ორგანოების არსებობისთვის.
- სისხლის ქოლესტერინის და ტრიგლიცერიდების მონიტორინგი (მინიმუმ 1 დრო 6-8 თვეში).
- მოშორება ცუდი ჩვევები (მოწევა, ალკოჰოლი).
- ფრთხილად იზრუნეთ ფეხებზე, კანზე, თვალებზე.
შაქრიანი დიაბეტი. 500 პასუხი ყველაზე მნიშვნელოვან კითხვებზე პაველ ალექსანდროვიჩ ფადევი
თავი 9 დიაბეტის გვიან გართულებები
198 რა არის დიაბეტის დაგვიანებული გართულებები?
შაქრიანი დიაბეტის დაგვიანებული გართულებები არის პათოლოგია, რომელიც წარმოიქმნება სისხლში შაქრის მაღალი შემცველობის ხანგრძლივი მოქმედების შედეგად, სხეულის ორგანოებსა და ქსოვილებზე.
199 რა პათოლოგია ეხება დიაბეტის გვიან გართულებებს?
რომ გვიანი გართულებები შაქრიანი დიაბეტი მოიცავს გემების პათოლოგიურ ცვლილებებს (ანგიოპათია ) და ნერვული სისტემა (ნეიროპათია ).
დიაბეტი გავლენას ახდენს მცირეზე (მიკროანგიოპათიები ) და დიდი (მაკროანგიოპათიები ) გემები.
რომ მიკროანგიოპათიები მოიცავს დაზიანებას თვალის მცირე გემებზე (რეტინოპათია ) და თირკმელი (ნეფროპათია ).
რომ მაკროანგიოპათია მოიცავს: კორონარული გულის დაავადება (სტენოკარდია, მიოკარდიუმის ინფარქტი ) და აქედან გამომდინარე გულის უკმარისობა.
200 რა არის საშიში მაღალი შაქრის სისხლი თვალებისთვის?
მუდმივად მომატებული სისხლში შაქრის დონე პროვოცირებას ახდენს თვალის სხვადასხვა დაავადებებთან, იწვევს მხედველობას, დაქვეითებამდე. ყველაზე გავრცელებული (90% შემთხვევაში), გავრცელებული და საშიში გართულებაა დიაბეტით დაავადებული რეტინოპათია .
201 საჭიროა თუ არა რეგულარულად შეამოწმოს მხედველობა, თუ არ არსებობს თვალის დაავადების ნიშნები?
დიახ, აუცილებელია. ხედვის ცვლილება შეიძლება თავიდანვე არ იყოს შესამჩნევი, მაგრამ სპეციალური ხელსაწყოების საშუალებით ჩატარებული სამედიცინო გამოკვლევა ხელს შეუწყობს დაავადების დაწყების რეგისტრაციას და, შესაბამისად, შესაძლებელი იქნება საჭირო ზომების მიღება დროულად.
202 რა არის დიაბეტური რეტინოპათია?
დიაბეტური რეტინოპათია არის დაავადება, რომელიც გავლენას ახდენს თვალის ბუშტის ბადურის გემებზე.
203 რატომ ვითარდება დიაბეტური რეტინოპათია?
ყველაზე მნიშვნელოვანი მიზეზები, რომელზედაც დამოკიდებულია რეტინოპათიის განვითარების შემთხვევა და სიჩქარე, არის სისხლში გლუკოზის დონე და დიაბეტის ხანგრძლივობა. სხვა მნიშვნელოვანი ფაქტორები მოიცავს ასაკს, ჰიპერტენზიის არსებობას და ხარისხს, ლიპიდური ცვლის დარღვევას, მოწევას, თირკმელების დაავადებებს და ორსულობას.
204 რა არის დიაბეტური რეტინოპათიის სიმპტომები?
დიაბეტური რეტინოპათია ვლინდება მხედველობის სიმძიმის დაქვეითებით ერთი ან ორივე თვალში, ბუზების, ლაქების, კობრის ღრუს, ორმაგი ხედვის და ა.შ. თუ ჩამოთვლილთაგან მაინც სიმპტომები სასწრაფოდ საჭიროა ექიმის ნახვა.
205 რა უნდა გააკეთოს დიაბეტიანმა პაციენტმა მხედველობის პათოლოგიის განვითარების თავიდან ასაცილებლად?
აუცილებელია ჩატარდეს რეგულარული თვალის გამოკვლევები სპეციალისტთან, მაშინაც კი, თუ მხედველობითი ფუნქციის დარღვევა არ არსებობს. 1 ტიპის დიაბეტისთვის ასეთი გამოკვლევები უნდა ჩატარდეს დიაგნოზის დასმის შემდეგ 5 წლის განმავლობაში, ხოლო დიაბეტის ტიპი 2-ის დიაგნოზის დასმისთანავე (ეს არის იმის გამო, რომ ყველა მესამეს აქვს თვალის დაავადება ტიპი 2 დიაბეტის დროს). გამოვლენილი კლინიკური სიტუაციიდან გამომდინარე, შემდგომი გამოკვლევების რეგულარობას ექიმი განსაზღვრავს, მაგრამ 1-2 წელიწადში მინიმუმ 1 დრო უნდა იყოს.
კვლევებმა აჩვენა, რომ მხედველობითი უკმარისობის ყველაზე ეფექტური პრევენცია არის სისხლში შაქრის კარგი კონტროლი.
ზრუნვა უნდა იქნას მიღებული, თუ თქვენ უნდა მიიღოთ მედიკამენტები, რომელთაც შეუძლიათ დონის აწევა გლიკემია და ინტრაოკულური წნევა.
თანმდევი პათოლოგიის ფრთხილად მკურნალობა (ჰიპერტენზია, ლიპიდური ცვლის დარღვევა) ასევე ხელს უწყობს განვითარების რისკის შემცირებას რეტინოპათიები .
206 როგორ ავარიდოთ ბადურის რაზმი დიაბეტური რეტინოპათიის დროს?
იმისათვის, რომ არ გამოიწვიოს ბადურის რაზმი, როდის რეტინოპათიები , თქვენ უნდა თავიდან აიცილოთ რაიმე მძიმე ფიზიკური ძალისხმევა, ტორსი (ნუ იბურტყებით, არამედ იჩხუბეთ!).
207 როგორ მკურნალობენ მხედველობას, დიაბეტის მქონე პაციენტებში?
მხედველობითი უკმარისობის უშუალო მკურნალობა სპეციალისტების ბედია და დამოკიდებულია კონკრეტულ კლინიკურ მდგომარეობაზე. ამასთან, უნდა აღინიშნოს, რომ არა, არცერთ თანამედროვე, მკურნალობა არ იქნება საკმარისად ეფექტური, რისკ ფაქტორებზე გავლენის გარეშე, - სისხლში შაქრის კორექციის გარეშე, თანმდევი პათოლოგიის მკურნალობა (ჰიპერტენზია, დონის ნორმალიზება) ლიპიდები სისხლი). დიაბეტის დროული მკურნალობა 90% -ით ამცირებს სიბრმავეთა რისკს!
208 რა არის საშიში სისხლში შაქრის მაღალი შემცველობა თირკმელებისთვის?
ამაღლებული სისხლში შაქარი საშიშია თირკმელების განვითარების დიაბეტით ნეფროპათია . ეს არის თირკმელების გემების სპეციფიკური დაზიანება, რაც ართულებს დიაბეტის კურსს. ამ გართულების შედეგია თირკმელების ქრონიკული უკმარისობის განვითარება.
20 წლის განმავლობაში, შაქრიანი დიაბეტით დაავადებული ყოველი მეორე პაციენტი (ტიპი 1 ან ტიპი 2) ვითარდება თირკმელების დაზიანება სხვადასხვა ხარისხით.
209 რა არის დიაბეტური ნეფროპათია?
დიაბეტური ნეფროპათია არის თირკმლის დაავადება, რომელიც გამოწვეულია შაქრიანი დიაბეტით.
210 რა იწვევს თირკმელების დაზიანებას დიაბეტში?
შაქრიანი დიაბეტის დროს თირკმლის დაზიანება იწვევს შემდეგი მიზეზების გამო:
სისხლში მაღალი შაქარი. უარესი კონტროლირებადი სისხლში შაქარი , უფრო მაღალია დიაბეტური ნეფროპათიის განვითარების ალბათობა.
დიაბეტის ხანგრძლივობა. რაც უფრო ხანგრძლივია დაავადება, მით უფრო დიდია თირკმელების დაზიანების განვითარების ალბათობა.
ლიპიდური მეტაბოლიზმის დარღვევა (ჰიპერლიპიდემია) იწვევს ათეროსკლეროზული ფირფიტების დეპონირებას, თირკმლის სისხლძარღვებში ჩათვლით, რაც ასევე არღვევს მათ ფილტრაციის უნარს.
მოწევა. თამბაქოს კვამლში ტოქსიკური ნივთიერებები არღვევს თირკმელების სისხლძარღვებს და ზრდის სისხლში შაქრის შემცველობას.
გენეტიკური მიდრეკილება. არსებობს გენეტიკური მიდრეკილება დიაბეტური ნეფროპათიის განვითარებისთვის.
211 როგორ ვითარდება თირკმლის პათოლოგია დიაბეტის მქონე პაციენტებში?
თირკმლის სპეციფიკურ სისხლძარღვთა სტრუქტურებში სისხლი გაფილტრულია, რათა შეინარჩუნოს სასარგებლო ნივთიერებები და გაასუფთაოს ორგანიზმი ტოქსინები, რომლებიც გამოიყოფა შარდში. სისხლში შაქრის ხანგრძლივი მომატება იწვევს სისხლძარღვთა გამტარიანობის ცვლილებას და სასარგებლო ნივთიერებები ორგანიზმიდან გამოდევნას იწყებენ. ალბუმინის ცილა იწყებს დატოვებას, პირველ რიგში, მცირე რაოდენობით, ამიტომ ამ ფენომენს უწოდებენ მიკროლბუმინურია (ზარალი) ციყვი მერყეობს 30-დან 300 მგ დღეში). ეს არის საწყისი, ასიმპტომური ეტაპი. ნეფროპათია , რომელიც დროთა განმავლობაში გადადის კლინიკურად გამოხატულ ფორმაში, რაც უკვე მჟღავნდება მნიშვნელოვანი დანაკარგებით ციყვი . ამ ეტაპზე ეწოდება მაკროალბუმინურია ან პროტეინურია . გამოყოფილი თანხებიდან გამომდინარე ციყვი განასხვავებენ რამდენიმე ეტაპს პროტეინურია : ზომიერი პროტეინურია გათავისუფლებისას 1 გ-მდე ციყვი დღეში, საშუალო ხარისხი არის 1-დან 3 გ-მდე ციყვი დღეში და მძიმე - 3 გ-ზე მეტი ციყვი დღეში.
დიაბეტური ნეფროპათიის შემდეგი ეტაპი მოდის - თირკმლის ქრონიკული უკმარისობა, რომელიც ხასიათდება ორგანიზმიდან სასარგებლო ნივთიერებების გამოდევნით და მავნე მოქმედებების დაგვიანებით.
212 რა არის თირკმლის ქრონიკული უკმარისობა?
თირკმელების ქრონიკული უკმარისობა არის თირკმელების დაზიანება ან მათი ფუნქციის დაქვეითება 3 თვის ან მეტი ხნის განმავლობაში.თირკმლის ქრონიკული უკმარისობა ვითარდება თანდათანობით და მიმდინარეობს, ჩვეულებრივ, იმალება. პრეტენზია არ არსებობს, ან დაღლილობა ხდება ფიზიკური ვარჯიშის დროს, სისუსტე, რომელიც საღამოს ჩნდება, მადის დაქვეითება და პირის სიმშრალე. წმინდა კლინიკური სიმპტომები მხოლოდ ბოლო, ტერმინალურ ეტაპზე ვლინდება. ამიაკი პირიდან, თავის ტკივილი. კანი ხდება ფერმკრთალი, მშრალი, გახვეული. აღინიშნება ყველა ორგანოს დარღვევა - გულის, ნერვული სისტემის, რესპირატორული სისტემის, კუჭ-ნაწლავის ტრაქტის და სხვა დაავადებების დაზიანება. ტოქსინების უმეტესობა, ორგანიზმის ნარჩენები, რომლებიც შარდით უნდა გამოიყოს, სისხლში რჩება. ამ მდგომარეობას ეძახიან შარდოვანა (სისხლში შარდი).
213 რა არის დიაბეტური ნეფროპათიის სიმპტომები?
დიაბეტური ნეფროპათია იწყება ხაზგასმით ციყვი შარდი (ამ პერიოდის განმავლობაში, კურსი ასიმპტომურია). ამ პროცესის საბოლოო ეტაპია განვითარება თირკმლის ქრონიკული უკმარისობა (ტოქსინები არ გამოიყოფა შარდში და ორგანიზმს შხამს). თირკმელების ქრონიკული უკმარისობის სამი ეტაპი არსებობს. პირველი არის ფარული ან ლატენტური . ამ ეტაპზე სიმპტომები არ არის. მეორე კონსერვატიული ეტაპი ხასიათდება ფიზიკური დატვირთვის დროს დაღლილობის გამო, სისუსტე, რომელიც საღამოს ჩნდება, მადის დაქვეითება, გულისრევა, სხეულის წონის დაკარგვა, პირის სიმშრალე. აშკარა კლინიკური სიმპტომები მხოლოდ ბოლო ბოლოს ჩანს, ტერმინალის ეტაპი . ამიაკი პირიდან, თავის ტკივილი. კანი ხდება ფერმკრთალი, მშრალი, გახვეული. ყველა ორგანოს მუშაობაში გაუარესებაა: გულის დაზიანება, ნერვული სისტემა, სასუნთქი სისტემა, კუჭ-ნაწლავის ტრაქტი და ა.შ., ორგანიზმის ნარჩენების უმეტესობა, რომლებიც შარდით უნდა გამოიყოს, სისხლში რჩება.
214 როგორ ავიცილოთ თირკმლის პათოლოგიის განვითარება დიაბეტით დაავადებულ ადამიანებში?
რაც უფრო ადრე იწყება თირკმლის გართულებების პროფილაქტიკა, მით უფრო მაღალია მისი ეფექტურობა. იგი შედგება შემდეგი კომპონენტებისგან:
გავლენა სისხლში შაქარზე. ეს განსჯა დონეზე გლიკოზირებული ჰემოგლობინი , ცდილობს მას არაუმეტეს 6.5-7%. კარგი მკურნალობა გლიკემია კვლევებმა აჩვენა, რომ შეიძლება მნიშვნელოვნად შეამციროს შემთხვევა მიკრო და მაკროალბუმინურია (პროტეინურია ), აგრეთვე მაკროვასკულური გართულებების სიხშირე ტიპი 2 დიაბეტის დროს. ამ ფასეულობების მიღწევის სირთულის გათვალისწინებით, ხაზგასასმელია გლიკოზილიტის მაქსიმალური შემცირება ჰემოგლობინი ისარგებლებს ფრაქციის მინიმუმ 1% შემცირება Hba1c იწვევს დიაბეტური ნეფროპათიის განვითარების რისკის მნიშვნელოვან შემცირებას.
კონტროლი მიკროლბუმინურია უნდა დაიწყოს დიაბეტის დიაგნოზის დაწყების მომენტიდან და რეგულარულად უნდა ჩატარდეს ყველა პაციენტში. ეს უნდა გაკეთდეს ყოველწლიურად, თუნდაც მათთვის, ვინც გამოკვლევის დროს განსაზღვრავს შარდში ალბუმინის ნორმალურ შემცველობას. თუ აღმოჩენილია მიკროლბუმინურია ან პროტეინურია გამოკვლევების სიხშირე რეგულირდება ექიმის მიერ.
არტერიული წნევის მჭიდრო მონიტორინგი და ჰიპერტენზიის მკურნალობა. აუცილებელია ვცდილობთ, რომ არტერიული წნევა არ აღემატებოდეს 130/80 მმ RT. ხელოვნება. კორექტირება ხორციელდება ჯგუფური პრეპარატების მიერ. აგფ ინჰიბიტორები ან სარტანელები .
მაშინაც კი, თუ არტერიული წნევა ნორმალურია (ე.ი. არაუმეტეს 130/80 მმჰგგ-ზე), დანიშნულია ნარკოტიკების მიღება, რომლებიც მიეკუთვნება ჯგუფს აგფ ინჰიბიტორები ან სარტანელები ასევე აუცილებელია, მაგრამ მცირე დოზით თირკმელების დასაცავად, სისხლში შაქრის მაღალი მავნე ზემოქმედებისგან. კვლევებმა აჩვენა, რომ არტერიული წნევის დაქვეითება 10 მმ RT. არტ., და ქვედა 5 მმ RT. ხელოვნება. ამცირებს მიკროვასკულური გართულებების ინციდენტს 35% -ით. ამ პრეპარატების მკურნალობისას, არსებობს ალბათობა ნეფროპათია შემცირდა 65% -ით.
სრული, დაბალანსებული დიეტა, საკმარისი კალორიებით, ერთად ნახშირწყლები, ცილები, ცხიმები, კვების რაციონი, ვიტამინები და მინერალები. ხელმისაწვდომობის შემთხვევაში პროტეინურია რეკომენდებულია შეზღუდვა ციყვი საკვებში, დღეში 0.8 გ / კგ წონამდე. მაგალითად, თუ პაციენტის წონა აღწევს 100 კგ-ს, მაშინ ჭამა საკვებით ციყვი უნდა იყოს არა უმეტეს 80 გ დღეში.
215 როგორ ხდება თირკმლის პათოლოგიის მკურნალობა დიაბეტის მქონე ადამიანებში?
მკურნალობა დიაბეტური ნეფროპათია კლინიკური პროცესის განვითარების ეტაპზეა დამოკიდებული. მაგრამ ყველა ეტაპზე აუცილებელია შემდეგი ღონისძიებების განხორციელება:
სისხლში შაქრის კომპენსაცია, გლიკოზილირებული დონის კონცენტრაციაზე ჰემოგლობინი და ცდილობს მას არაუმეტეს 6.5-7%,
არტერიული წნევის შემცირება 130/80 მმ RT– მდე. ხელოვნება. და ნაკლები და როდის პროტეინურია 125/75 მმ-ზე ნაკლები RT. ხელოვნება.,
განაცხადი აგფ ინჰიბიტორები ან სარტანელები მცირე დოზებით, ნორმალური არტერიული წნევით ან თერაპიული დოზებით, თუ ჰიპერტენზია ხდება,
ლიპიდების მეტაბოლიზმის კორექტირება,
შეზღუდული დიეტა ციყვი და მარილი
მოხმარების შემცირება ან ალკოჰოლზე უარის თქმა.
კონსერვატიული თირკმლის ქრონიკული უკმარისობის ეტაპზე, გარდა ამისა, აუცილებელია:
გაზრდილი კრეატინინი ე) დაიცვან რიგი სიფრთხილის ზომები წამლის თერაპიის ჩატარების პროცესში. კერძოდ, მეტფორმინის დოზა უნდა შემცირდეს. თუ ეს შესაძლებელია, თავიდან აიცილოთ დავალება. არასტეროიდული ანთების საწინააღმდეგო საშუალებები (ისინი ზრდიან არტერიულ წნევას და აუარესებს თირკმლის უკმარისობის მიმდინარეობას) და გლიბენკლამიდის გამოყენებას - მას შეუძლია პროვოცირება გამოიწვიოს მძიმე ჰიპოგლიკემია რთულია მკურნალობა
ინსულინის თერაპია,
რეგულარულად შეამოწმეთ დონე ჰემოგლობინი სისხლში - ყოველ 6 თვეში ერთხელ.
თირკმელების ქრონიკული უკმარისობის ტერმინალურ ეტაპზე გამოიყენება სისხლის გამწმენდის სპეციალური მეთოდები (ჰემოდიალიზი, პერიტონეალური დიალიზი) ან თირკმლის გადანერგვა.
216 რა არის დიაბეტური ტერფის სინდრომი?
სინდრომი შაქრიანი დიაბეტი არის კოლექტიური კონცეფცია, რომელიც გულისხმობს ფეხის დაავადებების მთლიანობას შაქრიანი დიაბეტის დროს. ყველა ეს დაავადება ასოცირდება კანის, რბილი ქსოვილების, ძვლების და სახსრების დაზიანებასთან.
217 რა ვარიანტები აქვთ დიაბეტური ტერფის სინდრომის კურსს?
დამოკიდებულია იმაზე, თუ რომელი დარღვევები ჭარბობს, ამისათვის რამდენიმე ვარიანტია სინდრომი :
ნერვული დაზიანება (ნეიროპათიული ფორმა), რომელსაც შეიძლება თან ახლდეს ოსტეოართულური აპარატის პათოლოგია ან ძვლის დაზიანების გარეშე,
სისხლძარღვთა დაზიანება (ანგიოპათიური, ან იშემიური, ფორმა), რის შედეგადაც მცირდება კიდურებში სისხლის მიმოქცევა.
შერეული ნეიროიშემიური ფორმა.
218 რა არის დიაბეტური ტერფის სინდრომის სიმპტომები?
სინდრომი დიაბეტური ტერფი ვლინდება ტროფიკული წყლულების, კანის სახსრების ცვლილებებისა და ჩირქოვან-ნეკროზული პროცესების სახით. ეს გამოწვეულია შაქრიანი დიაბეტით გამოწვეული ნევროლოგიური დარღვევებით და ქვედა კიდურების არტერიებში სისხლის მთავარი ნაკადის შემცირებით, განსხვავებული სიმძიმის გამო. შემთხვევების 85% -ში გართულება ვითარდება პეპტიური წყლულის სახით.
219 რამდენად გავრცელებულია დიაბეტური ტერფის სინდრომი?
ეს ერთი სინდრომი გვხვდება დიაბეტით დაავადებულ ყოველ 8-10 პაციენტში, ხოლო ყოველი წამის რისკის ქვეშ იმყოფება. ტიპი 2 დიაბეტით, ეს სინდრომი ვითარდება 10-ჯერ უფრო ხშირად, ვიდრე ტიპი 1 დიაბეტით და შეიძლება მოხდეს დაავადების თავიდანვე (და ზოგჯერ ეს არის დიაბეტის პირველი ნიშანი, რომელიც ყურადღებას იპყრობს). ტიპი 1 დიაბეტით, ეს სინდრომი ვითარდება დაავადების 7-10-ე წლის განმავლობაში.
220 რა უწყობს ხელს დიაბეტური ფეხის განვითარებას?
დიაბეტური ტერფის ნეიროპათიული ფორმისთვის, რისკის ფაქტორები შემდეგია:
არ არის საკმარისი ანაზღაურება სისხლში შაქრის დონე.რაც უფრო ცუდია ნომრების კონტროლირება, მით უფრო მაღალია ამის ალბათობა სინდრომი და ის უფრო სწრაფად მოვა,
დიაბეტის ხანგრძლივობა. რაც უფრო ხანგრძლივია დაავადება, მით უფრო მაღალია ამ გართულების განვითარების ალბათობა.
ასაკი. ასაკთან ერთად, ავადმყოფობის ალბათობა იზრდება,
ალკოჰოლის გადაჭარბებული მოხმარება, რომელსაც აქვს ტოქსიკური ეფექტი ნერვულ უჯრედებზე.
პირველი ორი ფაქტორი მნიშვნელოვან როლს ასრულებს ამ მოვლენებში სინდრომი დიაბეტური ტერფი არა მხოლოდ ნეიროპათიური ტიპით, არამედ ანგიოპათიითაც.
გარდა ამისა, ისეთი დაავადებების არსებობა, როგორიცაა ჰიპერტენზია და მისი ხარისხი გადამწყვეტ როლს თამაშობს ანგიოპათიური ფორმის წარმოქმნაში. ანაზღაურება ლიპიდური მეტაბოლიზმის დარღვევა (დისლიპიდემია), არტერიული გემების ათეროსკლეროზული დაზიანების სიმძიმე, ისევე როგორც მოწევა.
221 რატომ ვითარდება დიაბეტური ტერფის სინდრომი?
სინდრომი დიაბეტური ფეხი ვითარდება შედეგად:
1) პერიფერიული ნერვული სისტემის დაზიანება (ნეიროპათია),
2) ქვედა კიდურების არტერიების დაზიანება (ანგიოპათია) სისხლის ნაკადის შემდგომი გაუარესებით,
3) ინფექციის ამ პათოლოგიური პროცესების ფონზე შეერთება.
222 რა არის დიაბეტური ტერფის სინდრომის ნიშნები?
ამ გართულების განვითარებაში ნერვული დაზიანების (ნეიროპათია) ან სისხლძარღვების (ანგიოპათია) უპირატესობადან გამომდინარე, კლინიკურ სურათს აქვს საკუთარი მახასიათებლები. ნეიროპათიის კლინიკური გამოვლინების ორი ტიპი არსებობს:
უმტკივნეულო ფორმა - თან ახლავს ტკივილის მგრძნობელობის დაქვეითებას (ეს უფრო ხშირია და უფრო საშიშია, რადგან ჭრილობები და დაზიანებები შეიძლება შეუმჩნეველი იყოს),
ტკივილის ფორმა - ვლინდება სხვადასხვა სიმპტომებით: ჩხვლეტა, წვა, ტკივილი, დასვენების დროს უარესი.
ნეიროპათიული ფორმის მქონე კანი მშრალია, სიმინდები და უმტკივნეულო წყლულები წარმოიქმნება ჭარბი წნევის ადგილებში.
ანგიოპათიური ფორმა ხასიათდება ფეხის კანის ფერმკრთალი ფერებით ან ციანოტური შეფერილობით. უეცრად მტკივნეული წყლულები იქმნება თითების ან ქუსლების კიდეზე. სიარულის დროს აღინიშნება ფეხებში ტკივილები, რომელთა კავშირთანაც ვითარდება დამახასიათებელი სიარული, რომელსაც ეწოდება წყვეტილი კლოდიკა.
თუ არსებობს ოსტეოართულური აპარატის დაზიანება (დიაბეტური ოსტეოართროპათია, ან შარკოტის სახსარი), მაშინ შეინიშნება შემდეგი კლინიკური სურათი: კანი ცხელია, მოწითალო, დაზიანების ნიშნების გარეშე, ფეხის შეშუპება, როგორც წესი, აღინიშნება ტკივილი.
223 რა გავლენას ახდენს დიაბეტური ტერფის სინდრომის განვითარების სიჩქარეზე?
საწყისი ეტაპის განვითარების ტემპი სინდრომი დიაბეტური ფეხი დამოკიდებულია ხარისხზე ანაზღაურება სისხლში შაქრის დონე. უკეთესი ანაზღაურება გლიკემია , ნაკლებად სავარაუდოა, რომ კლინიკურად გამოხატულია განვითარება სინდრომი დიაბეტური ტერფი.
224 როგორ ავიცილოთ თავიდან დიაბეტური ტერფის სინდრომის განვითარება?
წამყვანი როლი პრევენციაში სინდრომი დიაბეტური ტერფები თამაშობენ სისხლში შაქრის და სხვა მეტაბოლური დარღვევების მჭიდრო მონიტორინგსა და კორექტირებაში (მაგ. ლიპიდები სისხლი). მრავალრიცხოვანმა კვლევებმა დამაჯერებლად აჩვენა, რომ თუ სისხლში შაქარი რამდენიმე წლის განმავლობაში იგი არ აღემატება 9 მმოლ / ლ, მაშინაც კი, თუ არსებობს ანგიოპათია და (ან) ნეიროპათია, მდგომარეობა მნიშვნელოვნად უმჯობესდება - კლინიკური სიმპტომები მცირდება ან ქრება, ქრება ჭრილობები. შაქრიანი დიაბეტით დაავადებულ პაციენტებში დიაბეტური ტერფის განვითარების თავიდან ასაცილებლად ძალიან მნიშვნელოვანი ფაქტორია შესავალი გადასვლა ინსულინი ტაბლეტების მიღების ეფექტის არარსებობის შემთხვევაში. დიდი მნიშვნელობა ენიჭება ფეხის მოვლის წესების დაცვას (იხ. კითხვები No.502-510).
225 რა უნდა გაკეთდეს იმისათვის, რომ დროულად შეინიშნოს დიაბეტური ტერფის განვითარების დაწყება?
იმისათვის, რომ დროულად შეინიშნოს დიაბეტური ტერფის განვითარება, აუცილებელია სპეციალისტის მიერ რეგულარული გამოკვლევების ჩატარება.ეს არის პრევენცია, რომელიც მთავარ როლს ასრულებს კიდურების ამპუტაციის თავიდან ასაცილებლად. სამწუხაროდ, მას სათანადო ყურადღება არ ეთმობა და პაციენტების მინიმუმ ნახევარი დროულად არ იწყებს მკურნალობას. უნდა აღინიშნოს, რომ დაუყოვნებლივ მიღებულმა პროფილაქტიკურმა ზომებმა შეიძლება შეამციროს ამპუტაციების სიხშირე პაციენტებში 90% -მდე. ამჟამად მსოფლიოში ყოველ 30 წამში ხდება დიაბეტის გამო ქვედა კიდურების ამპუტაცია, ხოლო პაციენტების მნიშვნელოვანმა რაოდენობამ მხოლოდ ოპერაციის შემდეგ იცის, რომ მათ აქვთ დიაბეტი.
მნიშვნელოვანი როლი, სისხლში შაქრის ნორმალიზების გარდა, მიეკუთვნება სხვა რისკ-ფაქტორების დროულ და ადეკვატურ კორექტირებას, აგრეთვე წყლულოვანი და ფეხის სხვა დეფექტების აქტიურ კვალიფიციურ მკურნალობას.
226 რა არის დიაბეტური ტერფის სინდრომის ძირითადი საფრთხე?
დიაბეტური ტერფის ყველაზე სერიოზული გართულებაა დიაბეტური განგრენის განვითარება.
227 რა არის დიაბეტური განგრენა?
დიაბეტური განგრენა არის შავი ან ძალიან მუქი ქსოვილის ნეკროზი (ჩვეულებრივ, ქვედა კიდურები), რომელიც ხდება შაქრიანი დიაბეტის ფონზე.
228 რა ფაქტორები იწვევს დიაბეტური განგრენის განვითარებას?
დიაბეტური განგრენის არსებობა პროვოცირდება შემდეგი ფაქტორებით, კერძოდ: ხანგრძლივი სამკურნალო კიდურების მიკროტრავმა, ყინვაგამძლე ან დამწვრობა, ფრჩხილის ჩახშობა, კორპუსის callosum, სოკოვანი დაავადებები.
229 რა შემთხვევებში უნდა ვნახო ექიმი?
ექიმს კონსულტაცია უნდა გაუწიოს შემდეგ შემთხვევებში: ანთება (თუნდაც უმნიშვნელო), დაზიანებები, დამწვრობები, ყინვაგამძლე, ჭრილობები, სისხლჩაქცევები, წყლულები, ჭირვეულობები, კალიუსი, სკაფსი, დახვეწილი ფრჩხილები, კანის გაუფერულება, ტკივილის გამოვლენა ან მგრძნობელობის დაქვეითება. ნებისმიერ საეჭვო ვითარებაში და წინა მდგომარეობაში ნებისმიერი ცვლილების შემთხვევაში.
230 რატომ არის დროული დახმარების ძებნა?
თუ წყლული შეინიშნება, შემთხვევების 95% -ში სწორი და დროული მკურნალობა თავიდან აიცილებს კიდურის ამპუტაციას.
231 როგორია დიაბეტური ტერფის მკურნალობა?
მკურნალობა მოიცავს მეტაბოლური დარღვევების კორექციას, ადგილობრივ და ზოგადად ანტიმიკრობულ თერაპიას, ფეხის სრულ დასვენებას და გადმოტვირთვას.
სისხლძარღვთა მნიშვნელოვანი გაუარესების და გემების სანათურის შევიწროების შემთხვევაში, ოპერაცია ხორციელდება გემის გასაფართოებლად ან შემოვლითი სისხლძარღვთა ხიდის დაკისრებით (შემოვლითი).
ალა ვიქტოროვნა ნესტეროვას მიერ დიაბეტისთვის კლინიკური კვება
დიაბეტის მწვავე გართულებები დიაბეტის მწვავე გართულებები მოიცავს შემდეგს: - დიაბეტური კეტოაციდოზი, - ჰიპერმოსოლარული კომა, - ჰიპერგლიკემიური
დიაბეტის დაგვიანებული გართულებები დიაბეტის დაგვიანებული გართულებები არის სხეულის თითქმის ყველა ორგანოსა და სისტემის დაავადებები, რომლებიც გამოწვეულია სისხლში შაქრის, ანუ ჰიპერგლიკემიის ხშირი და გახანგრძლივებული მომატებით. რაც უფრო მაღალია სისხლში გლუკოზა, მით მეტია შაქარი.
შაქრიანი დიაბეტის გართულებები ბავშვებში დროულად დიაგნოზირებისა და მკურნალობის დაუყოვნებლად, რომელიც დაუყოვნებლივ არ იწყება, დიაბეტი შეიძლება სწრაფად განვითარდეს და გახდეს დეკომპენსირებული ფორმა, როდესაც ძნელია მკურნალობის შერჩევა შაქრის დონის ნორმალიზებისთვის.
ლექცია 7. 7. დიაბეტის გართულებები. ქეთოაციდოზი დიაბეტის მწვავე გართულებები სერიოზულ საფრთხეს უქმნის პაციენტებს. მწვავე გართულებებში შედის ჰიპერგლიკემიური და ჰიპოგლიკემიური კომა.ყველაზე ხშირად ვითარდება ჰიპოგლიკემიის მდგომარეობა,
ლექცია 11. დიაბეტის გვიანი გართულებები დიაბეტის გვიან გართულებებს მოიცავს დიაბეტური ანგიოპათიები. დიაბეტური ანგიოპათია არის განზოგადებული სისხლძარღვთა დაზიანება, რომელიც ვრცელდება როგორც მცირე გემებზე, ასევე საშუალოზე და
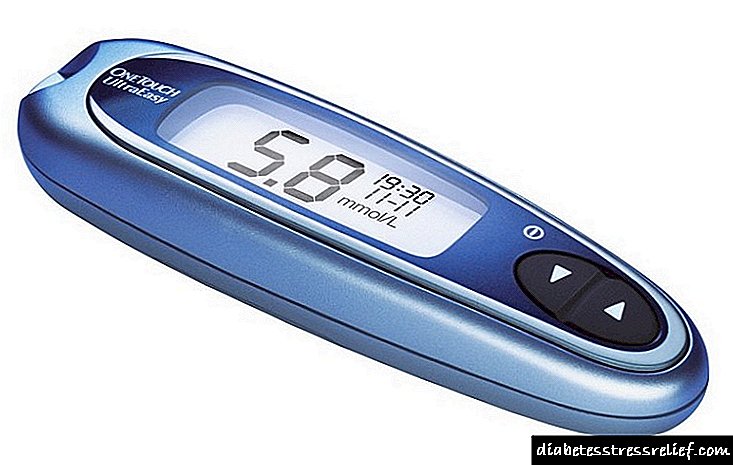
ნაწილი II დიაბეტის გართულებები 136 რა გართულებები აქვს დიაბეტს? ყველა გართულება იყოფა მწვავედ, რაც წარმოიქმნება ნახშირწყლების მეტაბოლიზმის სწრაფი დეკომპენსაციის შედეგად, ხოლო ქრონიკული (მათ ასევე გვიან უწოდებენ) - რეაქციის შედეგად
თავი 8 დიაბეტის მწვავე გართულებები 137 რა არის დიაბეტის მწვავე გართულებები? შაქრიანი დიაბეტის მწვავე გართულებები (მწვავე დეკომპენსაცია) მოიცავს სისხლში შაქრის ცვლილებებს მისი გაზრდის მიმართულებით (ე.წ. ჰიპერგლიკემიური კომა - კეტოაციდოტიკური,
თავი 9 დიაბეტის გვიანი გართულებები 198 რა არის დიაბეტის გვიანი გართულებები? შაქრიანი დიაბეტის დაგვიანებული გართულებები არის პათოლოგია, რომელიც გამოწვეულია მომატებული სისხლში შაქრის მომატებული მოქმედებით სხეულის ორგანოებსა და ქსოვილებზე. 199 რა პათოლოგიაა
შაქრიანი დიაბეტის მწვავე გართულებები. შაქრიანი დიაბეტი საშიშია არა მაღალი შაქრიანი სისხლით, რაც შეიძლება ნორმალიზდეს ადეკვატური თერაპიით, არამედ მისი სისხლძარღვთა გართულებებით, რომლებიც ამჟამად ინვალიდობის და სიკვდილიანობის მთავარი მიზეზია.
დიაბეტის დაგვიანებული გართულებები ზოგჯერ ხდება, რომ თუ დიაბეტი დიდი ხნის განმავლობაში არ არის კომპენსირებული (მაგალითად, პაციენტმა შეიძლება არც კი იეჭოს მეორე ტიპის დიაბეტი), ამან შეიძლება გამოიწვიოს გართულებები თითქმის ყველა შინაგანი ორგანოებისთვის. დიაბეტის გვიანი გართულებები,
შაქრიანი დიაბეტის მწვავე გართულებები დროული ზომების არარსებობა ამძიმებს შაქრიანი დიაბეტის ტიპის I და II ფორმებს და იწვევს მდგომარეობის გაუარესებას. მწვავე გართულებებია კეტოაციდოზი, ჰიპოგლიკემიური პირობები, კეტოაციდური, ჰიპოგლიკემიური და
დიაბეტის დაგვიანებული გართულებები, სამწუხაროდ, სისხლში გლუკოზის მომატებული დონის დროული გამოვლენისა და ადეკვატური მკურნალობის შემთხვევაში, პაციენტებს ზოგჯერ უვითარდებათ გვიანი გართულებები. ზოგიერთ შემთხვევაში, მათი თავიდან ასაცილებლად მათი პრევენცია შეიძლება
შაქრიანი დიაბეტის მწვავე გართულებები შაქრიანი დიაბეტი საშიშია არა მაღალი სისხლში შაქრით, რაც შეიძლება ნორმალიზდეს ადეკვატური თერაპიით, არამედ მისი სისხლძარღვთა გართულებებით, რომლებიც ამჟამად ინვალიდობის და სიკვდილიანობის მთავარი მიზეზია.
დიაბეტის გვიანი გართულებები (თირკმელები, თვალები, ექსტრაქტები და სხვა) და მათი მანიფესტაციები დიაბეტის დაგვიანებული გართულებები არის სხეულის თითქმის ყველა ორგანოებისა და სისტემების დაავადებები, გამოწვეული სისხლში შაქრის, ანუ ჰიპერგლიკემიის ხშირი და გახანგრძლივებული მატებით. ვიდრე მეტი
შაქრიანი დიაბეტის გართულებები ლორწოს კონსტიტუციის მქონე ადამიანებში. შაქრიანი დიაბეტის განვითარების დროს, დაშაქრული სისხლი აძლიერებს სხვადასხვა სახის სიმსივნეების წარმოქმნას, უვნებელი ლიპო-ადიპოზისგან, პოლიპების ჩამოყალიბებამდე და უფრო სერიოზულ ნეოპლაზმებამდე. წლების განმავლობაში დიაბეტით დაავადებულ პაციენტებში
შაქრიანი დიაბეტი გართულებების მხრივ ერთ-ერთი ყველაზე საშიში დაავადებაა. თუ თქვენს ჯანმრთელობაზე უყურადღებო ხართ, ნუ დაიცავთ დიეტას, დაავადება გამოდგება დიდი ალბათობით. და შემდეგ მკურნალობის ნაკლებობა აუცილებლად გამოჩნდება ზოგადად გართულებების კომპლექსი რომლებიც რამდენიმე ჯგუფად იყოფა:
გვიანი შედეგები
მოგვიანებით გართულებები ვითარდება დაავადების რამდენიმე წლის განმავლობაში. მათი საშიშროება არ არის მწვავე მანიფესტაციაში, არამედ იმაში, რომ ისინი თანდათანობით გაუარესდება პაციენტი ზოგჯერ კომპეტენტური მკურნალობის ჩატარებაც კი ვერ უზრუნველყოფს ამ ტიპის გართულებებისგან დაცვას.
დიაბეტის გვიანი გართულებები მოიცავს დაავადებები :
- - ბადურის დაზიანება, რომელიც შემდეგ იწვევს ბადურას სისხლდენას, ბადურის რაზმს. თანდათანობით იწვევს მხედველობის სრულ დაკარგვას. ყველაზე გავრცელებული რეტინოპათია გვხვდება ტიპი 2 დიაბეტის მქონე პაციენტებში. 20 წელზე მეტი ხნის გამოცდილების მქონე პაციენტისთვის, რეტინოპათიის რისკი უახლოვდება 100% -ს.
- . სხვა გვიანი გართულების შედარებით, იგი ვითარდება საკმაოდ სწრაფად, ზოგჯერ წელიწადზე ნაკლებ დროში. ეს არის სისხლძარღვთა გამტარიანობის დარღვევა, ისინი გახდებიან brittle. თრომბოზის და ათეროსკლეროზის ტენდენცია არსებობს.
- . კიდურების მგრძნობელობის დაკარგვა და კიდურები. ყველაზე ხშირად, ის ვითარდება "ხელთათმანები და წინდები" ტიპის მიხედვით, ქვედა მენჯსა და კიდურებში ერთდროულად გამოვლინებას. პირველი სიმპტომები არის კიდურების შეშუპება და წვის შეგრძნება, რომლებიც მნიშვნელოვნად გაძლიერებულია ღამით. მგრძნობელობის შემცირება ბევრ დაზიანებას იწვევს.
- . გართულება, რომლის დროსაც ღია ჭრილობები, ჩირქოვანი აბსცესები და ნეკროზული (მკვდარი) ადგილები ჩნდება ფეხებსა და ქვედა კიდურებზე, შაქრიანი დიაბეტით დაავადებული პაციენტის ფეხებსა და ქვედა კიდურებზე. ამიტომ დიაბეტის მქონე პაციენტებმა განსაკუთრებული ყურადღება უნდა მიაქციონ ფეხის ჰიგიენას და სწორი ფეხსაცმელების შერჩევა, რომლებიც არ შეკუმშავს ფეხი. თქვენ ასევე უნდა გამოიყენოთ სპეციალური წინდები, რეზინის შესუსტების გარეშე.
რატომ ვითარდება გართულებები დიაბეტში
თანმდევი დაავადებების წარმოქმნის მიზეზები დამოკიდებულია დაავადების ტიპზე. I ტიპის შაქრიანი დიაბეტით, გართულებები ვითარდება, როდესაც პაციენტი არ ინიშნება ინსულინს დროულად.
პაციენტს უბრალოდ შეუძლია სისტემურად გადახრა ინექციის გრაფიკიდან, რაც გამოიწვევს თანმდევი დაავადებების გაჩენას.
გართულებების განვითარების მექანიზმი:
- სისხლში ინსულინის რაოდენობა მცირდება, გლუკოზა კი იზრდება.
- აღინიშნება წყურვილის ძლიერი შეგრძნება, პოლიურია (შარდის მოცულობის გაზრდა).
- ცხიმოვანი მჟავების კონცენტრაცია სისხლში იზრდება მასიური ლიპოლიზის გამო (ცხიმის რღვევა).
- ანაბოლური პროცესების ყველა შენელება შენელებულია, ქსოვილებს აღარ შეუძლიათ კეტონის სხეულების დაშლა (ღვიძლში წარმოქმნილი აცეტონი).
- არსებობს სხეულის ინტოქსიკაცია.
II ტიპის შაქრიანი დიაბეტით (ინსულინზე დამოკიდებული), პრობლემები წარმოიქმნება იმის გამო, რომ პაციენტებს არ სურთ დიეტის დაცვა და არ იღებენ შაქრის შემამცირებელ მედიკამენტებს. გასწორება ძალა საჭირო მკურნალობა ქრონიკული ჰიპერგლიკემია (ჭარბი სისხლში შაქრის) და ინსულინის წინააღმდეგობა (შემცირდა მგრძობიარობა ინსულინდამოკიდებული უჯრედების მოქმედება. ინსულინი)
ტიპი 2 დიაბეტის გართულებები შემდეგნაირად წარმოიქმნება:
- სისხლში გლუკოზის დონე თანდათან იზრდება.
- შაქრის ჭარბი გამო შინაგანი ორგანოების მუშაობა უარესდება.
- უჯრედშიდა ჰიპერგლიკემია ვითარდება, რაც იწვევს გლუკოზის ნეიროტოქსიკურობას (ნერვული სისტემის დისფუნქცია) და სხვა დაავადებებს.
ფაქტორები, რომლებიც ზრდის გართულებების რისკს
პაციენტის მდგომარეობა იშვიათად უარესდება უპრობლემოდ. ფაქტორები, რომლებიც ზრდის დიაბეტის გართულებების რისკს:
- გენეტიკური მიდრეკილება. პაციენტში გართულებების განვითარების რისკი 5-6 ჯერ იზრდება, თუ მისი მშობლებიდან ერთ-ერთი დაავადებული იყო მძიმე დიაბეტით.
- ჭარბი წონა. ეს განსაკუთრებით საშიშია ტიპი 2-ის დაავადებისთვის. დიეტის რეგულარული დარღვევა იწვევს სხეულის ცხიმის მატებას. სპეციფიკურ უჯრედულ რეცეპტორებს აღარ შეუძლიათ აქტიური ურთიერთქმედება ინსულინთან, და დროთა განმავლობაში მცირდება მათი რაოდენობა ქსოვილებში.
- ალკოჰოლის დალევა. დიაბეტის ყველა ფორმის მქონე პირებს მოუწევთ უარი თქვან ალკოჰოლზე. ეს იწვევს ჰიპოგლიკემიას, ამცირებს სისხლძარღვთა ტონს.
- დიეტის შეუსრულებლობა. ტიპი 2 დიაბეტით, აკრძალულია ტკბილი ხილისა და საკვების ჭამა, რომელიც შეიცავს სწრაფად ნახშირწყლებს და ტრანს ცხიმებს (ნაყინი, შოკოლადი, მარგარინი და ა.შ.). ნებისმიერი ტიპის დაავადებით, არ შეიძლება სწრაფი კვების ჭამა. "ინსულინის" დიაბეტით დაავადებულებმა მთლიანად უნდა გამოირიცხონ ტკბილეული დიეტადან. თუ დიეტა არ არის დაცული, შაქრის დონე მოიმატებს და მკვეთრად დაეცემა.
- ფიზიკური დატვირთვის ნაკლებობა. ვარჯიშისა და ფიზიოთერაპიის უგულებელყოფა იწვევს მეტაბოლიზმის შენელებას. დაშლის პროდუქტები სხეულში ძალიან გრძელია და მოწამლავს მას.
- გულ-სისხლძარღვთა ქრონიკული დაავადება. ჰიპერტენზიის, გულის კორონარული დაავადებების, ათეროსკლეროზის დროს, ქსოვილების მგრძნობელობა ინსულინის მიმართ მცირდება.
- სტრესი, ძლიერი ფსიქო-ემოციური სტრესი. ადრენალინი, ნორადრენალინი, გლუკოკორტიკოიდები უარყოფითად მოქმედებს პანკრეასის ფუნქციონირებაზე და ინსულინის წარმოებაზე.
- ორსულობა ქალის სხეულის ქსოვილები ნაკლებად იწოვს საკუთარ ინსულინს ჰორმონების აქტიური წარმოქმნის გამო.

ჰიპერგლიკემიური პირობები
სისხლში გლუკოზის დიდმა რაოდენობამ შეიძლება მოკვლა დიაბეტის მქონე ადამიანი. ჰიპერგლიკემიური პირობები გვთავაზობს ჰოსპიტალიზაციას შემდგომი მკურნალობისთვის. ისინი შედიან 3 ტიპით:
| მდგომარეობა | განვითარების მიზეზები | სიმპტომები | მკურნალობის ძირითადი მეთოდები |
| ქეთოაციდოზი |
|
|
|
| ჰიპერმოსოლარული მდგომარეობა |
|
|
|
| ლაქტური აციდოზის კომა (ლაქტური აციდოზი) |
|
|
|
ჰიპოგლიკემია
დაავადების განვითარება სისხლში დაბალი შაქრის პროვოცირებას ახდენს. პაციენტის მდგომარეობის ნორმალიზებისთვის, ექიმებმა წვეთები გლუკოზით დააყენეს. ჰიპოგლიკემამ შეიძლება გამოიწვიოს ინსულინის ჭარბი დოზა, ალკოჰოლი, ძალიან მკაცრი დიეტა, გადაჭარბებული ვარჯიში. დაავადების სიმპტომები:
- აგრესია, უაზრო შიშის ან შფოთვის მდგომარეობა,
- გაიზარდა ოფლიანობა, კანის ფერმკრთალი,
- გაიზარდა გულისცემა - 100-დან 400 სთ-მდე წუთში,
- კუნთების ტრემორი ან კრუნჩხვები
- გულისრევა, პირღებინება
- "ორმაგი ხედვა" თვალებში,
- თავის ტკივილი, ძლიერი თავბრუსხვევა.

დიაბეტის ქრონიკული გართულებები
მეტაბოლური დარღვევების ყველა პრობლემა არ ჩნდება დაუყოვნებლივ. რიგი დაავადებები ვლინდება მეტაბოლური გახანგრძლივებული დარღვევებით და თანდაყოლილი ინტოქსიკაციით. ორგანოები და უჯრედები წყვეტენ თავიანთ საქმეს. I ტიპის დიაბეტის გვიანი გართულებები:
- მხედველობის დაკარგვა. დაავადების საწყის დიაგნოზში, პაციენტების 32% აღმოაჩენს რეტინოპათიას (ბადურის დაზიანება). თუ არ მკურნალობა, დიაბეტიანი კატასტატი სწრაფად განვითარდება, შემდეგ კი სიბრმავე.
- დიაბეტური ნეფროპათია. თირკმელების სისხლის მიმოქცევის სისტემა დაზარალებულია. მათ არ შეუძლიათ პლაზმური ფილტრის ნორმალურად დალაგება, ხოლო ცილა ჩნდება შარდში. დაავადება თითქმის ასიმპტომურად ვითარდება ტერმინალურ ეტაპზე.
- ქვედა კიდურების სისხლის მიმოქცევის სისტემის დამარცხება. ტიპი 2 შაქრიანი დიაბეტი არის ფეხების ამპუტაციის ერთ-ერთი მთავარი მიზეზი, რომელიც არ ასოცირდება ფიზიკურ დაზიანებებთან ან უბედურ შემთხვევებთან. ამ დაავადების მქონე განგრენა ნელა ვითარდება. პაციენტმა დიდი ხნის განმავლობაში შეიძლება ყურადღება არ მიაქციოს ნეკროზის ფოკუსს, სანამ არ მოხდება ფეხის ან მთელი კიდურის ამპუტაცია.
- ცენტრალური ნერვული სისტემის დაზიანება (ცნს).
- ანგიოპათია.
ინსულინდამოკიდებული დიაბეტის პაციენტის შემდეგ გვიანი გართულებების შეიძლება განვითარდეს:
- თირკმლის უკმარისობა. ტერმინალურ ეტაპზე პაციენტს თირკმლის გადანერგვა სჭირდება.
- გულ-სისხლძარღვთა სისტემის დამარცხება. ტიპი 2 დიაბეტის მქონე პაციენტებისთვის სიკვდილის მთავარი მიზეზი ინსულტი ან გულის შეტევაა. გლუკოზის ჭარბი ზემოქმედების ქვეშ გულის და ტვინის გემები იწყებენ ელასტიურობის დაკარგვას, მათ ზედაპირზე ათეროსკლეროზული დაფები ჩნდება.
- პრობლემები ცენტრალური ნერვული სისტემის და პერიფერიული ნერვული სისტემის მხრივ.
- ქვედა კიდურებში სისხლის მიწოდების დარღვევა.
- ხედვის პრობლემები.

ანგიოპათია
დაავადებებს თან ახლავს დიდი და პატარა გემების დაზიანება. როდესაც angiopatiyah სისხლის მიმოქცევას ქვედა კიდურების, თირკმელებში, თვალების, გულის, ტვინის.
დაავადებების მკურნალობას ნარკოტიკების შეამცირონ ქოლესტერინის, თავიდან აცილების სისხლის კოლტების, გააუმჯობესოს მეტაბოლიზმის და ქსოვილებში.
- შარდვის გახშირება
- კანის ფერმკრთალი,
- არითმია,
- ლოკალიზებული შეშუპება,
- მხედველობის სიმკვეთრის დაქვეითება,
- კოორდინირებული კოორდინაცია და მეხსიერება,
- არტერიული წნევა.
ცენტრალური ნერვული სისტემის დაზიანება
შაქრიანი დიაბეტით, ყველა ორგანოს სისხლი აწუხებს. ცენტრალური ნერვული სისტემის დაზიანება გამოხატულია ენცეფალოპათიის განვითარებაში. პაციენტებს აღენიშნებათ ასთენია, ვეგეტროვასკულური დისფუნქცია, ნევროზი, კრუნჩხვები. დაავადების დიაგნოზი შეგიძლიათ MRI და ელექტროენცეფალოგრაფიის გამოყენებით.
შაქრიანი დიაბეტით ენცეფალოპათიის მკურნალობისთვის ინიშნება:
- მედიკამენტები სისხლში გლუკოზის ნორმალური კონცენტრაციის შესანარჩუნებლად.
- მედიკამენტები სისხლის მიკროცირკულაციის გასაუმჯობესებლად, nootropics.
- მედიკამენტები, რომლებიც ამცირებენ არტერიულ წნევას.
- B ვიტამინები, ალფა ლიპოლის მჟავა, ვიტამინი E ცენტრალური ნერვული სისტემის ნორმალური ფუნქციონირებისთვის.
- სედატიური საშუალებები, დამამშვიდებლები.
დიაბეტური ტერფის სინდრომი
ანატომიური და ფუნქციური ცვლილებები ხდება ოსტეოართროპათიის, ნეიროპათიის, ანგიოპათიის ფონზე. დარღვევები დიაბეტურ ტერფში ვითარდება ქვედა კიდურების დისტალურ ნაწილებში, ე.ი. თითებსა და ბალიშებზე. წყლულოვანი ნეკროზული პროცესები გავლენას ახდენს რბილ და ძვლოვან ქსოვილებზე. სინდრომის მანიფესტაციების დაახლოებით 90% გვხვდება ტიპი 2 დიაბეტის მქონე პაციენტებში. დიაბეტური ფეხი მოდის სამი ფორმით:
- ნეიროპათიური. იგი ვითარდება პერიფერიული ნერვების დიაბეტური მრავალჯერადი დაზიანების ფონზე (პოლინეიროპათია).
- ნეიროშემიური. დაავადების ამ ფორმის მიზეზი არის ანგიოპათია.
- ოსტეოართროპათიური. ფორმას აქვს 3 ეტაპი: მწვავე, სუბაქტიური, ქრონიკული. დაავადების მიზეზი არის ოსტეოპოროზი.

დიაბეტის შედეგები ბავშვებში
ახალგაზრდა ასაკში დაავადების გამოვლენის მთავარი მიზეზი გენეტიკური მიდრეკილებაა. თუ ბავშვი ხშირად დაავადებულია ვირუსული დაავადებებით, აქვს სუსტი იმუნიტეტი, მაშინ ის ასევე არის დიაბეტის განვითარების რისკის ქვეშ. ბავშვებს აქვთ შემდეგი გართულებები:
- თირკმლის პრობლემები. დაავადება ვითარდება იმის გამო, რომ გლუკოზის მომატება აზიანებს თირკმელების ფილტრაციის ელემენტებს. პროტეინურია (შარდში ცილის გამოჩენა) ნეფროპათიის მთავარი სიმპტომია. დაავადებული თირკმელებით დაავადებულ პაციენტებს ნაჩვენებია დიეტა, რომელიც ახდენს არტერიული წნევის და ლიპიდური ცვლის ნორმალიზებას. გენიტარული სისტემის ინფექციების საწინააღმდეგოდ ინიშნება ანტიბიოტიკები.
- შემცირდა მხედველობა. გლუკოზის მაღალი დონის შედეგად ზიანდება სისხლძარღვები და თვალის ნერვული ბოჭკოები. ამ პროცესების ფონზე, მხედველობა უარესდება. პაციენტი უჩივის ნისკარტს, "დაფრინავს" თვალების წინ. მკურნალობა მოიცავს ფონდში სისხლის მიწოდების ნორმალიზებას მედიკამენტების გამოყენებით, გლუკოზის დონის შემცირება.
დიაბეტის გართულებების მკურნალობა
მკურნალობის გეგმის შედგენისას მნიშვნელოვან როლს ასრულებს პაციენტის მდგომარეობა. მკურნალობის ძირითადი სფეროა სამი:
- გლუკოზის დონის დაქვეითება. ყველა პაციენტმა უნდა დაიცვას დაბალი ნახშირბადის დიეტა. ტიპის 1 დაავადებით, ინსულინთერაპია არის მითითებული, ხოლო ტიპი 2-ით კი - შაქრის შემამცირებელი წამლების გამოყენება.
- მეტაბოლური პროცესების ანაზღაურება. პაციენტისთვის შემუშავებულია ინდივიდუალური კვების გეგმა, ინიშნება ვიტამინებისა და სასარგებლო მჟავების ინექციები. საჭიროა ფიზიოთერაპიული ვარჯიშები.
- მკურნალობა. მკურნალობის გეგმა შემუშავებულია თანმდევი დაავადების ტიპისა და სიმძიმის შესაბამისად. მაგალითად, კიდურების ან სასქესო ორგანოს ინფექციური დაზიანება მკურნალობენ ანტიბიოტიკებით.
შაქრიანი დიაბეტი არის საშიში დაავადება, რომელშიც დარღვეულია მეტაბოლური პროცესები, მათ შორის ნახშირწყლების მეტაბოლიზმი. ამ დაავადებას ქრონიკული კურსი აქვს, მისი სრული განკურნება შეუძლებელია, მაგრამ მისი კომპენსაცია შესაძლებელია.
იმისათვის, რომ არ განვითარდეს დიაბეტის გართულებები, აუცილებელია რეგულარულად ეწვიოთ ენდოკრინოლოგი და თერაპევტი. მნიშვნელოვანია გლუკოზის დონის მონიტორინგი, რომელიც უნდა იყოს 4-დან 6.6 მმოლ / ლ-მდე.
ყველა დიაბეტმა უნდა იცოდეს, რომ ქრონიკული ჰიპერგლიკემიის შედეგები ხშირად იწვევს ინვალიდობას და სიკვდილიანობასაც კი, დაავადების ტიპისა. მაგრამ დიაბეტის რა გართულებები შეიძლება განვითარდეს და რატომ ვლინდება ისინი?
დიაბეტური გართულებები: განვითარების მექანიზმი
ჯანმრთელ ადამიანში გლუკოზა უნდა შეაღწიოს ცხიმსა და კუნთების უჯრედებს, მათ ენერგია მიაწოდოს, მაგრამ დიაბეტის დროს ის სისხლში გადის. მუდმივად მაღალი დონის შაქრით, რომელიც ჰიპერმოსოლარული ნივთიერებაა, ზიანდება სისხლძარღვთა კედლები და სისხლის მიმოქცევის ორგანოები.
მაგრამ ეს უკვე დიაბეტის დაგვიანებული გართულებებია. ინსულინის მწვავე დეფიციტით, მწვავე შედეგები ჩნდება, რომლებიც დაუყოვნებლივ მკურნალობას მოითხოვს, რადგან მათ შეიძლება სიკვდილამდე მივყავართ.
ტიპი 1 დიაბეტის დროს, სხეული არის ინსულინის დეფიციტით. თუ ჰორმონის დეფიციტი არ ანაზღაურდება ინსულინთერაპიით, დიაბეტის შედეგები ძალიან სწრაფად დაიწყება, რაც მნიშვნელოვნად შეამცირებს ადამიანის სიცოცხლის ხანგრძლივობას.
მე -2 ტიპის დიაბეტში, პანკრეასი წარმოქმნის ინსულინს, მაგრამ სხეულის უჯრედები ერთი მიზეზით ან სხვაგან არ აღიქვამენ მას. ამ შემთხვევაში, ინიშნება შაქრის შემამცირებელი მედიკამენტები, და ნარკოტიკები, რომლებიც ზრდის ინსულინის წინააღმდეგობას, რაც ნორმალიზდება მეტაბოლური პროცესების მოქმედება პრეპარატის ხანგრძლივობის განმავლობაში.
ხშირად, მე -2 ტიპის შაქრიანი დიაბეტის სერიოზული გართულებები არ ვლინდება ან ისინი უფრო ადვილად იჩენენ თავს. მაგრამ ხშირ შემთხვევაში, ადამიანი მხოლოდ დიაბეტის არსებობის შესახებ აღმოაჩენს, როდესაც დაავადება პროგრესირებს, და შედეგები შეუქცევადი ხდება.
ამრიგად, დიაბეტის გართულებები ორ ჯგუფად იყოფა:
დიაბეტური გართულებების პროფილაქტიკა და მკურნალობა
ადრეული და გვიანი გართულებები სხვადასხვა გზით მკურნალობენ. ასე რომ, საწყის ეტაპზე წარმოქმნილი დიაბეტის გართულებების შემთხვევების შესამცირებლად საჭიროა გლიკემიის დონის რეგულარული მონიტორინგი, ხოლო ჰიპოგლიკემიური ან ჰიპერგლიკემიური მდგომარეობის განვითარების შემთხვევაში, დროულად მიიღოთ შესაბამისი სამედიცინო ზომები.
მკურნალობა ემყარება სამ სამკურნალო ფაქტორს. უპირველეს ყოვლისა, აუცილებელია გლუკოზის დონის კონტროლი, რომელიც უნდა იყოს 4.4-დან 7 მმოლ / ლ-მდე. ამისათვის ისინი იღებენ შაქრის შემამცირებელ მედიკამენტებს ან იყენებენ ინსულინთერაპიას დიაბეტისთვის.
ასევე მნიშვნელოვანია ანაზღაურდეს მეტაბოლური პროცესები, რომლებიც შეფერხებულია ინსულინის დეფიციტით. ამიტომ, პაციენტებს ინიშნება ალფა-ლიპოიდური მჟავა და სისხლძარღვთა პრეპარატები. და მაღალი ათეროსგენურობის შემთხვევაში, ექიმი განსაზღვრავს მედიკამენტებს, რომლებიც ამცირებენ ქოლესტერინს (ფიბრატები, სტატინები).