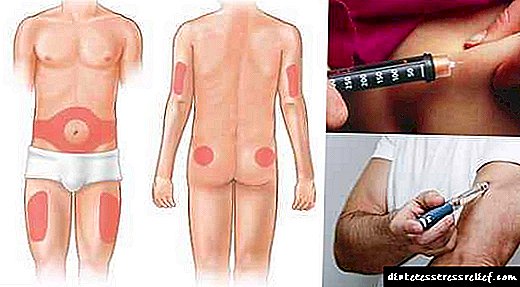
დიაბეტის სიმპტომები

დიაბეტური ამიოტროფია არის კუნთების სისუსტე, რაც იწვევს ზურგის ტვინის ნერვული დაბოლოებების დაზიანებას. ამ შემთხვევაში, პაციენტი იწყებს მკვეთრ ტკივილს ფეხებში, რომლებიც ჩვეულებრივი ტკივილგამაყუჩებლების საშუალებით არ იხსნება, ერთი კიდური მცირდება მოცულობით. ექიმებისთვის სწორი დიაგნოზის დადგენა შეიძლება ძნელი იყოს, რადგან პათოლოგია ვლინდება შაქრიანი დიაბეტით დაავადებულთა მხოლოდ 1% -ში, მისი სიმპტომები კი შეშუპების, ოსტეოქონდროზის და სხვების მსგავსია.
წაიკითხეთ ეს სტატია
სამედიცინო ექსპერტი სტატიები
დიაბეტის სიმპტომები ორი გზით ვლინდება. ეს გამოწვეულია ინსულინის მწვავე ან ქრონიკული დეფიციტით, რაც, თავის მხრივ, შეიძლება იყოს აბსოლუტური ან ფარდობითი. ინსულინის მწვავე დეფიციტი იწვევს ნახშირწყლებისა და მეტაბოლიზმის სხვა ტიპის დეკომპენსაციის მდგომარეობას, რომელსაც თან ახლავს კლინიკურად მნიშვნელოვანი ჰიპერგლიკემია, გლუკოზურია, პოლიურია, პოლიდიფსია, ჰიპერფაგიის, კეტოაციდოზის, წონის დაკარგვა ჰიპერფაგიის, კეტოაციდოზის, დიაბეტურ კომაში მოხვედრისას. ინსულინის ქრონიკული დეფიციტი, სუბკომპენსაციური და პერიოდულად კომპენსირებული შაქრიანი დიაბეტის თანდასწრებით, თან ახლავს კლინიკურ გამოვლინებებს, რომლებიც ხასიათდება როგორც ”გვიანი დიაბეტური სინდრომი” (დიაბეტური რეტინო-, ნეირო- და ნეფროპათია), რომელიც ემყარება დიაბეტურ მიკროანგიოპათიასა და მეტაბოლურ დარღვევებს, რომლებიც ხასიათდება დაავადების ქრონიკული მიმდინარეობისთვის. .
ინსულინის მწვავე დეფიციტის კლინიკური მანიფესტაციების განვითარების მექანიზმი მოიცავს ნახშირწყლების, ცილებისა და ცხიმების მეტაბოლიზმის დაქვეითებას, რაც იწვევს ჰიპერგლიკემია, ჰიპერამინოციდემია, ჰიპერლიპიდემია და კეტოაციდოზი. ინსულინის დეფიციტი ასტიმულირებს გლუკონეოგენეზსა და გლიკოგენოლიზს, ასევე ახდენს ღვიძლის გლიკოგენეზს. საკვები ნახშირწყლები (გლუკოზა), უფრო მცირე რაოდენობით, ვიდრე ჯანმრთელებში, მეტაბოლიზდება ღვიძლში და ინსულინდამოკიდებულ ქსოვილებში. გლუკოგენის მიერ გლუკოგენეზის სტიმულირება (ინსულინის დეფიციტით) იწვევს ამინომჟავების (ალანინის) გამოყენებას ღვიძლში გლუკოზის სინთეზისთვის. ამინომჟავების წყაროა ქსოვილის ცილა, რომელიც განიცდის გაძლიერებულ დაშლას. მას შემდეგ, რაც ამინომჟავა ალანინი გამოიყენება გლუკონეოგენეზის პროცესში, იზრდება სისხლში განზავებული ჯაჭვის ამინომჟავები (ვალინი, ლუჟინი, იზოლუცინი), რომლის გამოყენებაც კუნთოვანი ქსოვილის საშუალებით ხდება ცილის სინთეზისთვის. ამრიგად, პაციენტებს უვითარდებათ ჰიპერგლიკემია და ამინოციდემია. ქსოვილის ცილებისა და ამინომჟავების მომატებულ მოხმარებას თან ახლავს აზოტის უარყოფითი ბალანსი და პაციენტებში წონის დაკარგვის ერთ-ერთი მიზეზია, ხოლო მნიშვნელოვანი ჰიპერგლიკემია განპირობებულია გლუკოზურიითა და პოლიურიით (ოსმოსური დიურეზის შედეგად). შარდში სითხის დაკარგვა, რომელსაც დღეში 3-6 ლ შეუძლია მიაღწიოს, იწვევს უჯრედშიდა გაუწყლოებას და პოლიდიფსიას. ინტრავასკულარული სისხლის მოცულობის შემცირებით, არტერიული წნევა მცირდება და იზრდება ჰემატოკრიტი. ინსულინის დეფიციტის პირობებში კუნთოვანი ქსოვილის ძირითადი ენერგეტიკული სუბსტრატებია თავისუფალი ცხიმოვანი მჟავები, რომლებიც იქმნება ცხიმოვან ქსოვილში, გაზრდილი ლიპოლიზის შედეგად - ტრიგლიცერიდების ჰიდროლიზი (TG). მისი სტიმულაცია ჰორმონის მგრძნობიარე ლიპაზის გააქტიურების შედეგად იწვევს FFA და გლიცეროლის მომატებას სისხლში და ღვიძლში. პირველი, ღვიძლში ჟანგბადი, კეტონის ორგანოების (ბეტა-ჰიდროქსიბუტერიული და აცეტოაციური მჟავები, აცეტონი) წყაროა, რომლებიც სისხლში გროვდება (ნაწილობრივ იყენებენ კუნთებსა და ცენტრალური ნერვული სისტემის უჯრედებს), რაც ხელს უწყობს კეტოაციდოზს, pH– ის და ქსოვილების ჰიპოქსიას.ღვიძლში ნაწილობრივ FFAs გამოიყენება TG– ების სინთეზისთვის, რომლებიც იწვევენ ცხიმოვანი ღვიძლის ინფილტრაციას, ასევე შედიან სისხლში, რაც განმარტავს ჰიპერგლიცერიდემიას, რომელიც ხშირად აღინიშნება პაციენტებში და FFA– ის ზრდა (ჰიპერლიპიდემია).
კეტოაციდოზის პროგრესირება და ზრდა ზრდის ქსოვილების გაუწყლოებას, ჰიპოვოლემიას, სისხლის კონცენტრაციას განაწილებული ინტრავასკულური კოაგულაციის სინდრომის განვითარების ტენდენციით, არასაკმარისი სისხლის მიწოდებით, ჰიპოქსიით და ცერებრალური ქერქის შეშუპებით, ასევე დიაბეტური კომა. თირკმლის სისხლის ნაკადის მკვეთრმა დაქვეითებამ შეიძლება გამოიწვიოს თირკმლის მილაკის ნეკროზი და შეუქცევადი ანურია.
დიაბეტის კურსის მახასიათებლები, ისევე როგორც მისი კლინიკური გამოვლინებები, დიდწილად დამოკიდებულია მის ტიპზე.
I ტიპის დიაბეტი, როგორც წესი, ვლინდება მძიმე კლინიკური სიმპტომებით, რაც ასახავს ინსულინის დამახასიათებელ დეფიციტს სხეულში. დაავადების დაწყება ხასიათდება მნიშვნელოვანი მეტაბოლური დარღვევებით, რაც იწვევს შაქრიანი დიაბეტის დეკომპენსაციის კლინიკურ გამოვლინებებს (პოლიდიფსია, პოლიურია, წონის დაკლება, კეტოაციდოზი), რომლებიც ვითარდება რამდენიმე თვის ან დღის განმავლობაში. ხშირად დაავადება პირველად ვლინდება დიაბეტური კომა ან მძიმე აციდოზით. თერაპიული ზომების ჩატარების შემდეგ, მათ შორის უმრავლეს შემთხვევაში, ინსულინთერაპია და დიაბეტის კომპენსაცია, აღინიშნება დაავადების მიმდინარეობის გაუმჯობესება. ასე რომ, პაციენტებში, დიაბეტური კომაით დაავადებული მას შემდეგ, ინსულინის ყოველდღიური საჭიროება თანდათან მცირდება, ზოგჯერ კი, სანამ ის მთლიანად გაუქმდება. გლუკოზის ტოლერანტობის მატება, რამაც შეიძლება გამოიწვიოს ინსულინთერაპიის შეწყვეტის შესაძლებლობა დაავადების საწყისი პერიოდის დამახასიათებელი გამოხატული მეტაბოლური დარღვევების აღმოფხვრის შემდეგ, მრავალ პაციენტში აღინიშნება. ლიტერატურაში აღწერილია ასეთი პაციენტების დროებითი გამოჯანმრთელების საკმაოდ ხშირი შემთხვევები. თუმცა, რამდენიმე თვის შემდეგ, და ზოგჯერ 2-3 წლის შემდეგ, დაავადება განმეორებით მიმდინარეობდა (განსაკუთრებით ვირუსული ინფექციის ფონზე), და ინსულინის თერაპია აუცილებელი გახდა მთელი ცხოვრების განმავლობაში. ეს ნიმუში უკვე დიდი ხანია ნახსენებია უცხოურ ლიტერატურაში, რომელსაც ეწოდება "დიაბეტით დაავადებულთა თაფლობის თვე", როდესაც დაავადების რემისია და ინსულინის თერაპიის საჭიროება არ არსებობს. მისი ხანგრძლივობა დამოკიდებულია ორ ფაქტორზე: პანკრეასის ბეტა უჯრედების დაზიანების ხარისხი და მისი რეგენერაციის უნარი. ამ ერთ – ერთი ფაქტორიდან უპირატესობის მიხედვით, დაავადებამ შეიძლება დაუყოვნებლივ ვივარაუდოთ კლინიკური დიაბეტის ბუნება ან მოხდება რემისია. რემისიის ხანგრძლივობას დამატებით გავლენას ახდენს ისეთი გარე ფაქტორები, როგორიცაა თანმდევი ვირუსული ინფექციების სიხშირე და სიმძიმე. ჩვენ დავინახეთ პაციენტები, რომლებშიც რემისიის ხანგრძლივობა 2-3 წელიწადს აღწევდა ვირუსული და შუალედური ინფექციების არარსებობის ფონზე. უფრო მეტიც, პაციენტებში არა მხოლოდ გლიკემიური პროფილის, არამედ გლუკოზის ტოლერანტობის ტესტის (GTT) ინდექსები არ წარმოადგენს ნორმას გადახრებს. უნდა აღინიშნოს, რომ მთელ რიგ ნაშრომებში, დიაბეტის სპონტანური რემისიის შემთხვევები განიხილებოდა, როგორც სამკურნალო საშუალებების შემცირება სულფა მედიკამენტები ან ბიგუანიდები, ხოლო სხვა ავტორები ამ ეფექტს დიეტის თერაპიას ანიჭებენ.
მუდმივი კლინიკური დიაბეტის დაწყების შემდეგ, დაავადება ხასიათდება ინსულინის მცირე საჭიროებით, რომელიც იზრდება 1-2 წლის განმავლობაში და რჩება სტაბილური. სამომავლოდ კლინიკური კურსი დამოკიდებულია ინსულინის ნარჩენი სეკრეციაზე, რომელიც შეიძლება მნიშვნელოვნად განსხვავდებოდეს C- პეპტიდის სუბნორმალურ მნიშვნელობებში. ენდოგენური ინსულინის ძალიან დაბალი ნარჩენი სეკრეციით, შაქრიანი დიაბეტის დროს აღინიშნება ჰიპოგლიკემიისა და კეტოაციდოზისადმი მიდრეკილება, ადმინისტრირებულ ინსულინზე მეტაბოლური პროცესების მაღალი დამოკიდებულების გამო, კვების ბუნებაზე, სტრესულ და სხვა სიტუაციებზე.ნარჩენი ინსულინის სეკრეცია უზრუნველყოფს დიაბეტის უფრო სტაბილურ კურსს და ეგზოგენური ინსულინის უფრო ნაკლებ საჭიროებას (ინსულინის წინააღმდეგობის არარსებობის შემთხვევაში).
ზოგჯერ I ტიპის შაქრიანი დიაბეტი კომბინირებულია აუტოიმუნური ენდოკრინული და არა ენდოკრინული დაავადებებით, რაც აუტოიმუნური პოლიენდოკრინული სინდრომის ერთ – ერთი გამოვლინებაა. მას შემდეგ, რაც აუტოიმუნური პოლიენდოკრინული სინდრომი შეიძლება შეიცავდეს თირკმელზედა ჯირკვლის ქერქის დაზიანებას, არტერიული წნევის დაქვეითებით, აუცილებელია მათი ფუნქციური მდგომარეობის გარკვევა, რათა მიიღონ ადეკვატური ზომები.
დაავადების ხანგრძლივობა იზრდება (10-20 წლის შემდეგ), გვიანი დიაბეტური სინდრომის კლინიკური გამოვლინებები გამოჩნდება რეტინო- და ნეფროპათიის ფორმებში, რომლებიც უფრო ნელა პროგრესირებენ დიაბეტის კარგი კომპენსაციით. სიკვდილის მთავარი მიზეზი თირკმლის უკმარისობაა და ბევრად უფრო იშვიათად - ათეროსკლეროზის გართულებები.
სიმძიმის თვალსაზრისით, I ტიპის დიაბეტი იყოფა ზომიერ და მძიმე ფორმებად. ზომიერი სიმძიმისთვის დამახასიათებელია ინსულინის შემცვლელი თერაპიის საჭიროება (დოზის მიუხედავად) გაურთულებელი შაქრიანი დიაბეტით ან I, II სტადიების, I ეტაპის ნეფროპათიის, პერიფერიული ნეიროპათიის არსებობის გარეშე, ძლიერი ტკივილისა და ტროფიკული წყლულების გარეშე, რეტინოპათიის არსებობა. მძიმე ხარისხით, ინსულინის დეფიციტის დიაბეტი II და III სტადიების რეტინოპათიასთან ან II და III სტადიების ნეფროპათიასთან ერთად, პერიფერიული ნეიროპათია ძლიერი ტკივილით ან ტროფიკული წყლულებით, ნეიროდისტროფიული სიბრმავე, ძნელი სამკურნალო, ენცეფალოპათია, ავტონომიური ნეიროპათიის მძიმე გამოვლინებები, ფერდობზე და ა.შ. კომა, დაავადების უგულებელყოფილი კურსი. მიკროანგიოპათიის ჩამოთვლილი მანიფესტაციების თანდასწრებით, არ არის გათვალისწინებული ინსულინის საჭიროება და გლიკემიის დონე.
II ტიპის შაქრიანი დიაბეტის კლინიკური კურსი (ინსულინზე დამოკიდებული) ხასიათდება მისი თანდათანობითი დაწყებით, დეკომპენსაციის ნიშნების გარეშე. პაციენტები ხშირად მიმართავენ დერმატოლოგს, გინეკოლოგს, ნეიროპათოლოგს სოკოვანი დაავადებების, ფურუნკულოზის, ეპიდერმოფიტოზის, საშოში ქავილის, ფეხების ტკივილის, პაროდონტის დაავადებისა და მხედველობის დარღვევების შესახებ. ასეთი პაციენტების გამოკვლევისას გამოვლენილია დიაბეტი. ხშირად პირველად ხდება დიაბეტის დიაგნოზის გაკეთება მიოკარდიუმის ინფარქტის დროს ან ინსულტის დროს. ზოგჯერ დაავადება ვითარდება ჰიპეროსომოლური კომა. დაავადების დაწყების გამო, რომელიც უმეტესი პაციენტებში შეინიშნება, მისი ხანგრძლივობის დადგენა ძალიან რთულია. ეს, ალბათ, განმარტავს რეტინოპათიის ან მისი გამოვლენის კლინიკური ნიშნების შედარებით სწრაფ (5-8 წლამდე) დაწყებას დიაბეტის საწყისი დიაგნოზის დროსაც კი. II ტიპის დიაბეტის კურსი სტაბილურია, კეტოაციდოზისა და ჰიპოგლიკემიური მდგომარეობისადმი მიდრეკილების გარეშე, მხოლოდ დიეტის გამოყენების ფონზე, ან შაქრის შემამცირებელ ორალურ მედიკამენტებთან ერთად. მას შემდეგ, რაც ამ ტიპის დიაბეტი ჩვეულებრივ ვითარდება 40 წელზე უფროსი ასაკის პაციენტებში, აღინიშნება მისი ხშირი კომბინაცია ათეროსკლეროზთან, რომელსაც აქვს სწრაფი პროგრესირების ტენდენცია, ჰიპერinsulinemiaemia და ჰიპერტენზიის ფორმით რისკ-ფაქტორების არსებობის გამო. ათეროსკლეროზის გართულებები ყველაზე ხშირად სიკვდილის მიზეზია ამ კატეგორიის პაციენტებში, რომლებსაც აქვთ შაქრიანი დიაბეტი. დიაბეტური ნეფროპათია ვითარდება ბევრად უფრო იშვიათად, ვიდრე I ტიპის დიაბეტის მქონე პაციენტებში.
II ტიპის შაქრიანი დიაბეტი სიმძიმის მიხედვით იყოფა 3 ფორმად: რბილი, ზომიერი და მძიმე. ზომიერი ფორმით ხასიათდება დიაბეტის კომპენსაცია მხოლოდ დიეტის დროს. ალბათ მისი კომბინაცია I სტადიის რეტინოპათიასთან, I ეტაპის ნეფროპათიასთან, გარდამავალ ნეიროპათიასთან. ზომიერი დიაბეტისთვის, ტიპიურია დაავადების ანაზღაურება შაქრის შემცირების ზეპირი მედიკამენტების დახმარებით.შესაძლოა კომბინაცია I და II სტადიების რეტინოპათიასთან, I ეტაპის ნეფროპათია, გარდამავალი ნეიროპათია. მძიმე შემთხვევებში, დაავადების ანაზღაურება მიიღწევა შაქრის შემცირების მედიკამენტებით ან ინსულინის პერიოდული მიღებით. ამ ეტაპზე აღინიშნება III ეტაპის რეტინოპათიები, II და III ნეფროპათიის სტადია, პერიფერიული ან ავტონომიური ნეიროპათიის მძიმე გამოვლინებები, ენცეფალოპათია. ზოგჯერ დიაბეტის მძიმე ფორმა დიაგნოზირებულია პაციენტებში დიეტის ანაზღაურებით, მიკროანგიოპათიისა და ნეიროპათიის ზემოაღნიშნული გამოვლინების თანდასწრებით.
შაქრიანი დიაბეტის დამახასიათებელი კლინიკური გამოვლინებაა დიაბეტური ნეიროპათია, რომელიც შეინიშნება პაციენტთა 12-70% -ში. პაციენტებში მისი სიხშირე მნიშვნელოვნად იზრდება შაქრიანი დიაბეტის არსებობის შემდეგ 5 წლის შემდეგ ან მეტი, მისი ტიპის მიუხედავად. ამასთან, ნეიროპათიის კორელაცია დიაბეტის ხანგრძლივობასთან არ არის აბსოლუტური, ამიტომ არსებობს მოსაზრება, რომ შაქრიანი დიაბეტისთვის კომპენსაციის ბუნება უფრო მეტად მოქმედებს ნეიროპათიის სიხშირეზე, მიუხედავად მისი სიმძიმისა და ხანგრძლივობისა. დიაბეტური ნეიროპათიის პრევალენტობის შესახებ ლიტერატურაში მკაფიო მონაცემების ნაკლებობა უმეტესწილად მისი სუბკლინიკური მანიფესტაციების შესახებ არასაკმარისი ინფორმაციის გამო არის. დიაბეტური ნეიროპათია მოიცავს რამდენიმე კლინიკურ სინდრომს: რადიკულოპათია, მონონევროპათია, პოლინევროპათია, ამიოტროფია, ავტონომიური (ავტონომიური) ნეიროპათია და ენცეფალოპათია.
რადიკულოპათია სომატური პერიფერიული ნეიროპათიის საკმაოდ იშვიათი ფორმაა, რომელიც ხასიათდება იმავე დერმატიტის დროს მწვავე სროლის ტკივილებით. ამ პათოლოგიის საფუძველს წარმოადგენს ზურგის ტვინის წინა ფესვებში და სვეტებში ღერძული ცილინდრების დემილირება, რასაც თან ახლავს კუნთების ღრმა მგრძნობელობის დარღვევა, tendon რეფლექსების გაუჩინარება, ატაქსია და რომბერგის პოზიციაში არასტაბილურობა. ზოგიერთ შემთხვევაში, რადიკულოპათიის კლინიკური სურათი შეიძლება გაერთიანდეს არათანაბარ მოსწავლეებთან, განიხილება როგორც დიაბეტური ფსევდოტაბები. დიაბეტური რადიკულოპათია დიფერენცირებული უნდა იყოს ხერხემლის ოსტეოქონდროზისგან და დეფორმირებული სპონდილოზისგან.
მონონეროპათია არის ინდივიდუალური პერიფერიული ნერვების, მათ შორის კრანიალური ნერვების დაზიანების შედეგი. დამახასიათებელია სპონტანური ტკივილი, პარეზი, მგრძნობელობის დარღვევები, დაზარალებული ნერვის მიდამოში tendon რეფლექსების შემცირება და დაკარგვა. პათოლოგიურმა პროცესმა შეიძლება დააზიანოს ნერვული ჩემოდნები III, V, VI-VIII წყვილი კრანიალური ნერვები. მნიშვნელოვნად უფრო ხშირად, ვიდრე სხვები, იმოქმედებს წყვილი III და VI: პაციენტთა დაახლოებით 1% -ში შაქრიანი დიაბეტით დაავადებული აქვთ კუნთების კუნთების ზედმეტი დამბლა, რაც შერწყმულია თავის ტკივილის არეში თავში, დიპლოპიასა და პტოზიაში. ტრიგემინალური ნერვის დამარცხება (V წყვილი) ვლინდება სახის ერთ ნახევარში ძლიერი ტკივილის შეფერხებით. სახის ნერვის პათოლოგია (VII წყვილი) ხასიათდება სახის კუნთების ცალმხრივი პარეზით, ხოლო VIII წყვილი - სმენის დაქვეითებით. მონონევროპათია გამოვლენილია როგორც ხანგრძლივი შაქრიანი დიაბეტის ფონზე, ასევე გლუკოზის ტოლერანტობის დარღვევით.
პოლინეიროპათია სომატური პერიფერიული დიაბეტური ნეოროპათიის ყველაზე გავრცელებული ფორმაა, რომელიც ხასიათდება დისტალური, სიმეტრიული და უპირატესად მგრძნობიარე დარღვევებით. ეს უკანასკნელი შეინიშნება "წინდების და ხელთათმანების სინდრომის" სახით, და გაცილებით ადრე და უფრო მძიმეა ეს პათოლოგია ფეხებზე. ვიბრაციული, ტაქტიანობის, ტკივილისა და ტემპერატურის მგრძნობელობის დამახასიათებელი დაქვეითება, აქილევსის და მუხლზე რეფლექსების დაქვეითება და დაკარგვა. ზედა კიდურების დამარცხება ნაკლებად ხშირია და შეესაბამება დიაბეტის ხანგრძლივობას. პარესთეზიისა და ძლიერი ღამის ტკივილის დროს სუბიექტური შეგრძნებები შეიძლება წინ უძღოდეს ნევროლოგიური დარღვევების ობიექტური ნიშნების გაჩენას.ძლიერი ტკივილი და ჰიპერალგეზია, ღამით გამწვავება, იწვევს უძილობას, დეპრესიას, მადის დაქვეითებას, ხოლო მძიმე შემთხვევებში, სხეულის წონის მნიშვნელოვან შემცირებას. 1974 წელს, მ. ელენბერგმა აღწერა "დიაბეტური პოლინევროპული კეექსია". ეს სინდრომი ძირითადად ვითარდება ხანდაზმულ მამაკაცებში და ინტენსიური ტკივილით არის ანორექსიითა და წონის შემცირებით, რაც სხეულის მთლიანი წონის 60% -ს აღწევს. არ აღინიშნა კორელაცია დიაბეტის სიმძიმესთან და ტიპთან. II ტიპის დიაბეტის მქონე ხანდაზმულ ქალში დაავადების მსგავსი შემთხვევა გამოქვეყნებულია საშინაო ლიტერატურაში. დისტალური პოლინეიროპათია ხშირად იწვევს ტროფიკულ აშლილობებს ჰიპერჰიდროზის ან ანჰიდროზის სახით, კანის გასქელება, თმის ცვენა და გაცილებით ნაკლები ტროფიკული წყლულები, ძირითადად ფეხებზე (ნეიროტროფიული წყლულები). მათი დამახასიათებელი მახასიათებელია ქვედა კიდურების სისხლძარღვებში არტერიული სისხლის ნაკადის შენარჩუნება. ჩვეულებრივ, დიაბეტური სომატური დისტალური ნეიროპათიის კლინიკური გამოვლინებები უკუქცევადია მკურნალობის პერიოდის განმავლობაში, რამდენიმე თვიდან 1 წლამდე.
ნეიროართროპათია ობსტრუქციული პოლინეიროპათიის საკმაოდ იშვიათი გართულებაა და ხასიათდება ფეხის ერთი ან რამდენიმე სახსრის (”დიაბეტური ტერფის”) პროგრესული განადგურებით. ეს სინდრომი პირველად 1868 წელს იქნა აღწერილი ფრანგმა ნეიროპათოლოგმა ჩარკოტმა მესამეული სიფილისის მქონე პაციენტში. ეს გართულება აღინიშნება ბევრ პირობებში, მაგრამ ყველაზე ხშირად პაციენტებში, რომლებსაც აქვთ შაქრიანი დიაბეტი. ნეიროპათიის პრევალენტობა დაახლოებით 1 შემთხვევაა 680-1000 პაციენტზე. განსაკუთრებით ხშირად, დიაბეტური ტერფის სინდრომი ვითარდება გრძელვადიანი (15 წელზე მეტი ხნის) არსებული შაქრიანი დიაბეტის ფონზე, ძირითადად ხანდაზმულებში. პაციენტთა 60% -ს აღენიშნება ტარსალური და ტარსულ-მეტატარზული სახსრების დაზიანება, მეტატაროფოფანგიალური სახსრების 30% და ტერფების 10%. უმეტეს შემთხვევაში, პროცესი ცალმხრივია და მხოლოდ პაციენტების 20% -ში ეს ორმხრივია. შეშუპება, შესაბამისი სახსრების არეალის ჰიპერემია, ტერფის, ტერფის სახსრის დეფორმაცია, ტერფის წყლულის წყლულები ჩნდება პრაქტიკულად ტკივილის სინდრომის არარსებობის შემთხვევაში. დაავადების კლინიკური სურათის იდენტიფიკაციას ხშირად წინ უძღვის დაზიანება, ტენდონების გაჭიმვა, 4-6 კვირაში შემდგომი წყლულოვანი სიმინდის ფორმირება და ქვედა ფეხის ქვედა მესამედის მოტეხილობა ტერფის სახსრის დაზიანებით. რენტგენოლოგიურად ვლინდება ძვლის მასიური განადგურება ძვლოვანი ქსოვილის სეკრეციასა და რეზორბაციით, არტიკულური ზედაპირების უხეში დარღვევა და რბილ ქსოვილებში პერიართულარული ჰიპერტროფიული ცვლილებები, სუბკონტრალური სკლეროზი, ოსტეოფიტების წარმოქმნა და ინტრაარტიკულური მოტეხილობები. ხშირად გამოხატული რადიოლოგიური დესტრუქციული პროცესი არ ახლავს კლინიკურ სიმპტომებს. ხანდაზმულებში ნეიროართროპათიის პათოგენეზში, პოლინევროპათიის გარდა, ასევე მონაწილეობს იშემიის ფაქტორი, მიკროკულტურასა და მთავარ გემებზე დაზიანების გამო. ინფექციის გაწევრიანებას შეიძლება თან ახლდეს phlegmon და ოსტეომიელიტი.
, , , , , , , , , , , ,
დიაბეტური ნეიროპათია

დიაბეტური ნეიროპათია - პერიფერიული ნერვული სისტემის სპეციფიკური დაზიანება, შაქრიანი დიაბეტის დროს დისმეტაბოლური პროცესების გამო.
დიაბეტური ნეიროპათია ვლინდება მგრძნობელობის დარღვევით (პარესთეზია, კიდურების დაბუჟება), ავტონომიური დისფუნქცია (ტაქიკარდია, ჰიპოტენზია, დისფაგია, დიარეა, ანჰიდროზი), სასქესო ორგანოების დარღვევები და ა.შ.
დიაბეტური ნეიროპათიით, შემოწმებულია ენდოკრინული, ნერვული, გულის, საჭმლის მომნელებელი, შარდსასქესო სისტემის ფუნქციონირება. მკურნალობა მოიცავს ინსულინთერაპიას, ნეიროტროპული საშუალებების გამოყენებას, ანტიოქსიდანტებს, სიმპტომური თერაპიის დანიშვნას, აკუპუნქტურა, FTL, სავარჯიშო თერაპია.
დიაბეტური ნეიროპათია დიაბეტის ერთ – ერთი ყველაზე გავრცელებული გართულებაა, რომელიც გამოვლენილია პაციენტების 30-50% -ში. დიაბეტური ნეიროპათია ნათქვამია, რომ დიაბეტით დაავადებულ ადამიანებში პერიფერიული ნერვის დაზიანების ნიშნებია, ნერვული სისტემის დისფუნქციის სხვა მიზეზების გამოკლებით.
დიაბეტური ნეიროპათია ხასიათდება ნერვული გამტარობის დარღვევით, მგრძნობელობით, სომატური და / ან ავტონომიური ნერვული სისტემის დარღვევით.
კლინიკური გამოვლინებების სიმრავლის გამო, დიაბეტური ნეიროპათია ექმნებათ ენდოკრინოლოგიის, ნევროლოგიის, გასტროენტეროლოგიისა და პედიატრიის დარგის სპეციალისტებს.
ნეირო-ართროპათიური და იშემიური ფეხის კლინიკური გამოვლინებები
სისხლძარღვების კარგი პულსაცია
ფეხის ნორმალური ქსოვილი
გაჟღენთილი კუთხეები
შემცირდა ან არ არსებობს აქილევსის რეფლექსი
ტენდენცია "ჩაქუჩის" ფეხისაკენ
"ფეხის დაცემა" (გვერდი)
ჩეიროართროპათია (ბერძნული cheir - ხელი)
რბილი ქსოვილების ატროფია
თხელი მშრალი კანი
ჩვეულებრივი აქილევსის რეფლექსი
ფეხების გაუფერულება, როდესაც ისინი იზრდებიან ტყუილი
ნეირო-ართროპათიის კიდევ ერთი მანიფესტაციაა დიაბეტური ჭუოპათია (ნეიროართროპათია), რომლის პრევალენტობაა 15-20% პაციენტებში, რომლებსაც აქვთ 1 ტიპის შაქრიანი დიაბეტი 10-20 წლის განმავლობაში. სინდრომის პირველი ნიშანი არის ხელების კანის ცვლილება. იგი ხდება მშრალი, ცვილისებური, კომპაქტური და გასქელებული. შემდეგ ძნელი და შეუძლებელი ხდება პატარა თითის გახანგრძლივება, და შემდგომში სხვა თითების სახსრების დაზიანების გამო. ჩვეულებრივ, ნეირო-ართროპათია წინ უძღვის შაქრიანი დიაბეტის ქრონიკული გართულებების დაწყებას (რეტინოპათია, ნეფროპათია). ამ გართულებების რისკი ნეირო-ართროპათიის თანდასწრებით იზრდება 4-8 ჯერ.
ამიოტროფია - დიაბეტური ნეიროპათიის იშვიათი ფორმა. სინდრომისათვის დამახასიათებელია მენჯის სარტყელის კუნთების სისუსტე და ატროფია, კუნთების ტკივილი, დაქვეითებული და გახანგრძლივებული მუხლზე რეფლექსები, დაქვეითებული შეგრძნება მენჯის ნერვულ ზონაში და ცალკეული ფისკულაციები. პროცესი იწყება ასიმეტრიულად, შემდეგ ხდება ორმხრივი და უფრო ხშირად გვხვდება ხანდაზმული ასაკის მამაკაცებში, მსუბუქი დიაბეტით. კუნთების ძირითადი პათოლოგია და ნერვის დაზიანება გამოვლენილია ელექტრომიოგრაფიით. კუნთების ბიოფსიას შეუძლია გამოავლინოს კუნთების ცალკეული ბოჭკოების ატროფია, განივი სტრიების დაცვა, ანთებითი და ნეკროზული ცვლილებების არარსებობა, ბირთვის დაგროვება სარკოლემიის ქვეშ. კუნთების ბიოფსიის მსგავსი ნიმუში აღინიშნება ალკოჰოლური მიოპათიით. დიაბეტური ამიოტროფია დიფერენცირებული უნდა იყოს პოლიმიოზიტის, ამიოტროფიული გვერდითი სკლეროზის, თირეოტოქსიური მიოპათიისა და სხვა მიოპათიებისგან. დიაბეტური ამიოტროფიის პროგნოზი ხელსაყრელია: ჩვეულებრივ, 1-2 წლის შემდეგ ან უფრო ადრე, გამოჯანმრთელება ხდება.
ავტონომიური ნერვული სისტემა არეგულირებს გლუვი კუნთების, ენდოკრინული ჯირკვლების, გულისა და სისხლძარღვების მუშაობას. პარასიმპათიური და სიმპათიური ინერვაციის დარღვევა შინაგანი ორგანოების და გულ-სისხლძარღვთა სისტემის ფუნქციონირების ცვლილებების საფუძველია. ავტონომიური ნეიროპათიის კლინიკური გამოვლინებები აღინიშნება შემთხვევათა 30-70% -ში, შაქრიანი დიაბეტით დაავადებული პაციენტების გამოკვლევით. კუჭ-ნაწლავის პათოლოგია მოიცავს საყლაპავის, კუჭის, თორმეტგოჯა ნაწლავის და ნაწლავების დისფუნქციას. საყლაპავის ფუნქციის დარღვევა გამოიხატება მისი პერისტალტიკის დაქვეითებით, ქვედა სფინქტერის ტონის გაფართოებით და შემცირებით. კლინიკურად, პაციენტებს აქვთ დისფაგია, გულძმარვა და ზოგჯერ - საყლაპავის წყლული. დიაბეტური გასტროპათია აღინიშნება პაციენტებში, რომლებსაც აქვთ დაავადების ხანგრძლივობა და ვლინდება წინა დღის განმავლობაში შეჭამებული საკვების ღებინება. რენტგენოლოგიურად ახდენს პერისტალტიკის დაქვეითებას და პარეზის გამოვლენას, კუჭის გაფართოებას, მისი ცარიელის შენელება. ავადმყოფთა 25% -ში აღინიშნება თორმეტგოჯა ნაწლავის და მისი ბოლქვის ტონის დაქვეითება და შემცირება. კუჭის წვენის სეკრეცია და მჟავიანობა მცირდება.კუჭის ბიოფსიის ნიმუშებში აღინიშნება დიაბეტური მიკროანგიოპათიის ნიშნები, რომლებიც გაერთიანებულია დიაბეტური რეტინო- და ნეიროპათიის არსებობით. დიაბეტური ენტეროპათია ვლინდება წვრილი ნაწლავის პერისტალტიკის მომატებით და პერიოდულად ხდება დიარეა, უფრო ხშირად ღამით (ნაწლავის მოძრაობების სიხშირე დღეში 20-30-ჯერ აღწევს). დიაბეტური დიარეა ჩვეულებრივ არ ახლავს წონის დაკლებას. არ არსებობს კორელაცია დიაბეტის ტიპთან და მისი სიმძიმესთან. წვრილი ნაწლავის ლორწოვანი გარსის ბიოფსიის ნიმუშებში, ანთებითი და სხვა ცვლილებები არ გამოვლენილა. დიაგნოზი რთულია სხვადასხვა ეტიოლოგიის ენტერიტისგან განსხვავების აუცილებლობის გამო, მალაბსორბციული სინდრომები და ა.შ.
ბუშტის ნეიროპათია (ატონი) ხასიათდება შემცირება მისი კონტრაქტურა სახით შარდვის შენელება, შემცირება 1-2 ჯერ დღეში, შარდის ბუშტში ნარჩენი შარდის არსებობა, რაც ხელს უწყობს მის ინფექციას. დიფერენციალური დიაგნოზი მოიცავს პროსტატის ჰიპერტროფიას, მუცლის ღრუში სიმსივნეების არსებობას, ასციტებს, გაფანტული სკლეროზს.
იმპოტენცია - ავტონომიური ნეიროპათიის ხშირი ნიშანი და შეიძლება იყოს მისი ერთადერთი გამოვლინება, რომელიც აღინიშნება შაქრიანი დიაბეტით დაავადებულ პაციენტთა 40-50% -ში. ეს შეიძლება იყოს დროებითი, მაგალითად, დიაბეტის დეკომპენსაციით, მაგრამ მოგვიანებით ხდება მუდმივი. არსებობს ლიბიდოს დაქვეითება, არაადეკვატური რეაქცია, ორგაზმის შესუსტება. შაქრიანი დიაბეტის მქონე მამაკაცში უნაყოფობა შეიძლება ასოცირდეს რეტროგრადულ ეაკულაციასთან, როდესაც ბუშტის სფინქტერის სისუსტე იწვევს მასში სპერმის დაშლას. იმპოტენციის მქონე შაქრიანი დიაბეტის მქონე პაციენტებში არ არის დარღვეული ჰიპოფიზის გონადოტროპული ფუნქციის დარღვევა, პლაზმაში ტესტოსტერონის შემცველობა ნორმალურია.
დიაბეტის საწყის ეტაპზე ოფლიანობის პათოლოგია გამოიხატება მისი გაძლიერებაში. დაავადების ხანგრძლივობის მატებასთან ერთად, მისი დაქვეითება აღინიშნება, ქვედა კიდურების ანჰიდროზამდე. ამ შემთხვევაში, ბევრი ოფლიანობა ძლიერდება სხეულის ზედა ნაწილებში (თავი, კისერი, გულმკერდი), განსაკუთრებით ღამით, რაც ახდენს ჰიპოგლიკემიის სიმულაციას. კანის ტემპერატურის შესწავლისას ვლინდება პირის ღრუს – ნაწლავის და პროქსიმალურ – დისტალური შაბლონების დარღვევა და რეაქციები სიცხეზე და სიცივეზე. ავტონომიური ნეიროპათიის თავისებური ტიპია გემოვნების ოფლიანობა, რომელსაც ახასიათებს პროფილაქტიკური ოფლიანობა სახეზე, კისერზე, ზედა გულმკერდში გარკვეული საკვების მიღებიდან რამდენიმე წამში (ყველი, მარინადი, ძმარი, ალკოჰოლი). ის იშვიათია. ოფლიანობის ადგილობრივი ზრდა განპირობებულია უმაღლესი საშვილოსნოს ყელის სიმპათიკური განგლიის დისფუნქციით.
დიაბეტური ავტონომიური გულის გულის ნევროპათია (DVKN) ახასიათებს ორთოსტატული ჰიპოტენზია, მუდმივი ტაქიკარდია, მასზე სუსტი თერაპიული ეფექტი, ფიქსირებული გულისცემა, კატექოლამინებისადმი ჰიპერმგრძნობელობა, მიოკარდიუმის უმტკივნეულო ინფარქტი და ზოგჯერ პაციენტის უეცარი გარდაცვალება. პოსტულარული (ორთოსტატული) ჰიპოტენზია არის ავტონომიური ნეიროპათიის ყველაზე ნათელი ნიშანი. ეს გამოიხატება გარეგნულად პაციენტებში თავბრუსხვევის, ზოგადი სისუსტის, თვალების დაბნელების ან მხედველობის დაბინდვის დროს. ამ სიმპტომების კომპლექსი ხშირად განიხილება, როგორც ჰიპოგლიკემიური მდგომარეობა, მაგრამ არტერიული წნევის პოსტულარული ვარდნისთან ერთად, მის წარმოშობაში ეჭვი არ ეპარება. 1945 წელს, A. Rundles– მა პირველად დაუკავშირა პოსტულარული ჰიპოტენზია დიაბეტში ნეიროპათიასთან. პოსტურარული ჰიპოტენზიის მანიფესტაციები შეიძლება გაიზარდოს ანტიჰიპერტენზიული მედიკამენტების, შარდმდენების, ტრიციკლური ანტიდეპრესანტების, ფენოთიაზინის სამკურნალო საშუალებების, ვაზოდილატატორებისა და ნიტროგლიცერინის მიღების შემდეგ. ინსულინის ადმინისტრირებას ასევე შეუძლია შეამციროს პოსტულარული ჰიპოტენზია, ვენური დაბრუნების შემცირებით ან კაპილარული ენდოთელიუმის გამტარიანობის დაზიანებით, პლაზმური მოცულობის შემცირებით, ხოლო გულის უკმარისობის ან ნეფროზული სინდრომის განვითარება ამცირებს ჰიპოტენზიის შემცირებას. ითვლება, რომ მისი წარმოქმნა აიხსნება პლაზმური რენინის რეაქციის დაბინძურებით, ფეხზე დგომით, ჯექსტაგლომერულ აპარატის სიმპათიკური ინერვაციის გაუარესების გამო, აგრეთვე ბაზალური და მასტიმულირებელი (დგომა) პლაზმის ნორადრენალინის დონის ან ბარორეცეპტორული დეფექტის დაქვეითებით.
DVKN- ით გართულებული შაქრიანი დიაბეტით დაავადებულ პაციენტებში, დასვენების დროს, გულისცემის ზრდა 90-100-მდეა, ზოგჯერ კი 130-მდე დაქვეითება / წთ. მუდმივი ტაქიკარდია, რომელიც არ ექვემდებარება თერაპიულ ეფექტს შაქრიანი დიაბეტით დაავადებულ პაციენტებში, გამოწვეულია პარაზიმპათიური უკმარისობით და შეიძლება ემსახურებოდეს გულის ავტონომიური დარღვევების ადრეულ ეტაპზე. გულის ვაგინალური ინერვაცია არის მიზეზი გულისცემის ნორმალური ცვალებადობის უნარის დაკარგვის მიზეზი დიაბეტურ კარდიოპათიაში და, როგორც წესი, წინ უსწრებს სიმპათიურ დენგერაციას. დასვენებისას კარდიო ინტერვალების ცვალებადობის შემცირება შეიძლება გახდეს ავტონომიური ნერვული სისტემის ფუნქციური დარღვევების ხარისხის ინდიკატორი.
გულის სრული დენორაცია იშვიათია და ხასიათდება ხშირი გულის რიტმით. მიოკარდიუმის ინფარქტის განვითარებაში ტიპური ტკივილი არახასიათებს DVKN– ით დაავადებულ პაციენტებს. უმეტეს შემთხვევაში, მისი პაციენტების დროს არ გრძნობენ ტკივილს ან ისინი არიან ატიპიური. ვარაუდობენ, რომ ამ პაციენტებში გულის უმტკივნეულო შეტევების მიზეზი არის ვისცერული ნერვების დაზიანება, რაც განსაზღვრავს მიოკარდიუმის ტკივილის მგრძნობელობას.
მ. მაკპაგმა და პ. ჯ. ვოტკინებმა განაცხადეს უეცარი „კარდიო-ფილტვის დაპატიმრების“ 12 შემთხვევა დიაბეტით დაავადებულ 8 ახალგაზრდობაში, რომლებსაც აქვთ მძიმე ავტონომიური ნეიროპათია. არ ყოფილა კლინიკური და ანატომიური მონაცემები მიოკარდიუმის ინფარქტის, გულის არითმიის ან ჰიპოგლიკემიური მდგომარეობის შესახებ. უმეტეს შემთხვევაში, თავდასხმის მიზეზი იყო პრეპარატის ინჰალაცია ზოგადი ანესთეზიით, სხვა პრეპარატების გამოყენება ან ბრონქოსპნევმონია (5 შეტევა მოხდა ანესთეზიის შემდეგ დაუყოვნებლივ). ამრიგად, კარდიოსექსპირაციული დაპატიმრება არის ავტონომიური ნეიროპათიის განსაკუთრებული ნიშანი და შეიძლება ფატალურიც იყოს.
დიაბეტური ენცეფალოპათია. ახალგაზრდებში ცენტრალური ნერვული სისტემის მუდმივი ცვლილებები ჩვეულებრივ ასოცირდება მეტაბოლური მწვავე დარღვევებით, ხოლო სიბერეში ასევე განისაზღვრება თავის ტვინის სისხლძარღვებში ათეროსკლეროზული პროცესის სიმძიმე. დიაბეტური ენცეფალოპათიის ძირითადი კლინიკური გამოვლინებებია ფსიქიკური აშლილობები და ორგანული ცერებრალური სიმპტომები. ყველაზე ხშირად, დიაბეტის მქონე პაციენტებს აქვთ მეხსიერების დაქვეითება. განსაკუთრებით გამოხატული ეფექტი მენჯის დარღვევების განვითარებაზე, ჰიპოგლიკემიური პირობებით იმოქმედებს. ფსიქიური აქტივობის დარღვევები შეიძლება ასევე გამოვლინდეს დაღლილობის მომატებით, გაღიზიანებადობით, აპათიით, ცრემლით, ძილის დარღვევით. შაქრიანი დიაბეტით დაავადებული მძიმე ფსიქიური დაავადებები იშვიათია. ორგანული ნევროლოგიური სიმპტომები შეიძლება გამოვლინდეს დიფუზური მიკროსიმპტომოტიკით, ტვინის დიფუზური დაზიანების მითითებით, ან უხეში ორგანული სიმპტომების არსებობით, რაც მიუთითებს თავის ტვინის დაზიანების არსებობაზე. დიაბეტური ენცეფალოპათიის განვითარება განისაზღვრება ტვინის ნეირონების დეგენერაციული ცვლილებების განვითარებით, განსაკუთრებით ჰიპოგლიკემიური პირობების დროს, და მასში იშემიური ფოკუსები, რომლებიც დაკავშირებულია მიკროანგიოპათიისა და ათეროსკლეროზის არსებობასთან.
კანის პათოლოგია. შაქრიანი დიაბეტის მქონე პაციენტებისთვის, დიაბეტური დერმატოპათია, ლიპოიდული ნეკრობიოზი და დიაბეტური ქსანთომა უფრო დამახასიათებელია, მაგრამ არცერთი მათგანი არ არის სპეციფიკური დიაბეტისთვის.
დერმაპათია ("ატროფიული ლაქები") გამოხატულია სიმეტრიული მოწითალო-ყავისფერი პაპულების დიზელის ფეხების წინა ზედაპირზე 5-12 მმ დიამეტრით, რომლებიც შემდეგ იქცევა კანის პიგმენტურ ატროფიულ ლაქებად. დერმაპათია უფრო ხშირად აღინიშნება მამაკაცებში, რომლებსაც აქვთ დიაბეტის ხანგრძლივობა. დერმაპათიის პათოგენეზი დაკავშირებულია დიაბეტურ მიკროანგიოპათიასთან.
ლიპოიდური ნეკრობიოზი ბევრად უფრო ხშირია ქალებში და შემთხვევების 90% -ში ლოკალიზებულია ერთ ან ორივე ფეხზე.სხვა შემთხვევებში, დამარცხების ადგილი არის მაგისტრალური, იარაღი, სახე და თავი. ლიპოიდული ნეკრობიოზის სიხშირე იძლევა 0,1-0,3% დიაბეტის მქონე ყველა პაციენტთან მიმართებაში. დაავადება ხასიათდება წითელ – ყავისფერი ან ყვითელი ზომის კანის უბნების გარეგნობით 0.5 – დან 25 სმ – მდე, ხშირად ოვალური. კანის დაზიანებები გარშემორტყმულია ერითემატოზული საზღვრით გაზავებული გემებისგან. ლიპიდების და კაროტინის დეპონირება იწვევს კანის დაზარალებულ რაიონების ყვითელ ფერს. ლიპოიდული ნეკრობიოზის კლინიკური ნიშნები შეიძლება რამდენიმე წლის წინ იყოს I ტიპის შაქრიანი დიაბეტის განვითარებამდე, ან მისი ფონზე გამოვლენილი. ლიპოიდური ნეკრობიოზის მქონე 171 პაციენტის გამოკვლევის შედეგად, მათ 90% -მა გამოავლინა ურთიერთობა ამ დაავადებასა და შაქრიან დიაბეტს შორის: ზოგიერთ პაციენტში, ნეკრობიოზი განვითარდა ადრე ან შაქრიანი დიაბეტის საწინააღმდეგოდ, პაციენტების სხვა ნაწილს ჰქონდა მემკვიდრეობითი მიდრეკილება მას. ჰისტოლოგიურად, კანში გვხვდება ობსტრუქციული ენდარტერიტის, დიაბეტური მიკროანგიოპათიის და მეორეხარისხოვანი ნეკრობიოზის ნიშნები. ნეკროზის ადგილებში ელასტიური ბოჭკოების განადგურება, ანთებითი რეაქციის ელემენტები და გიგანტური უჯრედების გამოჩენა დაფიქსირდა ელექტრონული მიკროსკოპულად. ლიპოიდური ნეკრობიოზის ერთ-ერთ მიზეზად თრომბოციტების აგრეგაციის მომატებაა სხვადასხვა სტიმულის გავლენის ქვეშ, რაც, ენდოთელიუმის გამრავლებასთან ერთად, იწვევს მცირე გემების თრომბოზს.
დიაბეტური ქსანთომა ვითარდება ჰიპერლიპიდემიის შედეგად, ხოლო მთავარ როლს ასრულებს სისხლში ქლომიკრონების და ტრიგლიცერიდების შემცველობა. მოყვითალო დაფები ლოკალიზებულია ძირითადად კიდურების, გულმკერდის, კისრის და სახის მოქნილ ზედაპირებზე და შედგება ჰისტიოციტების და ტრიგლიცერიდების დაგროვებისგან. ოჯახური ჰიპერქოლესტერინემიაში დაფიქსირებული ქსანთომასგან განსხვავებით, ისინი ჩვეულებრივ გარშემორტყმულია ერითემატოზული საზღვრით. ჰიპერლიპიდემიის აღმოფხვრა იწვევს დიაბეტური ქსანთომის გაუჩინარებას.
დიაბეტური ბუშტი ეხება იშვიათად კანის დაზიანებებს შაქრიანი დიაბეტით. ეს პათოლოგია პირველად 1963 წელს აღწერილი იქნა R. P. Rocca- ს და E. Regeuga- ს მიერ. ბუშტები ხდება მოულოდნელად, სიწითლის გარეშე, თითებზე და ტოტებზე, ისევე როგორც ფეხით. მათი ზომები მერყეობს რამდენიმე მილიმეტრიდან რამდენიმე სანტიმეტრამდე. ბუშტი შეიძლება გაიზარდოს რამდენიმე დღის განმავლობაში. ბუშტის სითხე გამჭვირვალეა, ზოგჯერ ჰემორაგიული და ყოველთვის სტერილური. დიაბეტური ბუშტი ქრება სპონტანურად (გახსნის გარეშე) 4-6 კვირის განმავლობაში. დიაბეტური ბუშტის უფრო ხშირი შემთხვევა აღინიშნა პაციენტებში, რომლებსაც აქვთ დიაბეტური ნეიროპათიის ნიშნები და დიაბეტის ხანგრძლივი ხანგრძლივობა, ასევე დიაბეტური კეტოაციდოზის ფონზე. ჰისტოლოგიური გამოკვლევით გამოვლინდა შარდის ბუშტის ინტრადერმალური, სუბეპიდერმული და სუბტროგენული ლოკალიზაცია. დიაბეტური ბუშტის პათოგენეზი უცნობია. აუცილებელია მისი დიფერენცირება პორფირინის და პორფირინის მეტაბოლური დარღვევებისგან.
ბეჭედი ფორმის გრანულომა დარია შეიძლება მოხდეს შაქრიანი დიაბეტის მქონე პაციენტებში: ხანდაზმულები, უფრო ხშირად მამაკაცებში. გამონაყარი ნაჩვენებია მაგისტრალური და კიდურებში მონეტის ფორმის რედუქტური ან მოწითალო – მოყვითალო ფერის მონეტარული ფორმის შეშუპებით, მიდრეკილია სწრაფი პერიფერიული ზრდისკენ, რგოლების შერწყმისა და წარმოქმნისკენ და უცნაური პოლიციკლური ფიგურები, რომლებიც ესაზღვრება მკვრივი და ამაღლებული ზღვარი. ცენტრალური გარკვეულწილად დაცემა ზონის ფერი არ შეცვლილა. პაციენტები უჩივიან მცირე ქავილს ან წვის შეგრძნებას. დაავადების კურსი გრძელია, განმეორებადი. ჩვეულებრივ, გამონაყარი გაქრება 2-3 კვირის შემდეგ, ხოლო ახალი ჩნდება მათ ადგილას. ჰისტოლოგიურად, გამოვლენილია შეშუპება, ვაზოდილაცია, პერივაკულური ინფილტრატები ნეიტროფილების, ჰისტიოციტების და ლიმფოციტებისგან. დაავადების პათოგენეზი დადგენილი არ არის. ალერგიული რეაქციები სულფანილამიდის და სხვა პრეპარატების მიმართ შეიძლება გამოიწვიოს პროვოცირების ფაქტორები.
ვიტილიგო (დეპიგმენტირებული სიმეტრიული კანის ადგილები) გამოვლენილია დიაბეტის მქონე პაციენტებში, შემთხვევათა 4.8% -ში, შედარებით ზოგადი მოსახლეობის 0.7% -თან შედარებით, ხოლო ქალებში 2-ჯერ უფრო ხშირად. ჩვეულებრივ, ვიტილიგო კომბინირებულია I ტიპის შაქრიანი დიაბეტით, რაც ადასტურებს ორივე დაავადების აუტოიმუნურ გენეზს.
ბევრად უფრო ხშირად, ვიდრე სხვა დაავადებებში, დიაბეტს თან ახლავს მოხარშვა და კარბუნკული, რომელიც, როგორც წესი, ხდება დაავადების დეკომპენსაციის ფონზე, მაგრამ შეიძლება ასევე იყოს ლატენტური დიაბეტის გამოვლინება ან წინ უძღვის გლუკოზის ტოლერანტობას. დიაბეტიანი პაციენტების დიდი ტენდენცია სოკოვანი დაავადებების მიმართ ვლინდება ეპიდერმოფიტოზის მანიფესტაციებში, რომლებიც ძირითადად გვხვდება ფეხების ინტერდიგულაციურ სივრცეებში. უფრო ხშირად, ვიდრე გლუკოზის შეუწყნარებლობის მქონე პირებში, აღინიშნება ქავილი დერმატოზები, ეგზემა და ქავილი სასქესო ორგანოში. ამ კანის პათოლოგიის პათოგენეზი უკავშირდება უჯრედშიდა გლუკოზის მეტაბოლიზმის დარღვევას და ინფექციისადმი წინააღმდეგობის შემცირებას.
, , , , , , , , , ,
ხედვის ორგანოს პათოლოგია დიაბეტში
მხედველობის ორგანოს ფუნქციის სხვადასხვა დარღვევები, სიბრმავემდე, გვხვდება შაქრიანი დიაბეტის მქონე პაციენტებში 25-ჯერ უფრო ხშირად, ვიდრე ზოგადად პოპულაციაში. სიბრმავე პაციენტებს შორის 7% დიაბეტით დაავადებული პაციენტებია. მხედველობის ორგანოს ფუნქციის დარღვევა შეიძლება გამოწვეული იყოს ბადურის, ირისის, რქოვანას დაზიანებით: ობიექტივი, ბოჭკოვანი ნერვის, ექსტრაგულარული კუნთების, ორბიტალური ქსოვილის და ა.შ.
დიაბეტური რეტინოპათია პაციენტებში მხედველობის უკმარისობის და სიბრმავეთა ერთ-ერთი მთავარი მიზეზია. სხვადასხვა მანიფესტაციები (შაქრიანი დიაბეტის 20 წლიანი ხანგრძლივობის ფონზე) გვხვდება პაციენტების 60-80% -ში. I ტიპის დიაბეტის მქონე პაციენტებს შორის, რომელთაც დაავადების ხანგრძლივობა აქვთ 15 წელზე მეტი ხნის განმავლობაში, ეს გართულება აღინიშნება 63-65% -ში, რომელთაგან 18-20% -ით განმეორებითი რეტინოპათია და სრული სიბრმავე 2% -ში. II ტიპის დიაბეტის მქონე პაციენტებში, მისი სიმპტომები ვითარდება დიაბეტის ხანმოკლე ხანგრძლივობით. მხედველობის მნიშვნელოვანი დარღვევა აზიანებს პაციენტების 7.5% -ს, ხოლო სრული სიბრმავე ხდება ნახევარზე. დიაბეტური რეტინოპათიის განვითარებისა და პროგრესირების რისკის ფაქტორი არის შაქრიანი დიაბეტის ხანგრძლივობა, რადგან ამ სინდრომის სიხშირესა და I ტიპის დიაბეტის ხანგრძლივობას შორის პირდაპირ კავშირშია. ვ.კლეინის და სხვების აზრით, 995 პაციენტის შემოწმებისას დადგინდა, რომ მხედველობითი უკმარისობის სიხშირე 17% –ით იზრდება იმ პაციენტებში, რომლებსაც აქვთ დიაბეტი, რომელიც გრძელდება არაუმეტეს 5 წლისა 97,5% –მდე, ხანგრძლივობაა 10-15 წლამდე. სხვა ავტორების აზრით, რეტინოპათიის შემთხვევები დაავადების პირველი 5 წლის განმავლობაში 5% -მდე მერყეობს, დიაბეტით დაავადებულთა 80% -მდე, რაც გრძელდება 25 წელზე მეტი ხნის განმავლობაში.
ბავშვებში, დაავადების ხანგრძლივობისა და მისი ანაზღაურების დონის მიუხედავად, რეტინოპათია აღინიშნება გაცილებით იშვიათად და მხოლოდ მშობიარობის შემდგომ პერიოდში. ეს ფაქტი მიუთითებს ჰორმონალური ფაქტორების დამცავ როლზე (STH, სომატომედინი "C"). ოპტიკური დისკის შეშუპების ალბათობა ასევე იზრდება დიაბეტის ხანგრძლივობით: 5 წლამდე - მისი არარსებობა და 20 წლის შემდეგ - შემთხვევათა 21%, საშუალოდ ეს არის 9.5%. დიაბეტური რეტინოპათია ხასიათდება ვენების გაფართოებით, მიკროანეიზმების, ექსუდატების, ჰემორაგიების და პროლიფერაციული რეტინოიტის გამოვლით. კაპილარების მიკროანეიზმები და, განსაკუთრებით, ვენები, არის შაქრიანი დიაბეტის განსაკუთრებული ბადურის ცვლილებები. მათი წარმოქმნის მექანიზმი მეტაბოლური დარღვევების გამო ასოცირდება ქსოვილების ჰიპოქსიასთან. დამახასიათებელი ტენდენცია არის პრეკულარული რეგიონში მიკროანევრიზმის რაოდენობის ზრდა. ხანგრძლივი მიკროანეიზმები შეიძლება გაქრეს მათი რღვევის (ჰემორაგიის) ან თრომბოზის და ორგანიზაციის გამო, მათში ჰიალინის მსგავსი მასალის და ლიპიდების ცილების დეპონირების გამო. გამონაყარის თეთრი და ყვითელი, ცვილისებრი ფოკუსების სახით ექსუდატები ჩვეულებრივ ლოკალიზებულია ბადურის სხვადასხვა ნაწილში სისხლდენების მიდამოში. დიაბეტური რეტინოპათიის მქონე პაციენტთა დაახლოებით 25% -ში აღინიშნება პროლიფერაციული რეტინოტიტის ფორმის ცვლილებები.ჩვეულებრივ, მიკროანეიზმების ფონზე, ბადურის სისხლჩაქცევები და ექსუდატები, ჩნდება სათვალეების სისხლჩაქცევა, რომელსაც თან ახლავს შემაერთებელი ქსოვილ-სისხლძარღვთა პროლიფერაციული ტანკების წარმოქმნა, რომლებიც ბადურის ღრუშიდან ვიტრაგში შედიან. შემაერთებელი ქსოვილის შემდგომი ნაოჭება იწვევს ბადურის დაშლას და სიბრმავე. ახალი გემების წარმოქმნის პროცესი ასევე ვითარდება ბადურის დროს, ოპტიკური დისკის დაზიანების ტენდენციით, რაც იწვევს მხედველობის დაქვეითებას ან სრულ დაკარგვას. პროლიფერაციული რეტინოტიტი პირდაპირ კავშირშია დიაბეტის ხანგრძლივობასთან. მისი სიმპტომები ჩვეულებრივ გამოვლენილია ახალგაზრდა პაციენტებში დიაბეტის გამოვლენიდან 15 წლის შემდეგ და მოზრდილებში 6-10 წლის შემდეგ. ამ გართულების მნიშვნელოვანი სიხშირე აღინიშნება დაავადების ხანგრძლივი ხანგრძლივობით, ახალგაზრდა ასაკში დაავადებულ პაციენტებში. მრავალ პაციენტში, პროლიფერაციული რეტინიტი კომბინირებულია დიაბეტური ნეფროპათიის კლინიკურ გამოვლინებებთან.
ამჟამინდელი კლასიფიკაციის მიხედვით (E. კონერისა და მ. პორტას თანახმად) დიაბეტური რეტინოპათიის სამი ეტაპი გამოირჩევა. ეტაპი I - არაპროლიფერაციული რეტინოპათია. ახასიათებს მიკროანეიზმების, სისხლჩაქცევების, ბადურის შეშუპების, ექსუდაციური ფოკუსების არსებობა ბადურის დროს. II ეტაპი - პრეპროლიფერაციული რეტინოპათია. ახასიათებს ვენური ანომალიების არსებობა (სიმკვეთრე, წამწამება, გაორმაგება ან / და გამოხატული რყევები სისხლძარღვების კალიბრში), დიდი რაოდენობით მყარი და „კოტონიური“ ექსუდატი, ინტრეატინალური მიკროზოლური ანომალიები და მრავალი დიდი ბადურის სისხლდენა. ეტაპი III - პროლიფერაციული რეტინოპათია.
ახასიათებს ოპტიკური დისკის ან / ან ბადურის სხვა ნაწილების ნეოვაკალიზაცია, მინისებური სისხლჩაქცევა, ბოჭკოვანი ქსოვილის წარმოქმნით პრეტენსული სისხლჩაქცევების მიდამოში. შაქრიანი დიაბეტით დაავადებულ პაციენტებში სიბრმავე არის სათვალეების სისხლჩაქცევა, მაკულოპათია, ბადურის რაზმი, გლაუკომი და კატარაქტი.
დიაბეტური რეტინოპათია (პროლიფერაციული ჩათვლით) ხასიათდება ტალღის მსგავსი კურსი, სპონტანური რემისიისკენ მიდრეკილებით და პროცესის პერიოდული გამწვავებით. რეტინოპათიის პროგრესირებას ხელს უწყობს შაქრიანი დიაბეტის დეკომპენსაცია, არტერიული ჰიპერტენზია, თირკმლის უკმარისობა და, უმეტესწილად, ორსულობა, ასევე ჰიპოგლიკემია. ქუთუთოების დაავადებები (ბლეფარიტი, ქოლაზიონი, ქერი) არ არის სპეციფიკური შაქრიანი დიაბეტისთვის, მაგრამ ისინი ხშირად კომბინირებულია და ხასიათდება მუდმივი მორეციდივე კურსით, რომელიც გამოწვეულია ქსოვილების გლუკოზის მეტაბოლიზმის დარღვევით და სხეულის იმუნობიოლოგიური თვისებების დაქვეითებით.
დიაბეტის მქონე პაციენტებში კონიუნქტივის გემების ცვლილებები გამოიხატება ფლებოპათიის თანდასწრებით (კაპილარების, მიკროანეიზმების ვენური ბოლოების გახანგრძლივება და გაფართოება) და ზოგჯერ ექსუდატის დროს.
რქოვანას ცვლილებები გამოიხატება ეპითელური პუნქციის კერატოიდროფიაში, ბოჭკოვანი და უვეალური კერატიტის, რქოვანას მორეციდივე წყლულების დროს, რაც, როგორც წესი, არ იწვევს მხედველობის მნიშვნელოვან შემცირებას. შაქრიანი დიაბეტის არასაკმარისი კომპენსაციით, ზოგჯერ აღინიშნება გლიკოგენის მსგავსი მასალის დეპრესია ირისის წინა ზედაპირის პიგმენტურ ეპითელში, რაც იწვევს დეგენერაციულ ცვლილებებს და მისი შესაბამისი მონაკვეთების დეპიგმენტაციას. პროლიფერაციული რეტინოპათიის ფონზე, პაციენტების 4-6% -ში აღინიშნება ირისი რუბეოზი, რაც გამოიხატება ახლად წარმოქმნილი გემების ზრდაზე მის წინა და ზედაპირის წინა პალატაში, რაც შეიძლება იყოს ჰემორაგიული გლაუკომის პირველი მიზეზი.
კატარაქტები განასხვავებენ მეტაბოლურ (დიაბეტურ) და ასაკოვან ჯიშებს. პირველი ვითარდება ცუდად კომპენსირებულ ინსულინდამოკიდებულ პაციენტებში და ლოკალიზებულია ლინზების სუბკაფსულურ ფენებში. მეორე არის ხანდაზმული ასაკის ადამიანებში, როგორც დიაბეტის მქონე პაციენტებში, ასევე ჯანმრთელებში, მაგრამ ის ბევრად უფრო სწრაფად მწიფდება, რაც ახსნის უფრო ხშირი ქირურგიული ჩარევის საჭიროებას (ჩარევებს).დიაბეტური კატარაქტის პათოგენეზს უკავშირდება ლინზების ქსოვილებში გლუკოზა სორბიტოლი, ჰიპერგლიკემიის ფონზე. მათი გადაჭარბებული დაგროვება იწვევს უჯრედულ შეშუპებას, რაც პირდაპირ ან არაპირდაპირ ცვლის მიონოსტიტის მეტაბოლიზმს, რაც იწვევს კატარაქტის განვითარებას.
გლაუკომა გვხვდება დიაბეტით დაავადებულთა 5% -ში, ჯანმრთელთა 2% -ში. Intraocular წნევის გაზრდა 20 მმ-ზე მეტი RT- ით. ხელოვნება. შეიძლება დააზიანოს ოპტიკური ნერვის ფუნქცია და გამოიწვიოს ვიზუალური უკმარისობა. შაქრიანი დიაბეტი ხშირად გაერთიანებულია გლაუკომის სხვადასხვა სახეობებთან (ღია კუთხე, ვიწრო-კუთხე და ასოცირებული პროლიფერაციული რეტინოპათია). ტიპიურია პაციენტებისთვის ღია კუთხის ფორმა, რომელსაც ახასიათებს პალატის ტენიანობის რთული გადინება თვალის სადრენაჟე აპარატის მოცილების გამო. მასში ცვლილებები (შლემის არხი) დიაბეტური მიკროანგიოპათიის მანიფესტაციების მსგავსია.
კუნთების კუნთების ფუნქციის დაქვეითება (ოფთალმოპელგია) განპირობებულია III, IV და VI წყვილთა კრანიალური oculomotor ნერვების დაზიანებით. ყველაზე დამახასიათებელი ნიშნებია დიპლოპია და პტოზი, რომლებიც უფრო ხშირად გვხვდება I ტიპის დიაბეტის მქონე პაციენტებში. ზოგიერთ შემთხვევაში, პტოზი და დიპლოპია შეიძლება იყოს კლინიკური დიაბეტის პირველი გამოვლინებები. ოფთალმოპლეგიის მიზეზი არის დიაბეტური მონონევროპათია.
გარდამავალი მხედველობის დარღვევა აღინიშნება შაქრიანი დიაბეტით დაავადებულ პაციენტებში, ინსულინთან მკურნალობის დაწყების ფონზე, გლიკემიის მნიშვნელოვანი რყევების გამო, აგრეთვე კატარაქტის განვითარებას წინა ნიშნებიდან. მნიშვნელოვნად გამოხატული ჰიპერგლიკემიით დიაბეტის დიაპაზონის უკომპენსაციო კურსი თან ახლავს რეფრაქციის ზრდას, რადგან ხდება ლინზების რეფრაქციული ძალა. როგორც წესი, კატარაქტის დაწყებამდე, მიოპია ვითარდება. ზემოაღნიშნული ცვლილებები ვიზუალური სისუსტით შეიძლება დიდწილად იყოს ობიექტივში სორბიტოლის და სითხის დაგროვების გამო. ცნობილია, რომ ჰიპერგლიკემია აძლიერებს ობიექტივში გლუკოზის სორბიტოლად გადაქცევას, რომელსაც აქვს გამოხატული ოსმოლარობა, რაც ხელს უწყობს სითხის შეკავებას. ეს, თავის მხრივ, შეიძლება გამოიწვიოს ობიექტივის ფორმის ცვლილებები და მისი რეფრაქციული თვისებები. გლიკემიის შემცირება, განსაკუთრებით ინსულინთან მკურნალობის დროს, ხშირად ხელს უწყობს რეფრაქციის შესუსტებას. მისი მითითებული დარღვევების პათოგენეზში ასევე შესაძლებელია წინაგულოვანი პალატის ტენიანობის სეკრეციის დაქვეითება, რაც ხელს უწყობს ობიექტივის პოზიციის ცვლილებას.
ორბიტის ქსოვილის დაზიანება იშვიათია და გამოწვეულია ბაქტერიული ან სოკოვანი ინფექციით. უფრო მეტიც, პროცესში ჩართულია როგორც ორბიტალური, ასევე პერიორბიტალური ქსოვილები. პაციენტებს უვითარდებათ თვალის ნაწლავის პროთეზი, ოფთალმოპლეგია (გზის ცენტრალური ფიქსაციამდე), მხედველობის დარღვევა, ტკივილი. სიცოცხლისთვის დიდი საფრთხეა ამ პროცესში კავერნოზული სინუსის ჩართვა. კონსერვატიული მკურნალობა - ანტიბაქტერიული და სოკოს საწინააღმდეგო საშუალებებით.
ოპტიკური ნერვების ატროფია დიაბეტის პირდაპირი შედეგი არ არის, თუმცა, იგი აღინიშნება პაციენტებში, რომლებსაც დაავადების ხანგრძლივობა აქვთ, დიაბეტური პროლიფერაციული რეტინოპათიისა და გლაუკომის თანდასწრებით.
მხედველობის ორგანოს პათოლოგიის დიაგნოზირებისთვის აუცილებელია მისი სიმკვეთრისა და ველის დადგენა, თვალის წინა ნაწილის ბიომიკროსკოპიის გამოყენებით კონიუნქტივაში, ლიმფუსში, ირისში და ობიექტივის გარსის ხარისხში სისხლძარღვთა ცვლილებების იდენტიფიცირების მიზნით. პირდაპირი ოფთალმოსკოპია და ფლუორესცენტული ანგიოგრაფია იძლევა ბადურის გემების მდგომარეობის შესაფასებლად. დიაბეტის მქონე პაციენტებში საჭიროა ოფთალმოლოგის მიერ განმეორებითი გამოკვლევები წელიწადში 1-2 ჯერ.
გულის დაზიანება დიაბეტით დაავადებულებში
გულ-სისხლძარღვთა პათოლოგია არის ძირითადი ფაქტორი, რომელიც იწვევს მაღალი სიკვდილიანობის მაჩვენებელს შაქრიანი დიაბეტის მქონე პაციენტებში.დაავადებით გულის დაზიანებას შეიძლება განპირობებული იყოს დიაბეტური მიკროანგიოპათია, მიოკარდიუმის დისტროფია, ავტონომიური დიაბეტური გულის ნეიროპათია, აგრეთვე კორონარული ათეროსკლეროზი. გარდა ამისა, პაციენტებში, რომლებსაც აქვთ შაქრიანი დიაბეტი, უფრო ხშირად ვიდრე შაქრიანი დიაბეტით დაავადებულ პაციენტებში, გვხვდება ბაქტერიული ენდოკარდიტი, მიოკარდიული აბსცესები სეფსისის საწინააღმდეგოდ, თირკმელების ქრონიკული უკმარისობის დროს პერიკარდიტი და ქეტოაციდოზში ჰიპოკალემიური მიოკარდიტი.
მიკროკულტურული დიაბეტური სისხლძარღვთა დაზიანება - დიაბეტური მიკროანგიოპათია - ასევე აღმოაჩინეს გულის კუნთში. ამ პროცესს ჰისტოლოგიურად ახასიათებს კაპილარების, ვენების და არტერიოლების სარდაფური მემბრანის გასქელება, ენდოთელური პროლიფერაცია და ანევრიზმის წარმოქმნა. PAS- პოზიტიური ნივთიერებების გადაჭარბებული დეპონირება, პერიციტების ნაადრევი დაბერება, კოლაგენის დაგროვება მონაწილეობას იღებენ სარდაფური მემბრანის გასქელება პათოგენეზში. მიოკარდიუმში ნაპოვნი დიაბეტური მიკროანგიოპათია ხელს უწყობს მისი ფუნქციური საქმიანობის დარღვევას.
იდიოპათიური მიკროკარდიოპათიის მქონე პაციენტებს შორის მნიშვნელოვნად არის გაზრდილი დიაბეტით დაავადებულთა ფარდობითი სიხშირე. ამ შემთხვევაში, აღმოჩენილია მცირე გემების დაზიანება (უცვლელი დიდი კორონარული არტერიებით), კოლაგენის, ტრიგლიცერიდების და მიოფიბრილებს შორის ქოლესტერინის ექსტრავასკულარული დაგროვება, რასაც თან არ ახლავს ჰიპერლიპიდემია. კლინიკურად, მიოკარდიოპათიას ახასიათებს მარცხენა პარკუჭის გადასახადის პერიოდის შემცირება, დაძაბულობის პერიოდის გახანგრძლივება და დიასტოლური მოცულობის გაზრდა. მიოკარდიოპათიის თანდაყოლილი ცვლილებები ხელს შეუწყობს გულის უკმარისობის ხშირი გამოვლენას მიოკარდიუმის ინფარქტის მწვავე პერიოდში და მაღალი სიკვდილიანობის დროს. დიაბეტური მიოკარდიუმის დისტროფიის პათოგენეზი განპირობებულია მეტაბოლური დარღვევებით, რომლებიც არ არსებობს ჯანმრთელ პირებში და შაქრიანი დიაბეტით დაავადებულ პაციენტებში კარგად კომპენსირებული პაციენტები. ინსულინის აბსოლუტური ან ფარდობითი დეფიციტი აფერხებს გლუკოზის ტრანსპორტირებას უჯრედის მემბრანაში, ამიტომ მიოკარდიუმის ენერგიის ხარჯვის უმეტესი ნაწილი ანაზღაურდება თავისუფალი ცხიმოვანი მჟავების მოხმარების გაზრდის გამო, რომლებიც წარმოიქმნება ლიპოლიზის გაზრდის დროს (ინსულინის დეფიციტის პირობებში). FFA– ს არასაკმარისი დაჟანგვა თან ახლავს ტრიგლიცერიდების მომატებულ დაგროვებას. გლუკოზა-6-ფოსფატისა და ფრუქტოზა-6-ფოსფატის ქსოვილების დონის მატება იწვევს კუნთში გლიკოგენისა და პოლისაქარიდების დაგროვებას. დიაბეტის კომპენსაცია ხელს უწყობს მიოკარდიუმის მეტაბოლური პროცესების ნორმალიზებას და მისი ფუნქციის გაუმჯობესებას.
დიაბეტური ავტონომიური გულის ნეიროპათია არის დიაბეტური ვეგეტეანოროპათიის ერთ – ერთი კლინიკური გამოვლინება, რომელიც ასევე მოიცავს გასტროპათიას, ენტეროპათიას, ბუშტის ატიონს, იმპოტენციას და შეშფოთებულ ოფლიანობას. DVKN ხასიათდება რიგი სპეციფიკური ნიშნით, მათ შორის მუდმივი ტაქიკარდიით, გულისცემის ფიქსირებით, ორთოსტატული ჰიპოტენზიის, ჰიპერმგრძნობელობისადმი კატექოლამინებისადმი, მიოკარდიუმის უმტკივნეულო ინფარქტისა და "კარდიოპულმონური შეჩერების" სინდრომის მიმართ. ეს გამოწვეულია ცენტრალური ნერვული სისტემის პარასიმპათიური და სიმპათიკური ნაწილების დაზიანებით. თავდაპირველად, გულის პარასიმპათიური ინერვაცია შეფერხებულია, რაც ვლინდება ადრე აღნიშნულ ტაქიკარდიაში 90-100 სცემამდე / წთ-მდე, ხოლო ზოგიერთ შემთხვევაში კი 130-მდე დარტყმა / წთ, რაც მკურნალობა რთულია. საშოს ფუნქციის შესუსტება ასევე არის გულის რიტმის დისრეგულაციის მიზეზი, რაც ვლინდება სასუნთქი ვარიაციის არარსებობით გულის ინტერვალებში. მგრძნობიარე ნერვული ბოჭკოების დაზიანება ასევე აიხსნება მიოკარდიუმის ინფარქტის შედარებით ხშირი შემთხვევით ატიპიური კლინიკის მქონე ამ პაციენტებში, რაც ხასიათდება ტკივილის სინდრომის არარსებობით ან სუსტი სიმძიმით.შაქრიანი დიაბეტის ხანგრძლივობის მატებასთან ერთად, პერიფერიული გემების გლუვი კუნთების ბოჭკოების სიმპათიკური ინერვაციის ცვლილებები უერთდება პარასიმპათიურ დარღვევებს, რაც გამოიხატება პაციენტებში ორთოსტატული ჰიპოტენზიის დროს. ამავე დროს, პაციენტები გრძნობენ თავბრუსხვევას, თვალებში ჩაბნელებას და "ფრიალებს". ეს მდგომარეობა თავისით მიდის, ან პაციენტი იძულებულია დაიკავოს საწყისი პოზიცია. ა. რ ოლშანისა და სხვების თანახმად, ორთოსტატული ჰიპოტენზია პაციენტებში ხდება ბარორეცეპტორების მგრძნობელობის შემცირების გამო. N. Oikawa et al. ჩათვალეთ, რომ აწევის საპასუხოდ, არის პლაზმური ადრენალინის დაქვეითება.
პარასიმპათიური უკმარისობის კიდევ ერთი საკმაოდ იშვიათი მანიფესტაციაა კარდიო-ფილტვის უკმარისობა, რომელიც აღწერილია M. McPage და P. J. Watkins ავადმყოფებში ტიპის I დიაბეტით და ხასიათდება გულის მოქმედების და სუნთქვის უეცარი შეწყვეტით. აღწერილი 8 პაციენტიდან, 3 გარდაიცვალა ამ მდგომარეობის დროს. უმეტეს შემთხვევაში, გარდაცვალების მიზეზია ანალგეზიის დროს ნარკოლოგიური ანალგეზის ინჰალაცია ოპერაციის გამო. გარდაცვლილთან ჩატარებული აპარატის დროს, მისი მიზეზი არ დადგინდა. კარდიო-ფილტვის დაპატიმრება, ავტორების აზრით, პირველადი ფილტვისებური წარმოშობისაა, რესპირატორული ცენტრის მგრძნობელობის დაქვეითების და ჰიპოქსიის დროს ავადმყოფი ნეიროპათიის მქონე პაციენტებში, რადგან კაროიდულ სხეულებსა და ქიმიორეცეპტორებს შინაგანი აქვთ გლოსოფარინგალური და ვაგუსის ნერვები. ჰიპოქსიის შედეგად ხდება ჰიპოტენზია, მცირდება ცერებრული სისხლის ნაკადის მოქმედება, ხდება ცენტრალური გენეზის რესპირატორული დაპატიმრება, რაც დასტურდება პაციენტების სწრაფი რეაგირებით რესპირატორული სტიმულატორებზე. პარასიმპათიკური სისტემის დარღვევების გამოვლენის ნიმუშები ემყარება ნერვულ ქსოვილში ადრე აღწერილი ცვლილებებით გამოწვეული კარდიო ინტერვალების ცვალებადობას (რესპირატორული არითმიის დაქვეითებას). ამ მიზნებისათვის ყველაზე ხშირად ტესტები გულისცემის ნორმალური და ღრმა სუნთქვის დროს გულისცემის ცვლილების აღრიცხვასთან ერთად გამოიყენება შეცვლილი ვალსალვას ტესტის, ევნგის ტესტი და ზოგიერთი სხვა. გულის სიმპათიური ინერვაციის დარღვევები აღინიშნება ორთოსტატული ტესტის და სხვა ტესტების გამოყენებით. ჩამოთვლილი დიაგნოზის ყველა მეთოდი გამოირჩევა შესრულების შედარებით მარტივობით, არაინვაზიურობით და საკმაოდ მაღალი ინფორმაციულობით. მათი გამოყენება შესაძლებელია როგორც საავადმყოფოებში, ასევე ამბულატორიულ პირობებში.
კორონარული არტერიების ათეროსკლეროზი. კორონარული ათეროსკლეროზის ლოკალიზაცია პაციენტებში, რომლებსაც აქვთ შაქრიანი დიაბეტი, იგივეა, რაც დიაბეტის გარეშე მყოფ პაციენტებში, და ვლინდება კორონარული არტერიების პროქსიმალური ნაწილების უპირატესობა. ერთადერთი განსხვავება არის კორონარული ათეროსკლეროზის შემთხვევა შემთხვევებში, შაქრიანი დიაბეტით დაავადებულ ახალ პაციენტებში, უფრო მწვავე მანიფესტაციით. როგორც ჩანს, დიაბეტს მნიშვნელოვნად ნაკლები აქვს გირაო, რადგან ანამნეზში ძირითადი კორონარული არტერიების ანგიოგრაფიული მონაცემები პაციენტებში, რომლებსაც აქვთ კორონარული სკლეროზი, დიაბეტის თანდასწრებით და არარსებობით, იგივეა. ექსპერიმენტული გამოკვლევების თანახმად, ითვლება, რომ ათეროსკლეროზის სწრაფი პროგრესირების დროს წამყვანი როლი ენიჭება დიაბეტის მქონე პაციენტებში, ენდოგენური ან ეგზოგენური ჰიპერინსულინემია. ინსულინის რეზისტენტული ენდოთელური უჯრედების გამტარიანობა იცვლება კატექოლამინების გავლენის ქვეშ (გლიკემიის რყევების ფონზე), რაც ხელს უწყობს არტერიული კედლების გლუვ კუნთოვან უჯრედებთან ინსულინის კონტაქტს, რაც ასტიმულირებს ამ უჯრედების გამრავლებას და სისხლძარღვთა კედელში შემაერთებელი ქსოვილის სინთეზს. ლიპოპროტეინები იტაცება გლუვი კუნთების უჯრედებით და შედის უჯრედულ სივრცეში, სადაც ისინი ქმნიან ათეროსკლეროზულ დაფებს.ეს ჰიპოთეზა განმარტავს სისხლის გლუკოზასა და ათეროსკლეროზს შორის ბარიერის ურთიერთმიმართებას, აგრეთვე იმ ფაქტს, რომ რისკის ფაქტორები თანაბრად მოქმედებს ათეროსკლეროზის განვითარებაზე დიაბეტის მქონე პაციენტებში და ჯანმრთელ ადამიანებში. ცნობილია, რომ II ტიპის დაავადებას ახასიათებს ბაზალური ინსულინის დონის მატება და ათეროსკლეროზისა და კორონარული გულის დაავადებების სიხშირის მატება. შაქრიანი დიაბეტის მქონე პაციენტებთან და კორონარული გულის დაავადებების მქონე პაციენტებთან შედარებისას, აღმოჩნდა, რომ ინსულინზე პასუხის მომატება გლუკოზის ორალურ მიღებაზე და ინსულინის სეკრეციის უფრო გამოხატული მატება ტოლბუტამიდთან ზეპირი სინჯის შემდეგ. II ტიპის დიაბეტში, ათეროსკლეროზთან ერთად, იზრდება ინსულინ / გლუკოზის თანაფარდობა. დიაბეტის გარეშე კორონარული, ცერებრალური და პერიფერული არტერიების ათეროსკლეროზული დაავადებების მქონე პაციენტთა გამოკვლევით ასევე გამოვლენილია ინსულინის პასუხის მომატება გლუკოზის ორალური დატვირთვით. სიმსუქნეს თან ახლავს ჰიპერინსულინემია, როგორც არარსებობისას, ასევე შაქრიანი დიაბეტის თანდასწრებით. კორონარული გულის დაავადებების რისკი მნიშვნელოვნად მეტია ანდროიდის ტიპის სიმსუქნის თანდასწრებით.
მიოკარდიუმის ინფარქტი. მსგავსი ასაკის შაქრიანი დიაბეტით დაავადებულ პაციენტებში მისი პრევალენტობის შედარებით, ეს ხდება 2-ჯერ უფრო ხშირად. კორონარული არტერიის დაავადება სიკვდილის მთავარი მიზეზია II ტიპის დიაბეტის მქონე პაციენტებში. ამ პაციენტებში მიოკარდიუმის ინფარქტის გამო სიკვდილიანობა ძალზე მაღალია და მისი გაჩენის შემდეგ პირველ დღეებში აღწევს 38% -ს, ხოლო მომდევნო 5 წლის განმავლობაში 75% -ს. შაქრიანი დიაბეტის მქონე პაციენტებში გულის შეტევის კლინიკურ კურსს შემდეგი მახასიათებლები აქვს: გულის შეტევითი დაავადებების განვითარება, ხშირად აღინიშნება გულის უკმარისობის თრომბოემბოლიური გართულებები, მორეციდივე გულის შეტევების პრევალენტობა და მწვავე პერიოდში მომატებული სიკვდილიანობის მაჩვენებელი და ხშირად ატიპიური გულის შეტევის კლინიკა ზომიერი და არარსებული ტკივილებით. ამ გართულების სიხშირე პირდაპირ კავშირშია დიაბეტის ხანგრძლივობასთან (განსაკუთრებით I ტიპის პაციენტებში), პაციენტების ასაკთან, სიმსუქნის, ჰიპერტენზიის, ჰიპერლიპიდემიის არსებობასთან, და უფრო მცირე ზომასთან დიაბეტის სიმძიმესთან და მისი მკურნალობის ბუნებასთან. მრავალ შემთხვევაში, II ტიპის დიაბეტი თავის მიოკარდიუმის ინფარქტის დებიუტია.
მისი დიაგნოზის ყველაზე დიდი სირთულეები ატიპიური გამოვლინებებია. მიოკარდიუმის ინფარქტის დროს პაციენტთა დაახლოებით 42% არ იგრძნობა ტკივილი (დიაბეტის გარეშე მყოფი პაციენტების 6% -თან შედარებით) ან ეს ატიპიური და რბილია. შაქრიანი დიაბეტით დაავადებულ პაციენტებში გულის შეტევის ნიშნები შეიძლება იყოს ზოგადი უკმარისობის უეცარი გაჩენა, ფილტვის შეშუპება, არამოძრავებული გულისრევა და პირღებინება, შაქრიანი დიაბეტის დეკომპენსაცია გლიკემიის მომატებით და უცნობი წარმოშობის ქეთოაციდოზი, გულის რიტმის დარღვევები. შაქრიანი დიაბეტის მქონე პაციენტთა გამოკვლევებმა, რომლებიც გარდაიცვალა მიოკარდიუმის ინფარქტით, აჩვენა, რომ მათგან 30% ადრე ჰქონდა დიაგნოზირებული გულის შეტევა, ხოლო 6.5% -ში აჩვენეს ცვლილებები, რაც მიუთითებს 2 ან მეტი წინა უმტკივნეულო გულის შეტევით. Framingham- ის გამოკვლევის მონაცემები მიუთითებს, რომ გულის შეტევა, რომელიც გამოვლენილია ელექტროკარდიოგრაფიის შემთხვევით, დაფიქსირდა დიაბეტის მქონე პაციენტების 39% -ში და მის გარეშე 22% პაციენტებში. შაქრიანი დიაბეტის დროს უმტკივნეულო მიოკარდიუმის ინფარქტის განვითარება ხშირად ასოცირდება ავტონომიური კარდიოქირურგიის ნეიროპათიასთან და დაქვეითებული ნერვების მგრძნობიარე ბოჭკოების დაზიანებასთან. ეს ჰიპოთეზა დადასტურდა ნერვული ბოჭკოების შესწავლაში პაციენტებში, რომლებიც დაიღუპნენ უმტკივნეულო გულის შეტევის დროს. გარდაცვლილთა საკონტროლო ჯგუფში (პაციენტები, რომელთაც აქვთ ტკივილი და ტკივილი, დიაბეტის გარეშე ან მის გარეშე), არ გამოვლენილა აუტოპსიის მსგავსი ცვლილებები.
მიოკარდიუმის ინფარქტის მწვავე პერიოდში, პაციენტთა 65-100% -ში აღინიშნება ბაზალური ჰიპერგლიკემია, რაც სტრესული სიტუაციის საპასუხოდ, კატეხოლამინებისა და გლუკოკორტიკოიდების განთავისუფლების შედეგი შეიძლება იყოს.ენდოგენური ინსულინის სეკრეციის დაფიქსირებული მნიშვნელოვანი ზრდა არ გამორიცხავს ჰიპერგლიკემიას, რადგან ის ზრდის სისხლში ცხიმოვანი მჟავების შემცველობას, რაც თრგუნავს ინსულინის ბიოლოგიურ ეფექტს. მიოკარდიუმის მწვავე პერიოდში ნახშირწყლებისადმი ტოლერანტობის დარღვევა ბუნებით ხშირად გარდამავალია, მაგრამ თითქმის ყოველთვის მიუთითებს დიაბეტის განვითარების რისკზე. მიოკარდიუმის მწვავე პერიოდში გარდამავალი ჰიპერგლიკემიის მქონე პაციენტთა შემდგომი გამოკვლევა (1-5 წლის შემდეგ) მიუთითებს, რომ მათგან 32-80% შემდგომში გამოვლენილია NTG ან კლინიკური დიაბეტით.
კლების ფაქტორები და სიმპტომები
 მრავალი პათომორფოლოგიური გამოკვლევის შედეგებმა აჩვენა, რომ დიაბეტური ამიოტროფია ხდება ნერვული გემების აუტოიმუნური დაზიანების ფონზე (პერიინურია, ეპინეურია) პერივარკულიტისა და მიკროვასკულიტის გარეგნობით. ეს დაავადებები ხელს უწყობენ ფესვებისა და სისხლძარღვების იშემიურ დაზიანებას.
მრავალი პათომორფოლოგიური გამოკვლევის შედეგებმა აჩვენა, რომ დიაბეტური ამიოტროფია ხდება ნერვული გემების აუტოიმუნური დაზიანების ფონზე (პერიინურია, ეპინეურია) პერივარკულიტისა და მიკროვასკულიტის გარეგნობით. ეს დაავადებები ხელს უწყობენ ფესვებისა და სისხლძარღვების იშემიურ დაზიანებას.
არსებობს მტკიცებულება კომპლემენტარული სისტემის შესახებ, ენდოთელური ლიმფოციტები, იმუნორეაქტიური ციტოკინების გამოხატვა და ციტოტოქსიური T უჯრედების ზემოქმედება. დაფიქსირდა ვენის პოლინოლეკალური გზით ინფილტრაციის შემთხვევებიც (პოსტ-კაპილარული). ამავე დროს, გამოვლინდა აქსონის განადგურება და დისფუნქცია, ჰემოსიდერინის დაგროვება, პერიანურიის გასქელება, ადგილობრივი demyelination და ნეოვაკულარიზაცია.
გარდა ამისა, დიაბეტით დაავადებულთა კუნთების ატროფია განპირობებულია წინამორბედი ფაქტორებით:
- ასაკი - 40 წელზე მეტი ასაკის,
- სქესი - უფრო ხშირად გართულება ხდება მამაკაცებში,
- ალკოჰოლის ბოროტად გამოყენება, რაც ამძაფრებს ნეიროპათიის მიმდინარეობას,
- ზრდა - დაავადება უფრო ხშირად გვხვდება მაღალ ადამიანებში, რომელთა ნერვული დაბოლოებები უფრო გრძელია.
ასიმეტრიული საავტომობილო პროქსიმალური ნეიროპათია იწყება კანქვეშა ან მწვავედ. მისი სიმპტომებია ტკივილი, მცოცავი შეგრძნება და წვის შეგრძნება ბარძაყის წინა ნაწილში და ქვედა ფეხის შიდა მხარეში.
ასეთი ნიშნების გამოჩენა არ ასოცირდება საავტომობილო საქმიანობასთან. ყველაზე ხშირად ისინი გვხვდება ღამით.
ბარძაყისა და მენჯის სარტყელის კუნთების ატროფიისა და სისუსტის შემდეგ ვითარდება. ამავდროულად, ძნელია პაციენტისთვის მისი ბარძაყის მოხსნა, ხოლო მუხლის სახსარი არასტაბილურია. ზოგჯერ მენჯ-ბარძაყის ადექტორები, დუნდულოების კუნთების ფენა და პერონალური ჯგუფი მონაწილეობენ პათოლოგიურ პროცესში.
მუხლზე რეფლექსის არსებობა ან რეფლექსი აქილევსის მცირედი შემცირებით ან შენარჩუნებით მიანიშნებს რეფლექსური დარღვევების არსებობაზე. ზოგჯერ დიაბეტით დაავადებულთა კუნთების ატროფია გავლენას ახდენს ზედა კიდურების და მხრის სარტყელის პროქსიმალურ ნაწილებზე.
სენსორული დარღვევების სიმძიმე მინიმალურია. ხშირად, პათოლოგია იძენს ასიმეტრიულ ხასიათს. ამ შემთხვევაში, არ არსებობს ზურგის ტვინის გამტარებლების დაზიანების სიმპტომები.
პროქსიმალური დიაბეტური ნეიროპათიის შემთხვევაში, მგრძნობელობა ჩვეულებრივ არ არის დაქვეითებული. ძირითადად, ტკივილის სიმპტომები ქრება 2-3 კვირაში, მაგრამ ზოგიერთ შემთხვევაში ისინი გრძელდება 6-9 თვემდე. ატროფია და პარესისი ახლავს პაციენტს ერთ თვეზე მეტი ხნის განმავლობაში.
უფრო მეტიც, ამ გართულებების ფონზე შეიძლება მოხდეს აუხსნელი წონის დაკარგვა, რაც არის საფუძველი ჩაატაროს კვლევები ავთვისებიანი სიმსივნეების არსებობისთვის.
თირკმლის დაზიანება დიაბეტში
დიაბეტური ნეფროპათია (კიმელსტილ-ვილსონის სინდრომი, ინტერკაფილარული გლომერულოსკლეროზი) გვიანი დიაბეტური სინდრომის გამოვლინებაა. იგი დაფუძნებულია სხვადასხვა პროცესებზე, მათ შორის კვანძოვანი და დიფუზური გლომერულოსკლეროზი, თირკმლის გლომერულ კაპილარების სარდაფური მემბრანის გასქელება, არტერიო- და არტერიოლოსკლეროზი, აგრეთვე ტუბულურ-ინტერსტიციული ფიბროზი.
ეს გართულება არის შაქრიანი დიაბეტით დაავადებულ პაციენტებს შორის სიკვდილის ერთ-ერთი მთავარი მიზეზი, რის გამოც იგი 17 – ჯერ გაიზარდა ზოგად მოსახლეობასთან. ყველა შემთხვევის დაახლოებით ნახევარში, შაქრიანი დიაბეტით დაავადებულ პაციენტებში, დიაბეტური ნეფროპათია ვითარდება 20 წლის ასაკამდე.მისი კლინიკური გამოვლინებები ვლინდება 12-20 წლის დაავადების შემდეგ. თუმცა, თირკმელების ფუნქციის და ანატომიური დარღვევების გარკვეული ცვლილებები ვითარდება უფრო ადრე. ასე რომ, შაქრიანი დიაბეტის დაწყების დროსაც კი აღინიშნება თირკმელების ზომების ზრდა, ტუბუსების სიმსივნე და გლომერულარული ფილტრაციის სიხშირე. შაქრიანი დიაბეტის ანაზღაურების შემდეგ, თირკმელების ზომა ნორმალიზდება, მაგრამ გლომერულური ფილტრაციის სიჩქარე ამაღლებული რჩება 2-5 წლის შემდეგაც კი, როდესაც პუნქციის ბიოფსია ავლენს გლომერულ კაპილარების სარდაფური მემბრანის გასქელებას, რაც მიუთითებს დიაბეტური ნეფროპათიის საწყის (ჰისტოლოგიურ) სტადიაზე. კლინიკურად, პაციენტებში 12-18 წლის განმავლობაში სხვა ცვლილებები არ დაფიქსირებულა, ანატომიური დარღვევების პროგრესირების მიუხედავად.
დიაბეტური ნეფროპათიის პირველი სიმპტომი არის გარდამავალი პროტეინურია, რომელიც ხდება, როგორც წესი, ვარჯიშის დროს ან ორთოსტაზის დროს. შემდეგ ის მუდმივი ხდება გლომერულ ფილტრაციის ნორმალურ ან ოდნავ შემცირებულ სიჩქარეზე. პროტეინურიის მნიშვნელოვანი ზრდა, რომელიც აღემატება 3 გ / დღეში და ზოგჯერ მიაღწევს 3 გ / ლ-ს, თან ახლავს დისპროტეინემია, ხასიათდება ჰიპოალბუმინემიით, IgG– ით დაქვეითებით, ჰიპერგამაგლობლობულინემიით დაქვეითებით და ალფა2 – მაკროგლობულინების დაქვეითებით. ამავე დროს, პაციენტთა 40-50% -ში ვითარდება ნეფროზული სინდრომი, ჰიპერლიპიდემია ჩნდება, შესაბამისად, IV ტიპის მიხედვით, ფრიდრიხსენის მიხედვით. მუდმივი პროტეინურიის არსებობის 2-3 წლის შემდეგ, ჩნდება აზოტემია, სისხლში შარდოვანას და კრეატინინის შემცველობა იზრდება, და გლომერულური ფილტრაცია მცირდება.
დაავადების შემდგომი მიმდინარეობა კიდევ 2-3 წელიწადში იწვევს თირკმლის კლინიკური უკმარისობის სინდრომის მქონე პაციენტთა ნახევარში განვითარებას, განსაკუთრებით ოფისის სწრაფი ზრდა აღინიშნება პაციენტებში, რომლებსაც აქვთ ძლიერი პროტეინურია, ნეფროზული სინდრომის პარალელურად. თირკმლის უკმარისობის განვითარებით, გლომერულური ფილტრაციის სიჩქარე მკვეთრად იკლებს, იზრდება ნარჩენი აზოტის დონე (100 მგ% -ზე მეტი) და კრეატინინი (10 მგ% -ზე მეტი), აღინიშნება ჰიპო- ან ნორმოქრომიული ანემია. დაავადების ამ ეტაპზე პაციენტების 80-90% -ში არტერიული წნევა მნიშვნელოვნად იზრდება. არტერიული ჰიპერტენზიის გენეზისი ძირითადად განპირობებულია ნატრიუმის შეკავებით და ჰიპერვოლემიით. მძიმე არტერიული ჰიპერტენზია შეიძლება შერწყმული იყოს გულის უკმარისობით მარჯვენა პარკუჭის ტიპის მიხედვით ან გართულდეს ფილტვის შეშუპებით.
თირკმლის უკმარისობას, ჩვეულებრივ, თან ახლავს ჰიპერკალემია, რომელსაც შეუძლია მიაღწიოს 6 მმოლ / ლ ან მეტს, რაც ვლინდება ეკგ-ის დამახასიათებელი ცვლილებებით. მისი პათოგენეზი შეიძლება განპირობებული იყოს ექსტრაენალურ და თირკმელების მექანიზმებით. პირველი მოიცავს ინსულინის, ალდოსტერონის, ნორეპინეფრინის და ჰიპერმოსალოლარობის დაქვეითებას, მეტაბოლურ აციდოზას, ბეტა-ბლოკატორებს. მეორე არის გლომერულური ფილტრაციის დაქვეითება, ინტერსტიციული ნეფრიტი, ჰიპორენინემიური ჰიპოალდოსტერონიზმი, პროსტაგლანდინის ინჰიბიტორები (ინდომეტაცინი) და ალდაქტონი.
დიაბეტური ნეფროპათიის კლინიკური კურსი გართულებულია საშარდე გზების ინფექციით, ქრონიკული პიელონეფრიტით, რაც ხელს უწყობს ინტერსტიციული ნეფრიტის განვითარებას. ქრონიკული პიელონეფრიტი ხშირად ასიმპტომურია და ვლინდება დიაბეტური ნეფროპათიის კლინიკური კურსის გაუარესებით ან შაქრიანი დიაბეტის დეკომპენსაციით. ეს უკანასკნელი (სექციური მონაცემების მიხედვით - 110%) შერწყმულია ნეკროზულ პაპილიტთან, რომელსაც შეუძლია გამოხატოს მძიმე ფორმაში (1%) სხეულის ტემპერატურის მომატებით, მაკროჰემატურიით, თირკმელებით და ასევე ლატენტური ფორმით, ხშირად დიაგნოზირებული არ არის, რადგან მისი ერთადერთი გამოვლინებაა მიკროჰემატურია. . ზოგიერთ პაციენტში, რომელთაც აქვთ თირკმლის უკმარისობის სიმპტომები, იცვლება შაქრიანი დიაბეტი, რაც გამოიხატება ინსულინის ყოველდღიური საჭიროების შემცირებით, გულისრევისა და ღებინების გამო პაციენტთა მადის დაქვეითების, აგრეთვე თირკმელებში ინსულინის დეგრადაციის დაქვეითების და მისი ნახევარგამოყოფის პერიოდის ზრდის გამო.
დიაბეტური ნეფროპათიის კლინიკურ კურსსა და მანიფესტაციას I და II ტიპის დიაბეტის მქონე პაციენტებში მნიშვნელოვანი განსხვავებები აქვთ. II ტიპის დიაბეტის დროს ნეფროპათია უფრო ნელა მიმდინარეობს და არ არის სიკვდილის მთავარი მიზეზი.
დიაბეტური ნეფროპათიის კლინიკური გამოვლინებები სხვადასხვა ტიპის დიაბეტში აშკარად გამოწვეულია თირკმლის ქსოვილში შექცევადი ან შეუქცევადი ცვლილებებით მის პათოგენეზში მონაწილეობის მრავალფეროვანი ხარისხით.
დიეტიკური ნეფროპათიის პათოგენეზი D'Elia– ს მიერ.
- გლომერულური ფილტრაციის გაზრდა თირკმლის პლაზმური ნაკადის გაზრდის გარეშე.
- პროტეინურია ჰიპერგლიკემიით, ინსულინის დეფიციტით, გამწვავებულია ფიზიკური დაძაბულობით და ორთოსტაზით.
- დაგროვება იმუნოგლობულინების მესანგიაში, ცილების დაშლის პროდუქტებში, მესანგიუმის ჰიპერპლაზიაში.
- დისტალური ტუბულატების შემცირება, წყალბადის იონების სეკრეციის მიზნით.
- კოლაგენის სინთეზის გაზრდა სარდაფში მემბრანაში.
- არტერიოლების ჰიალინის სკლეროზი juxtaglomerular აპარატის დაზიანებით.
- არტერიების ათეროსკლეროზი თირკმელების დაზიანებით.
- პაპილოების ნეკროზი.
კლინიკური კურსის ბუნებიდან გამომდინარე, დიაბეტური ნეფროპათია იყოფა ლატენტურ, კლინიკურად მანიფესტაციურ და ტერმინალურ ფორმებად. ამ უკანასკნელს ახასიათებს შარდოვანა. ეტაპზე ნეფროპათიის დაყოფისას გამოიყენება Mogensen კლასიფიკაცია (1983), რომელიც ემყარება ლაბორატორიულ და კლინიკურ მონაცემებს.
- ჰიპერფუნქციის სტადია აღინიშნება შაქრიანი დიაბეტის დაწყებისთანავე და ხასიათდება ჰიპერფილტრაციის, ჰიპერპერფუზიის, თირკმლის ჰიპერტროფიის და ნორმოალბუმინურიის (
ILive არ იძლევა სამედიცინო რჩევებს, დიაგნოზირებას ან მკურნალობას.
პორტალზე გამოქვეყნებული ინფორმაცია განკუთვნილია მხოლოდ საინფორმაციო მიზნებისთვის და არ უნდა იქნას გამოყენებული სპეციალისტის კონსულტაციის გარეშე.
ყურადღებით წაიკითხეთ საიტის წესები და პოლიტიკა. ასევე შეგიძლიათ დაგვიკავშირდეთ!
დიაბეტური ნეიროპათიის კლასიფიკაცია
ტოპოგრაფიული მონაცემებიდან გამომდინარე, პერიფერული ნეიროპათია გამოირჩევა ზურგის ნერვების უპირატესად ჩართვით პათოლოგიურ პროცესში და ავტონომიური ნეიროპათია შინაგანი ორგანოების ინერვაციის დარღვევის შემთხვევაში. დიაბეტური ნეიროპათიის სინდრომული კლასიფიკაციის მიხედვით, არსებობს:
განზოგადებული სიმეტრიული პოლინეიროპათიის სინდრომი:
- სენსორული ნერვების ჭარბი დაზიანებით (სენსორული ნეიროპათია)
- საავტომობილო ნერვების უმთავრესად დაზიანებით (საავტომობილო ნეიროპათია)
- სენსორული და საავტომობილო ნერვების ერთობლივი დაზიანებით (სენსორმოტორული ნეიროპათია)
- ჰიპერგლიკემიური ნეიროპათია.
II. ავტონომიური (ავტონომიური) დიაბეტური ნეიროპათიის სინდრომი:
- გულ-სისხლძარღვთა
- კუჭ-ნაწლავის
- უროგენიტალური
- რესპირატორული
- გემის ძრავა
III. ფოკალური ან მრავალფუნქციური დიაბეტური ნეიროპათიის სინდრომი:
- კრანიალური ნეიროპათია
- გვირაბის ნეიროპათია
- ამიოტროფია
- რადიკულონეროპათია / პლექსოპათია
- ქრონიკული ანთებისმიანი დინეოლითური პოლინეიროპათია (HVDP).
რიგი ავტორები განასხვავებენ ცენტრალურ ნეიროპათიას და მის შემდეგ ფორმებს: დიაბეტური ენცეფალოპათია (ენცეფალოომიელოპათია), სისხლძარღვთა ტვინის მწვავე დარღვევები (PNMK, ინსულტი), მწვავე ფსიქიური დარღვევები, რომლებიც გამოწვეულია მეტაბოლური დეკომპენსირებით.
კლინიკური კლასიფიკაციის მიხედვით, დიაბეტური ნეიროპათიის მანიფესტაციების გათვალისწინებით, გამოირჩევა პროცესის რამდენიმე ეტაპი:
1. სუბკლინიკური ნეიროპათია
2. კლინიკური ნეიროპათია:
- ქრონიკული ტკივილი
- მწვავე ტკივილი
- უმტკივნეულო ფორმა მგრძნობელობის შემცირების ან სრული დაკარგვის ერთად
3. გვიანი გართულებების ეტაპი (ფეხების ნეიროპათიული დეფორმაცია, დიაბეტური ტერფის და ა.შ.).
დიაბეტური ნეიროპათია ეხება მეტაბოლურ პოლინეიროპათიებს. განსაკუთრებული როლი აქვს დიაბეტური ნეიროპათიის პათოლოგიაში, ეკუთვნის ნეიროვასკულური ფაქტორები - მიკროანგიოპათიები, რომლებიც არღვევს ნერვებზე სისხლის მიწოდებას.
მრავალი მეტაბოლური დარღვევა, რომელიც ამ ფონზე ვითარდება, საბოლოოდ იწვევს ნერვული ქსოვილის შეშუპებას, ნერვული ბოჭკოების მეტაბოლურ დარღვევებს, ნერვული იმპულსების დაქვეითებას, ჟანგვითი სტრესის მომატებას, აუტოიმუნური კომპლექსების განვითარებას და, საბოლოოდ, ნერვული ბოჭკოების ატროფიას.
დიაბეტური ნეიროპათიის განვითარების გაზრდილი რისკის ფაქტორები არის ასაკი, დიაბეტის ხანგრძლივობა, უკონტროლო ჰიპერგლიკემია, არტერიული ჰიპერტენზია, ჰიპერლიპიდემია, სიმსუქნე, მოწევა.
პერიფერიული პოლინეიროპათია
პერიფერულ პოლინევროპათიას ახასიათებს საავტომობილო და სენსორული დარღვევების კომპლექსის განვითარება, რომლებიც ყველაზე მეტად გამოხატულია კიდურებიდან. დიაბეტური ნეიროპათია ვლინდება წვის, მუწუკების, კანის შეხორცების, ტკივილებისა და ტერფების, თითების, კუნთების ხანმოკლე კრუნჩხვების შედეგად.
შეიძლება განვითარდეს ტემპერატურის სტიმულისადმი უგრძნობელობა, შეხების მომატებული მგრძნობელობა, თუნდაც ძალიან მსუბუქი. ეს სიმპტომები ღამით უარესდება.
დიაბეტურ ნეიროპათიას თან ახლავს კუნთების სისუსტე, რეფლექსების შესუსტება ან დაკარგვა, რაც იწვევს სიჩქარის ცვლილებას და მოძრაობების კოორდინირებას.
გამონაბოლქვი ტკივილები და პარესთეზიები იწვევს უძილობას, მადის დაქვეითებას, წონის დაკლებას, პაციენტთა ფსიქიური მდგომარეობის დეპრესიას - დეპრესიას.
პერიფერიული დიაბეტური ნეიროპათიის მოგვიანებით გართულებები შეიძლება შეიცავდეს ფეხის წყლულებს, თითების ჩაქუჩის მსგავსი დეფორმაციას, ფეხის თაღის დაშლას. პერიფერიული პოლინევროპათია საკმაოდ წინ უსწრებს დიაბეტური ტერფის სინდრომის ნეიროპათიულ ფორმას.
რა არის დიაბეტური ამიოტროფია
ამიოტროფია (ა-უარყოფა, მიო-კუნთები, ტროფიკული – კვება) არის კუნთების სისუსტე. ეს იწვევს ზურგის ტვინის ფესვების დაზიანებას. დაავადების პროქსიმალური (ცენტრთან უფრო ახლოს) ფორმა ხასიათდება ბარძაყის კუნთების სიძლიერის შემცირებით. ლამბოსაკრალური ნერვები და პლექსიუსი მონაწილეობენ მის განვითარებაში.
დაავადება იშვიათია (შემთხვევების 1%) დიაბეტური ნეიროპათიის ვარიანტი. დიაბეტის ეს გართულება ხდება ნერვული ბოჭკოების კვების (იშემიის) შემცირების გამო. მცირე გემების პატენტურობის დარღვევა, რომლებიც სისხლს ნერვებამდე მიაქვს, იწვევს ნერვული ბოჭკოს განადგურებას. პოლინეიროპათიებისთვის დამახასიათებელი იშემიური დარღვევების გარდა, ასევე აღმოჩნდა აუტოიმუნური კომპლექსების როლი.
იმუნური უჯრედების საპასუხო რეაქციის ცვლილების გამო, ისინი ცნობენ თავიანთ ქსოვილებს როგორც უცხო და იწყებენ ანტისხეულების წარმოებას. იქმნება ანტიგენი + ანტისხეულების კომპლექსი. სისხლძარღვთა კედელში მათი ყოფნა არის ანთებითი პროცესის მიზეზი. ეს განმარტავს გამოხატული ტკივილის პასუხს და დაავადების სამკურნალოდ ანთების საწინააღმდეგო აქტიური საშუალებების გამოყენების აუცილებლობას.
პათოლოგიის მიმდინარეობა პროგრესირებადია, პაციენტები ხშირად ინვალიდი ხდებიან შესაბამისი თერაპიის არარსებობის პირობებში.
და აქ უფრო ვხვდებით ქვედა კიდურების დიაბეტურ ნეიროპათიას.
როგორ განვასხვავოთ ამიოტროფია პოლინევროპათიისგან
ორივე ეს დაავადება მოქმედებს ნერვულ ბოჭკოებზე და იწვევს ტკივილს კიდურებში. მნიშვნელოვანი განსხვავებები ამიოტროფიასა და საერთო პოლინევროპათიას შორის მოცემულია ცხრილში.
ნიშანი
ამიოტროფია
პოლინეიროპათია
დიაბეტის ტიპი
პირველი და მეორე
ასაკი
დიაბეტის ხანგრძლივობა
ვინმეს პირველ რიგში ხდება
ავადმყოფობის ანაზღაურება
მაღალი შაქარი
დაავადების დაწყება
ტკივილის ლოკალიზაცია
მგრძნობელობა
თავიდან არ შეცვლილა
კუნთების სიძლიერე
უნდა გვახსოვდეს, რომ დიაბეტით დაავადებულებს აქვთ ამ დაავადებების კომბინირებული კურსი. ამ შემთხვევაში, აღინიშნება მთელი კიდურის დაქვეითებული საავტომობილო მოქმედების ნიშნები.
პათოლოგიის ნიშნები და სიმპტომები
დიაბეტური ამიოტროფიის დაწყება საკმაოდ ტიპიურია:
- მოულოდნელი ტკივილი ბარძაყის წინა მხარეზე - წვა, სროლა, უფრო ძლიერი ღამით, არის ალოდინია - ტკივილი მცირე შეხებით,
- ბარძაყის კუნთების სისუსტის გამო რთულია საწოლიდან წამოწევა, განავალი, ასვლა და კიბეებზე ჩამოსვლა,
- ტკივილი წელის ან საკრალური რეგიონში,
- დაზარალებული ბარძაყის მოცულობის შემცირება (კუნთების ატროფია).
ამიოტროფია უპირატესად ხასიათდება ცალმხრივი დაზიანებით. როგორც პროცესი პროგრესირებს, პროცესი შეიძლება გახდეს ცალმხრივი, ხოლო ქვედა ფეხის კუნთები მონაწილეობენ მასში. ბარძაყის ტკივილის დაწყებიდან კუნთების სისუსტეზე, ჩვეულებრივ ხდება კვირაში 1 თვემდე.თუ პაციენტს არ აქვს ერთდროული დიაბეტური პოლინევროპათია, მაშინ კანის მგრძნობელობა არ იცვლება. ტკივილის სინდრომი დაახლოებით 3-7 კვირას გრძელდება, მაგრამ ცნობილია მისი გამძლეობის 8-9 თვის განმავლობაში.
კუნთების სისუსტე, დაქვეითებული მოძრაობა, ბარძაყის მოცულობის შემცირება დიდხანს რჩება. ისინი შეიძლება ასოცირდებოდეს ზოგადი მძიმე უკმარისობასთან და წონის დაკლებასთან. დაავადების ასეთი გამოვლინებები უმეტეს შემთხვევაში პაციენტებისა და ექიმების მიერაც კი განიხილება, როგორც ოსტეოქონდროზი, და ემისია იწვევს სიმსივნის პროცესის ეჭვს. ჩვეულებრივი ტკივილგამაყუჩებლებით მკურნალობა არ მოაქვს რელიეფს, ხოლო კუნთების ატროფია და სისუსტე მატულობს.
მაგრამ აღდგენა შეიძლება გაგრძელდეს რამდენიმე წლის განმავლობაში, ხშირად არსებობს ნარჩენი ეფექტი, თუნდაც სწორი თერაპიით.
დიაგნოსტიკური მეთოდები
თუ პაციენტი გაივლის მხოლოდ რენტგენოლოგიურ და ხერხემლის ტომოგრაფიას, მაშინ ამიოტროფია რჩება დაუცველი. ამ დაავადებისთვის აუცილებელია სპეციალური გამოკვლევა:
- ელექტრომიოგრაფია (კუნთების ფუნქციის შესწავლა). არის სიგნალის გამტარობის დაქვეითება, კუნთების ჯგუფში კონტრაქტურა.
- ელექტრონევროგრაფია (ნერვული ბოჭკოების მდგომარეობის დადგენა). ასახავს ზურგის ნერვების ფესვების დაზიანებას ერთ მხარეს ან ორმხრივ სხვადასხვა ინტენსივობით.
- ზურგის პუნქცია. გაზრდილი ცილის შემცველობა უჯრედული ნორმალური შემადგენლობით.
დიაგნოზის დასადგენად, MRI ინიშნება. ეს გვიჩვენებს ხერხემლის ცვლილებების არარსებობას, სიმსივნის პროცესი გამორიცხულია. სისხლის ტესტებში აღინიშნება გლუკოზის სამარხვო მომატება და შაქრის დატვირთვის შემდეგ, გლიკირებული ჰემოგლობინი, რომელიც დამახასიათებელია დიაბეტის მსუბუქი კურსის ან ზომიერი სიმძიმის გამო.
პროქსიმალური დიაბეტური ამიოტროფიის მკურნალობა
ნახშირწყლების მეტაბოლიზმის დარღვევების კორექტირება წინაპირობაა მდგრადი მკურნალობის შედეგი. მეორე ტიპის დაავადების დროს შეიძლება საჭირო გახდეს ინსულინის დაკავშირება, რადგან გლუკოკორტიკოიდული ჯგუფის ჰორმონები, პრედნიზოლონი, მეტპიპედი, ხშირად შედის მკურნალობის რეჟიმში. ბოლო პრეპარატი ყველაზე ეფექტურია დაავადების დაწყებიდან პირველი 3 თვის განმავლობაში. იგი ინიშნება პულსის თერაპიით (მაღალი დოზები 3-დან 5 ინექციით).
ჰორმონალური ინექციების ფონზე, ჩვეულებრივ, სწრაფად ხდება გაუმჯობესება - ტკივილი მცირდება და კუნთების ძალა იზრდება. ეს კიდევ ერთხელ ამტკიცებს აუტოიმუნური ფაქტორის როლს ამიოტროფიის განვითარებაში. არსებობს პაციენტების ჯგუფი, რომელთაც აქვთ ჰორმონების სუსტი პასუხი. მათ შეიძლება რეკომენდებული იქნას ციტომოსტატის (მეტოტრექსატის), ინტრავენური იმუნოგლობულინის, აგრეთვე სისხლის გამწმენდის სესიების დანიშვნები პლაზმაფერეზის მიერ.
შაქრიანი დიაბეტის დროს ნერვული ბოჭკოების დაზიანებაში შედის ჟანგბადის აქტიური მოლეკულები (თავისუფალი რადიკალები). დიაბეტით დაავადებულებში ანტიოქსიდანტური სისტემის თვითგანათლების შესაძლებლობები სუსტია.
ამრიგად, მითითებულია ალფა-ლიპოიდური მჟავის გამოყენება ნერვული ქსოვილის განადგურების შესაჩერებლად. მისი კურსის შემოღებას შეიძლება ჰქონდეს პროფილაქტიკური მნიშვნელობა ნეიროპათიის დასადგენად. უკვე განვითარებული დაავადებით, გამოიყენება ორკვირიანი ინტრავენური ინექციები Berlition, Thiogamma, Espa-lipon, რასაც მოჰყვება ტაბლეტებზე გადასვლა. მკურნალობა გრძელდება მინიმუმ 2 თვის განმავლობაში.
ტკივილის შესამსუბუქებლად, არასტეროიდული ანთების საწინააღმდეგო საშუალებების ჯგუფისგან ჩვეულებრივი სამკურნალო საშუალებები (იბუპროფენი, ნიმსულიდი) არ გამოიყენება. დანიშნეთ მედიკამენტები ანტიკონვულენტური მოქმედებით - Gabagamma, Lyrics, Finlepsin. ისინი გაერთიანებულია ანტიდეპრესანტების მცირე დოზებით - ამტრიპტილინი, კლოფრანილი.
ქვედა კიდურის მასაჟი
გამოჯანმრთელების პერიოდში აუცილებელია მასაჟისა და სამედიცინო ტანვარჯიშის, რეფლექსოლოგიის, B ვიტამინების კურსის მიღება (Milgamma, Neurovitan) დაკავშირება.
დიაბეტური ამიოტროფია ხდება ზურგის ტვინის ფესვების დაზიანების გამო. სისხლძარღვთა კედლების აუტოიმუნურ ანთებასთან ერთად გლუკოზის მომატებული დონე მონაწილეობს მის განვითარებაში.შედეგად, ნერვული ბოჭკოების კვება იშლება. დაავადება ხდება მოულოდნელად, მწვავე ტკივილით ბარძაყის წინა მხარეს. კუნთების სისუსტე, დაზარალებული კიდურის მოცულობის შემცირება მას ემატება.
და აქ უფრო მეტია დიაბეტური პოლინეიროპათიის შესახებ.
დიაგნოზის დასადგენად საჭიროა კუნთების და ნერვული ბოჭკოების ფუნქციის შემოწმება. მკურნალობა მოიცავს ანტიდიაბეტური პრეპარატების მიღებას, ჰორმონალური პულსის თერაპიას, ალფა ლიპოლის მჟავას. ტკივილს შეგიმსუბუქებთ ანტიკოაგულანტებთან და ანტიდეპრესანტებთან. კუნთების სიმტკიცის აღსადგენად საჭიროა გრძელი სარეაბილიტაციო პერიოდი.
სასარგებლო ვიდეო
უყურეთ მკურნალობის ვიდეო ტიპის 1 დიაბეტისთვის:
არსებობს ქვედა კიდურების დიაბეტური ნეიროპათია სისხლში შაქრის გახანგრძლივების გამო. ძირითადი სიმპტომებია ტკივილის გაჩერება, ფეხების დაბუჟება, ტკივილი. მკურნალობა მოიცავს რამდენიმე სახის ნარკოტიკს. შეგიძლიათ გააკეთოთ ანესთეზია, ასევე რეკომენდებულია ტანვარჯიშის და სხვა მეთოდები.
დიაბეტის საკმაოდ სერიოზული გართულებაა დიაბეტური ანგიოპათია. არსებობს კლასიფიკაცია, რომელიც მეტწილად განისაზღვრება პაციენტის სიმპტომებით. მკურნალობისთვის, დიაგნოზი თავდაპირველად ინიშნება, რათა დადგინდეს დაზიანების ხარისხი, შემდეგ კი ინიშნება წამლები, ან ტარდება ოპერაცია.
დიაბეტური ნეიროპათიის დიაგნოზირება ხორციელდება 1 და 2 ტიპის დიაბეტის მქონე პაციენტებში. თავდაპირველად, გამოკვლევას ატარებს ენდოკრინოლოგი, შემდეგ კი ნეიროპათოლოგი სპეციფიკური ნაკრებით იკვლევს მგრძნობელობას იმ პროცედურისთვის, რომლის დროსაც არსებობს მონოფილამენტი, ტიუნგის ჩანგალი და სხვა მოწყობილობები.
თუ დადგენილია დიაბეტური ნეიროპათია, მკურნალობა ტარდება რამდენიმე მეთოდის გამოყენებით: წამლები და აბები ტკივილის შესამსუბუქებლად, ქვედა კიდურების მდგომარეობის გასაუმჯობესებლად, აგრეთვე მასაჟის ჩატარება.
ხშირად, დიაბეტური პოლინეიროპათია ტკივილით ვლინდება. დამატებითი სიმპტომები დამოკიდებულია მის ტიპზე.ეს შეიძლება იყოს სენსორული, სენსორმოტორული, პერიფერიული, დიაბეტური, ავტონომიური. პათოგენეზი ასევე დამოკიდებულია იმაზე, თუ რა ტიპის კლასიფიკაცია განვითარდა.
ავტონომიური ნეიროპათია
ავტონომიური დიაბეტური ნეიროპათია შეიძლება განვითარდეს და გაგრძელდეს გულ-სისხლძარღვთა, კუჭ-ნაწლავის, უროგენიტალური, სუდომოტორული, რესპირატორული და სხვა ფორმების სახით, რომლებიც ხასიათდება ცალკეული ორგანოების ან მთელი სისტემების დაქვეითებული ფუნქციებით.
დიაბეტური ნეიროპათიის კარდიოვასკულური ფორმა შეიძლება განვითარდეს დიაბეტის პირველი 3-5 წლის განმავლობაში. იგი ვლინდება დასვენების დროს ტაქიკარდიით, ორთოსტატული ჰიპოტენზიის, ეკგ-ს ცვლილებებით (QT ინტერვალის გახანგრძლივება), მიოკარდიუმის უმტკივნეულო იშემიის და გულის შეტევის მომატებული რისკის გამო.
დიაბეტური ნეიროპათიის კუჭ-ნაწლავის ფორმას ახასიათებს გემოვნების ჰიპერსალივაცია, საყლაპავის დისკინეზია, კუჭის საავტომობილო-ევაკუაციის ფუნქციის ღრმა დარღვევები (გასტროპარეზი), პათოლოგიური გასტროეზოფაგური რეფლუქსის განვითარება (დისფაგია, გულძმარვა, ეზოფაგიტი).
შაქრიანი დიაბეტის მქონე პაციენტებში ხშირია ჰიპოაციდური გასტრიტი, ჰელიკობაქტერი პილორითან ასოცირებული პეპტიური წყლული, ნაღვლის ბუშტის დისკინეზიის და ნაღვლის ბუშტის დაავადების გაზრდილი რისკი.
დიაბეტური ნეიროპათიის დროს ნაწლავის დაზიანება თან ახლავს პერისტალტიკის დარღვევას დისბიოზის, წყალბადის დიარეის, სტეატორეის, შეკრულობის, ფეკალური შეუკავებლობის განვითარებასთან. ღვიძლისგან ხშირად აღინიშნება ცხიმოვანი ჰეპატოზი.
ავტონომიური დიაბეტური ნეიროპათიის უროგენიტალური ფორმით, შარდის ბუშტისა და შარდსაწვეთების ტონი შეფერხებულია, რასაც შეიძლება თან ახლდეს შარდის შეკავება ან შარდის შეუკავებლობა.
დიაბეტის მქონე პაციენტები მიდრეკილნი არიან შარდის ინფექციების განვითარებისკენ (ცისტიტი, პიელონეფრიტი).
მამაკაცებს შეიძლება უჩივიან ერექციული დისფუნქციის, ტესტების მტკივნეული ინერვაციის დარღვევის გამო, ქალები - მშრალი საშოდან, ანორგაზმიიდან.
დიაბეტური ნეიროპათიის დროს სუმომოტორული დარღვევები ხასიათდება დისტალური ჰიპო- და ანჰიდროზიით (ფეხების და ხელების ოფლიანობის დაქვეითებით) კომპენსაციური ცენტრალური ჰიპერჰიდროზის განვითარებით, განსაკუთრებით კვებისა და ღამით.
დიაბეტური ნეიროპათიის რესპირატორული ფორმა გვხვდება აპნოეს ეპიზოდებით, ფილტვების ჰიპერვენტილაციით და სურფაქტანტის წარმოების დაქვეითებით.
დიაბეტური ნეიროპათიის დროს, დიპლოპია, სიმპტომური ჰერალალოპია, თერმორეგულაციური დარღვევები, ასიმპტომური ჰიპოგლიკემია და ”დიაბეტური კეექსია” პროგრესირებადი დაქვეითებაა.
დიაგნოსტიკური ალგორითმი დამოკიდებულია დიაბეტური ნეიროპათიის ფორმაზე. პირველადი კონსულტაციის დროს, გულდასმით გაანალიზებულია ანამნეზი და პრეტენზია გულ-სისხლძარღვთა, საჭმლის მომნელებელი, რესპირატორული, სასქესო ორგანოების და ვიზუალური სისტემის ცვლილებების შესახებ.
დიაბეტური ნეიროპათიის მქონე პაციენტებში აუცილებელია სისხლში გლუკოზის, ინსულინის, C- პეპტიდის, გლიკოზოლირებული ჰემოგლობინის დონის დადგენა, პერიფერიულ არტერიებში პულსირების შესწავლა, არტერიული წნევის გაზომვა, ქვედა კიდურების გამოკვლევა დეფორმაციის, სოკოვანი დაზიანებების, სიმინდისა და სიმინდისთვის.
დიაბეტური ნეიროპათიის დიაგნოზირების მანიფესტაციებიდან გამომდინარე, ენდოკრინოლოგისა და დიაბეტოლოგის გარდა, სხვა სპეციალისტებს შეუძლიათ მონაწილეობა - კარდიოლოგი, გასტროენტეროლოგი, ნევროლოგი, ოფთალმოლოგი, პოდოლოგი.
გულ-სისხლძარღვთა სისტემის საწყისი გამოკვლევა არის ეკგ-ს, გულ-სისხლძარღვთა ტესტების ჩატარება (ვალსალვას ტესტები, ორთოსტატული ტესტები და ა.შ.).
), ექოკარდიოგრაფია, ქოლესტერინის და ლიპოპროტეინების განსაზღვრა.
დიაბეტური ნეიროპათიის მქონე ნევროლოგიური გამოკვლევა მოიცავს ელექტროფიზიოლოგიურ კვლევებს: ელექტრომიოგრაფია, ელექტრონევოგრაფია, ევოლუციური პოტენციალი.
შეფასებულია რეფლექსები და სენსორული მგრძნობელობის სხვადასხვა სახეობები: ტაქტიანობა მონოფილამენტის გამოყენებით, ვიბრაცია ჩამოსხმის ჩანგლის გამოყენებით, ტემპერატურა - ცივ ან თბილ ობიექტთან შეხებით, ტკივილი - კანზე კისრის ნემსით დახვეწილი მხრით, პროპიცეფექტური - რომბერგის პოზიციაზე სტაბილურობის ტესტის გამოყენებით. ხიზილალის ბიოფსიები და კანის ბიოფსიები გამოიყენება დიაბეტური ნეიროპათიის ატიპიური ფორმებისთვის.
დიაბეტური ნეიროპათიისთვის გასტროენტეროლოგიური გამოკვლევა გულისხმობს მუცლის ღრუს ორგანოების ექოსკოპიას, ენდოსკოპიას, კუჭის რენტგენოლოგიას, წვრილ ნაწლავში ბარიუმის გავლის კვლევებს და ჰელიკობაქტერის ტესტებს.
შარდსასქესო სისტემის საჩივრების შემთხვევაში, ხდება გამოკვლეული ზოგადი შარდის ანალიზი, ხორციელდება თირკმელების ექოსკოპია, ბუშტის გაკეთება (მათ შორის
ულტრაბგერითი ნარჩენი შარდის დადგენით), ცისტოსკოპია, ინტრავენური უროგრაფია, ბუშტის კუნთების ელექტრომიოგრაფია და ა.შ.
პროვოცირების მიზეზები
გარდა ამისა, დიაბეტით დაავადებულთა კუნთებში ატროფიული პროცესი განისაზღვრება გარკვეული მიდრეკილებით გამოწვეული მიზეზებით:
- ორმოცი წლის ასაკის ფაქტორი
- გენდერული ფაქტორი - მამაკაცები უფრო ხშირად განიცდიან,
- ცუდი ჩვევების არსებობა - ალკოჰოლური სასმელების ბოროტად გამოყენება,
- ზრდა - პათოლოგიური პროცესი ხშირად მოქმედებს სიმაღლეზე, რადგან მათ აქვთ უფრო გრძელი ნეიროტერმული.
დიაბეტური ნეიროპათიის მკურნალობა
დიაბეტური ნეიროპათიის მკურნალობა ტარდება თანმიმდევრულად და ეტაპობრივად. დიაბეტური ნეიროპათიის ეფექტური მკურნალობა შეუძლებელია დიაბეტისთვის კომპენსაციის მიღწევის გარეშე.
ამისათვის ინიშნება ინსულინის ან ანტიდიაბეტური ტაბლეტები, ასევე ხორციელდება გლუკოზის მონიტორინგი.
როგორც დიაბეტური ნეიროპათიის მკურნალობის ინტეგრირებული მიდგომის ნაწილი, აუცილებელია ოპტიმალური დიეტის შემუშავება და ვარჯიშის რეჟიმი, სხეულის წონის ჭარბი წონის შემცირება და არტერიული წნევის ნორმალური დონის შენარჩუნება.
ძირითადი კურსის განმავლობაში მითითებულია ნეიროტროპული ვიტამინების მიღება (ჯგუფი B), ანტიოქსიდანტები (ალფა-ლიპოიდური მჟავა, ვიტამინი E), კვალი ელემენტები (Mg და Zn პრეპარატები). დიაბეტური ნეიროპათიის მტკივნეული ფორმით, მიზანშეწონილია დანიშნოს ტკივილგამაყუჩებლები, ანტიკონვულანტები.
მკურნალობის ფიზიოთერაპიული მეთოდები სასარგებლოა: ნერვის სტიმულაცია, მაგნიტოთერაპია, ლაზერული თერაპია, მსუბუქი თერაპია, აკუპუნქტურა, სავარჯიშო თერაპია.
დიაბეტური ნეიროპათიის დროს განსაკუთრებით საჭიროა ფრთხილად ფეხის მოვლა: კომფორტული (ორთოპედიული) ფეხსაცმლის ტარება, სამედიცინო პედიკური, ფეხის აბაზანები, ფეხის დატენიანება და ა.შ.
დიაბეტური ნეიროპათიის ავტონომიური ფორმების მკურნალობა ხორციელდება განვითარებული სინდრომის გათვალისწინებით.
დიაბეტური ნეიროპათიის პროგნოზირება და პროფილაქტიკა
დიაბეტური ნეიროპათიის (როგორც პერიფერულ, ისე ავტონომიური) ადრეული გამოვლენა არის ხელსაყრელი პროგნოზის და პაციენტების ცხოვრების ხარისხის გაუმჯობესების გასაღები.
დიაბეტური ნეიროპათიის საწყისი ეტაპები შეიძლება შეიცვალოს დიაბეტისთვის მუდმივი კომპენსაციის მიღწევის გზით.
გართულებული დიაბეტური ნეიროპათია არის წამყვანი რისკფაქტორია მიოკარდიუმის უმტკივნეულო ინფარქტის, გულის არითმიების და ქვედა კიდურების არა ტრავმული ამპუტაციების დროს.
დიაბეტური ნეიროპათიის თავიდან ასაცილებლად აუცილებელია სისხლში შაქრის დონის მუდმივი მონიტორინგი, მკურნალობის დროული კორექტირება, დიაბეტოლოგისა და სხვა სპეციალისტების მიერ რეგულარული მონიტორინგი.
დიაბეტური ამიოტროფიის სიმპტომები და მკურნალობა

- პროვოცირების მიზეზები
- სიმპტომური სურათი
- დიაგნოზი
- თერაპია
- სიცოცხლის პროგნოზი
დიაბეტური ამიოტროფია (ნეიროპათია) დიაბეტისგან გართულებების ერთობლიობაა. პათოლოგიური შედეგები წარმოიქმნება ნერვული სისტემის დაზიანების შედეგად, კუნთოვანი სისტემის ზოგიერთ ვერსიაში. პათოლოგიური მდგომარეობის დიაგნოზი ძალიან რთულია, რადგან მას აქვს ასიმპტომური კურსი.
სტატისტიკის თანახმად, გლუკოზის შემწყნარებლობის გამო, გართულებები ვითარდება შემთხვევათა 10-12% -ში, ხოლო II ტიპის დიაბეტით, დიაბეტური ამიოტროფია გამოვლენილი პაციენტების 25% -ზე მეტ შემთხვევაში. ამ დაავადების საშიშროებაა დიაბეტით დაავადებულთა თითქმის 75% -ის ფორმირება იმ შემთხვევაში, თუ ქვედა კიდურებზე სათანადო თერაპიის ჩატარება შეუძლებელია ტროფიკული წყლულის დაზიანებების ფორმირებაზე.
დიაბეტური ნეიროპათიის იშვიათი ვარიანტია ლუმბოსაკრალური რადიკულოპლოქსიტი. პათოლოგიური პროცესი დამახასიათებელია ექსკლუზიურად II ტიპის დიაბეტისთვის, ანუ ინსულინდამოკიდებული პაციენტებიდან 40-დან 60 წლამდე. ეს მდგომარეობა წარმოიქმნება დიაბეტური მიკროანგიოპათიის გამო აქსონალური დაზიანების გამო.
დიდი რაოდენობით პათომორფოლოგიური კვლევების შედეგები მიუთითებს პათოლოგიის შემთხვევაზე, ნერვული ჩალიჩების გემების აუტოიმუნური დაზიანების შედეგად (პერიინურია, ეპინეურია) პერივასკულიტის ან მიკროკასულიტის განვითარებით. ეს უკანასკნელი ასევე ხელს უწყობს ნერვული ფესვების და სისხლძარღვთა ქსელის იშემიური განადგურების განვითარებას.
არსებობს მტკიცებულება, რომ შეავსებს კომპენსატორულ სისტემას, ენდოთელური ლიმფოციტების უჯრედებს, იმუნოციტოკინინების გამოხატვას და ციტოტოქსიური T- ლიმფოციტების ეფექტს.
არსებობს პოლინუკლეარული უჯრედების მიერ მცირე პოსტ-კაპილარული გემების ინფილტრაციის ვარიანტები.
ამის ფონზე, აქსონების განადგურება და დისფუნქცია, ჰემოსიდერინის დაგროვება, პერიანურიის სისქის მომატება, ადგილობრივი დემელირება და ახალი სისხლძარღვები გამოვლინდა ნერვულ ფესვებში და ნერვულ ჩალიჩებში.
სიმპტომური სურათი
ასიმეტრიული საავტომობილო პროქსიმალური ნეიროპათია აქვს კანქვეშა ან მწვავე გაჩენა ტკივილით, მცოცავი და წვის შეგრძნებით ბარძაყის წინა ზედაპირზე და ქვედა ფეხის მედიალურ სიბრტყეზე. აღწერილი სიმპტომების გაჩენას არანაირი კავშირი არ აქვს საავტომობილო საქმიანობასთან. ხშირად ისინი ღამით ჩნდებიან.
გარკვეული პერიოდის შემდეგ, ატროფიული პროცესი იქმნება და ბარძაყისა და მენჯის სარტყელის კუნთების სიმტკიცე მცირდება. ამ შემთხვევაში, პაციენტისთვის ძნელია ბარძაყის მოხსნა, მუხლზე არტიკულაციის არასტაბილურობა ვლინდება. ზოგიერთ განსახიერებაში, ბარძაყის რეგიონის ადექვატორები, გლუტალური კუნთები და პეროგენული ჯგუფი შედიან პათოლოგიურ პროცესში.
რეფლექსური დარღვევების მაგალითია მუხლზე რეფლექსის დაკარგვა ან შემცირება აქილევსის უმნიშვნელო შემცირების ან შენარჩუნების ფონზე. იშვიათად, კუნთების ატროფია დიაბეტიან პაციენტებში გავლენას ახდენს მკლავების და მხრის სარტყელის პროქსიმალურ ნაწილებზე.
სენსორული დარღვევების ინტენსივობა უკიდურესად დაბალია. ხშირად დაავადება ხდება ასიმეტრიული. ზურგის გამტარების დაზიანების ნიშნები არ აღინიშნება.
ამ პათოლოგიით, ჩვეულებრივ, შენარჩუნებულია მგრძნობელობა. ტკივილი ქრება ორიდან სამ კვირაში, თუმცა, ზოგჯერ ისინი შენახულია 6-9 თვემდე. ატროფიული პროცესი და პარეზი ხდება მრავალი თვის განმავლობაში.
პარეტიკური მოვლენები და ატროფიული პროცესი გრძელდება მრავალი თვის განმავლობაში, ზოგჯერ თან ახლავს სხეულის წონის არაპროგნოზირებადი დაქვეითება.
ასეთი სწრაფი წონის დაკარგვა ხშირად იწვევს პაციენტს ეჭვქვეშ აყენებს ავთვისებიანი სიმსივნის განვითარებას სხეულში.
გამოჯანმრთელების პერიოდი რამდენიმე წელიწადს გრძელდება, ზოგიერთ პაციენტში ნარჩენი დეფექტი შენარჩუნებულია.
დიაგნოზი
დიაგნოზის დასმა შესაძლებელია მხოლოდ პაციენტის საფუძვლიანი გამოკვლევის შემდეგ, ასიმპტომური კურსის გამო.
დიაგნოზი კეთდება ნევროლოგიური ხასიათის მინიმუმ 2 ნიშნის თანდასწრებით. დიაგნოზის დასადგენად დანიშნულია რამდენიმე ლაბორატორიული გამოკვლევა:
- შარდისა და სისხლის ზოგადი გამოკვლევა,
- რევმატიული ტესტები
- სინოვიალური სითხის შეფასება
- ზურგის სვეტის MRI (ქვედა უკანა და საკრამუსი),
- სტიმულაცია ENMG და ნემსი EMG.
CSF- ში აღინიშნება ცილების შემცველობა. EMG– ის შემდეგ, მრავალმხრივი დენგერაცია ან მომაკვდინება აღინიშნება ფეხების პარასპალური საშვილოსნოს ყელის ჯგუფებში.
თერაპიული ზომები საკმაოდ გრძელია (ორ ან მეტ წლამდე). გამოჯანმრთელების ხარისხი პირდაპირ დამოკიდებულია დაავადების გამომწვევ კომპენსატორულ მექანიზმებზე.
ეფექტური მკურნალობის ძირითადი პრინციპები:
- პერიფერიული სისხლის შაქრის მუდმივი მონიტორინგი,
- სიმპტომური მკურნალობა ტკივილის თანდასწრებით,
- პათოგენეტიკური თერაპია.
მკურნალობის საწყის ეტაპზე ინიშნება პულსური თერაპია მეთილპრედნიზოლონის წვეთით.
სისხლში შაქრის დონის სტაბილიზაცია შესაძლებელია პაციენტის ინსულინზე გადაყვანის გზით.
ტკივილის შესამსუბუქებლად ნაჩვენებია პრეგაბალინი (დღეში ორჯერ, თითო 150 მგ). როგორც დამატებითი პრეპარატი, ამიტრიპტილინი ინიშნება მცირე დოზით.
გლუკოკორტიკოსტეროიდული მკურნალობა დასაშვებია მხოლოდ დაავადების კურსის პირველი სამი თვის განმავლობაში.
თუ ანტიკონვულანტებით და გლუკოკორტიკოიდული საშუალებებით მკურნალობა არაეფექტურია, ისინი მიმართავენ ინტრავენურ იმუნოგლობულინს.
ზოგიერთ განსახიერებაში გამოიყენება ციტოსტატიკური პრეპარატები და პლაზმაფერეზი.
ხშირად პათოლოგიური პროცესის განვითარებას ეხმარება ოქსიდაციური სტრესი, რომელიც წარმოიქმნება თავისუფალი რადიკალების ჭარბი ჭრილობის ფონზე და ანტიოქსიდანტური სისტემის ფუნქციონირების დაქვეითებით. ამიტომ, თერაპიაში, მთავარი როლი ენიჭება ანტიოქსიდანტებს პროფილაქტიკური და თერაპიული მიზნით, დიაბეტის დაგვიანებული გართულების შემთხვევაში.
ეფექტური მედიკამენტები შეიძლება ასევე შეიცავდეს ალფა ლიპოლის მჟავას, რაც ამცირებს ნეიროპათიული სიმპტომური სურათს.
სიცოცხლის პროგნოზი
სიცოცხლის პროგნოზი განიხილება შედარებით ხელსაყრელი, თუნდაც მძიმე კურსის შემთხვევაში, როდესაც გარკვეული პერიოდის განმავლობაში პაციენტები კარგავენ დამოუკიდებლად გადაადგილების უნარს.
სხვათა შორის, თქვენ შეიძლება ასევე დაინტერესებული იყოთ შემდეგით უფასო მასალები:
- უფასო წიგნები: "TOP 7 მავნე ვარჯიშები დილის ვარჯიშებისთვის, რომლებიც თავიდან უნდა აიცილოთ" | ”6 წესი ეფექტური და უსაფრთხო გაჭიმვისთვის”
- მუხლზე და ბარძაყის სახსრების ართროზით აღდგენა - ვებნერის უფასო ვიდეოჩანაწერი, რომელსაც ჩაატარა სავარჯიშო თერაპიისა და სპორტული მედიცინის ექიმმა - ალექსანდრე ბონინი
- უფასო გაკვეთილები ქვედა უკანა ტკივილის მკურნალობისთვის, დამოწმებული ექიმის მიერ სავარჯიშო თერაპიაში. ამ ექიმმა შეიმუშავა უნიკალური აღდგენის სისტემა ხერხემლის ყველა ნაწილისთვის და უკვე დაეხმარა 2000-ზე მეტი მომხმარებელი ზურგის და კისრის სხვადასხვა პრობლემებით!
- გსურთ გაიგოთ, თუ როგორ უნდა მოპყრობა საჯდომის ნერვის ნაყენები? შემდეგ ყურადღებით დაათვალიერეთ ვიდეო ამ ბმულზე.
- 10 აუცილებელი კვების კომპონენტი ჯანსაღი ხერხემლისთვის - ამ მოხსენებაში ნახავთ, როგორი უნდა იყოს თქვენი ყოველდღიური დიეტა, ისე, რომ თქვენ და თქვენი ხერხემლი ყოველთვის ჯანმრთელ სხეულსა და სულში ხართ. ძალიან სასარგებლო ინფორმაცია!
- გაქვთ ოსტეოქონდროზი? შემდეგ ჩვენ გირჩევთ გამოიყენოთ წამლის გარეშე წელის, საშვილოსნოს ყელის და გულმკერდის ოსტეოქონდროზის მკურნალობის ეფექტური მეთოდების შესწავლა.
დიაბეტური ნეიროპათიის კლასიფიკაცია და სიმპტომები
იმის ცოდნა, თუ რა არის დიაბეტური ნეიროპათია, თქვენ უნდა გაითვალისწინოთ ის ნიშნები და სიმპტომები, რომლებიც სიგნალებს დაავადების შესახებ.
პათოლოგიის სიმპტომოტოლოგია ემყარება ნერვული სისტემის იმ ნაწილს, რომელიც ყველაზე მეტად დაზარალებულია. სხვა სიტყვებით რომ ვთქვათ, დაავადების სიმპტომები შეიძლება მნიშვნელოვნად განსხვავდებოდეს და ეს ყველაფერი დამოკიდებულია პაციენტის სხეულში დაზიანებაზე.
როდესაც პერიფერიული რეგიონი დაზარალებულია, სიმპტომოტოლოგია თავს იგრძნობს ორი თვის შემდეგ. ეს გარემოება უკავშირდება იმ ფაქტს, რომ ადამიანის ორგანიზმში დიდი რაოდენობითაა ნერვული დაბოლოებები და, პირველად, სიცოცხლისუნარიანი ნერვები იკავებს დაზიანებულთა ფუნქციონირებას.
დიაბეტური პერიფერიული ნეიროპათია ხასიათდება იმით, რომ ხელები და ტერფები თავდაპირველად აისახება.
დიაბეტური ნეიროპათიის კლასიფიკაცია:
- სიმპტომური განზოგადებული პოლინეიროპათიის სინდრომი: სენსორული ნეიროპათია, საავტომობილო ნეიროპათია, სენსორმოტორული დაავადება, ჰიპერგლიკემიური პათოლოგია.
- დიაბეტური ავტონომიური ნეიროპათია: უროგენიტალური, რესპირატორული, sudomotor, გულ-სისხლძარღვთა.
- ფოკალური ნეიროპათია: გვირაბი, კრანიალური, პლექსოპათია, ამიოტროფია.
სენსორული ნეიროპათია არის ნერვული დაბოლოებების მგრძნობელობის დამარცხება პირის შეგრძნებების სიმეტრიული დამახინჯებამდე. მაგალითად, ერთი ფეხი უფრო მგრძნობიარე იქნება, ვიდრე მეორე. გამომდინარე იქიდან, რომ პათოლოგიის დროს ნერვები მოქმედებს, ხდება კანის რეცეპტორებიდან ტვინამდე სიგნალების არასათანადო გადაცემა.
აღინიშნება შემდეგი სიმპტომები:
- გამღიზიანებლებისადმი მაღალი მგრძნობელობა ("ბატი მუწუკები" კიდურების გასწვრივ, წვის შეგრძნება, ქავილი, პერიოდული მკვეთრი ტკივილები უპრობლემოდ).
- უარყოფითი რეაქციაა ნებისმიერი სტიმულის მიმართ. "რბილი გამღიზიანებელი" შეიძლება იყოს ძლიერი ტკივილის სინდრომის შედეგი. მაგალითად, პაციენტმა შეიძლება გაიღვიძოს ღამით ტკივილისგან საბნის შეხების გამო.
- მგრძნობელობის შემცირება ან აბსოლუტური დაკარგვა. თავდაპირველად, აღინიშნება ზედა კიდურების მგრძნობელობის დაკარგვა, შემდეგ განიცდიან ქვედა კიდურებს (ან პირიქით).
ახალი ინფორმაცია: დიაბეტის 5 ყველაზე მნიშვნელოვანი ნიშანი
საავტომობილო დიაბეტური ნეიროპათია ხასიათდება მოძრაობისთვის პასუხისმგებელი ნერვების დაზიანებით, რაც არეგულირებს სიგნალების გადაცემას ტვინიდან კუნთებზე. სიმპტომები ვითარდება საკმაოდ ნელა, ამ მდგომარეობის დამახასიათებელი ნიშანია სიმპტომების ზრდა ძილისა და დასვენების დროს.
ასეთი პათოლოგიის კლინიკურ სურათს ახასიათებს სტაბილურობის დაკარგვა სიარულის დროს, კუნთოვანი სისტემის კუნთოვანი სისტემის ფუნქციონირების დარღვევა, სახსრების მოძრაობის შეზღუდვა (შეშუპება და დეფორმაცია) და კუნთების სისუსტე.
ავტონომიური დიაბეტური ნეიროპათია (მას ასევე უწოდებენ ავტონომიურ ნეიროპათიას) არის ავტონომიური ნერვული სისტემის ნერვების ნერვული ფუნქციონირების შედეგი, რომელიც შინაგანი ორგანოების მუშაობას ევალება.
ავტონომიური ნეიროპათიის სიმპტომები ტიპი 2 დიაბეტში:
- საჭმლის მომნელებელი ტრაქტის მოშლა (ძნელად გადაყლაპვა, ტკივილი მუცელში, ღებინება).
- მენჯის ღრუს ორგანოების ფუნქციონირების დარღვევები.
- გულის ფუნქციის დაქვეითება.
- კანში ცვლილებები.
- მხედველობის დარღვევა.
ოპტიკური ნეიროპათია არის პათოლოგია, რამაც შეიძლება გამოიწვიოს გრძელი ან დროებითი ხასიათის ვიზუალური აღქმის დაკარგვა.
დიაბეტური ნეიროპათიის უროგენიტალური ფორმა ხასიათდება შარდის ბუშტის ტონის დარღვევით, აგრეთვე შარდსაწვეთის დაზიანებით, რაც შეიძლება თან ახლდეს შარდის შეკავება ან შარდის შეუკავებლობა.
დისტალური ნეიროპათია გვხვდება დიაბეტის მქონე პაციენტების თითქმის ნახევარში. პათოლოგიის საფრთხე მდგომარეობს დაზიანების შეუქცევადობაში. ქვედა კიდურების დისტალური ნეიროპათია ხასიათდება ფეხების შეგრძნების დაკარგვით, ტკივილით და დისკომფორტის სხვადასხვა შეგრძნებებით - ჩხვლეტა, წვა, ქავილი.
პათოლოგიის დიაგნოსტიკა
დიაბეტურ ნეიროპათიას მრავალი ფილიალი აქვს, რომელთაგან თითოეული თავისებური მახასიათებელია. დიაბეტური ნეიროპათიის დიაგნოზირებისთვის, ექიმი პირველ რიგში აგროვებს პაციენტის ისტორიას.
ყველაზე სრულყოფილი კლინიკური სურათის მისაღებად გამოიყენება სპეციალური მასშტაბები და კითხვარი. მაგალითად, გამოიყენება ნევრალგიური ხასიათის ნიშნების მასშტაბი, სიმპტომების ზოგადი მასშტაბი და სხვა.
ვიზუალური გასინჯვის დროს ექიმი იკვლევს სახსრებს, ათვალიერებს ფეხის, ფეხისა და პალმების მდგომარეობას, რომელთა დეფორმაცია მიუთითებს ნეიროპათიაზე. განსაზღვრავს, არის თუ არა სიწითლე, სიმშრალე და დაავადების სხვა მანიფესტაციები კანზე.
პაციენტის ობიექტური გამოკვლევა გამოავლენს ისეთ მნიშვნელოვან სიმპტომს, როგორიცაა ამოწურვა და სხვა მეორადი სიმპტომები. დიაბეტური კეექსია შეიძლება იყოს ექსტრემალური, როდესაც პაციენტს არ აქვს მუცლის რეგიონში კანქვეშა ცხიმისა და ცხიმის დეპოზიტები.
შემოწმების შემდეგ, ხორციელდება ვიბრაციის მგრძნობელობის ტესტი. სპეციალური ვიბრაციული მოწყობილობის საშუალებით, რომელსაც ექიმი წარუდგენს მსხვილ ტოტზე ან სხვა ადგილებში. ასეთი შესწავლა ტარდება სამჯერ. თუ პაციენტი ვერ გრძნობს ոսტირების სიხშირეს 128 ჰც, მაშინ ეს მიუთითებს მგრძნობელობის შემცირებაზე.
ახალი ინფორმაცია: უკომპენსაციო დიაბეტი: რა არის?
პათოლოგიის ტიპის დასადგენად და მისი შემდგომი მკურნალობის მიზნით, დიაბეტური ნეიროპათიის დასადგენად ტარდება შემდეგი დიაგნოსტიკური ზომები:
- განისაზღვრება ტაქტილური მგრძნობელობა.
- ტემპერატურის მგრძნობელობა განისაზღვრება.
- ტკივილის მგრძნობელობა განისაზღვრება.
- რეფლექსების შეფასება ხდება.
დიაბეტური ნეიროპათია ხასიათდება მრავალფეროვანი კურსით, ამიტომ, უმეტეს შემთხვევებში, ყველა დიაგნოსტიკური ღონისძიება ხორციელდება გამონაკლისის გარეშე.
ნეიროპათიის მკურნალობა საკმაოდ რთული, შრომატევადი და ძვირადღირებული პროცესია. მაგრამ თერაპიის დროული დაწყებით, პროგნოზი ხელსაყრელია.
პათოლოგიის პროფილაქტიკა
დიაბეტური ნეიროპათია არის რთული დაავადება, რომელიც სავსეა მრავალი შედეგისათვის პაციენტისთვის. მაგრამ ამ დიაგნოზის პრევენცია შესაძლებელია. ძირითადი წესი არის გლუკოზის კონტროლი პაციენტის სხეულში.
ეს არის გლუკოზის მაღალი დონე, რომელიც წარმოადგენს სერიოზულ რისკ ფაქტორს ნერვული უჯრედების მიერ ფუნქციონირების დაკარგვისთვის და დაბოლოებებით. არსებობს გარკვეული პროფილაქტიკური ზომები, რაც ხელს შეუწყობს გართულებების თავიდან აცილებას და სერიოზული შედეგების განვითარებას, დაავადების ფონზე.
პათოლოგიის პირველ ნიშნებზე დაკვირვება, საჭიროა დაუყოვნებლივ დაუკავშირდით ექიმს. ის არის ის, ვინც დანიშნავს სათანადო მკურნალობას. ცნობილია, რომ ნებისმიერი დაავადება უფრო ადვილია მკურნალობა ზუსტად საწყის ეტაპზე, ხოლო პათოლოგიის კონტროლის შანსი რამდენჯერმე იზრდება.
აუცილებელია სისხლში შაქრის დონის კონტროლი, დაიცვას დიაბეტისთვის დაბალი ნახშირბადის დიეტა, ორგანიზმში ოდნავი ცვლილებებით, ამის შესახებ აცნობეთ ექიმს.
აუცილებელია აქტიური ცხოვრების წესის წარმართვა, სპორტული თამაშები, ყოველდღიური გასეირნება სუფთა ჰაერზე (მინიმუმ 20 წუთი), დილის ვარჯიშები არანაკლებ მნიშვნელოვანია. რეკომენდებულია ფიზიკური თერაპიის ჩატარება.
დიაბეტური ნეიროპათია სავსეა მრავალი გართულებით, მაგრამ ექიმთან დროული დაშვებით, თერაპიაში წარმატების მიღწევა გარანტირებულია. თუ ორგანიზმში გლუკოზას სტაბილიზაციას უკეთებთ და ნერვული სისტემის საუკეთესო ფუნქციონირებას უზრუნველყოფს, მაშინ ყველა სიმპტომი გაქრება სიტყვასიტყვით, 1-2 თვის შემდეგ.
რას ფიქრობთ ამაზე? რა ზომებს იღებთ დიაბეტისგან გართულებების თავიდან ასაცილებლად?
დიაბეტური ამიოტროფიის მიზეზები
მთავარი მიზეზი არის დიაბეტის ხანგრძლივი და უგულებელყოფილი კურსი. ასევე არსებობს ფაქტორები, რომლებიც იწვევენ დიაბეტურ ამიოტროფიას:
შაქარი მომენტალურად მცირდება! დროთა განმავლობაში დიაბეტით დაავადებამ შეიძლება გამოიწვიოს მთელი რიგი დაავადებები, მაგალითად, მხედველობის პრობლემები, კანისა და თმის მდგომარეობა, წყლულები, განგრენა და კიბო კიბოებიც კი! ხალხი მწარე გამოცდილებას ასწავლიდა შაქრის დონის ნორმალიზებას. წაიკითხეთ
- ასაკი
- მაღალი ზრდა
- ალკოჰოლური სასმელების ხშირი გამოყენება,
- მოწევა
- ნერვული ბოჭკოების დაზიანება,
- სქესი
- ქრონიკული დაავადებები
- ინფექციური დაავადებები
- გენეტიკური პათოლოგიები
- ამილოიდოზის განვითარება,
- აუტოიმუნური პათოლოგიები.
დიაბეტური ამიოტროფიის სიმპტომები
დიაბეტური ამიოტროფიით, შემდეგი სიმპტომები ვლინდება:
- თავბრუსხვევა და სისუსტის შეგრძნება,
- ტკივილი კუნთების დუნდულებისა და ბარძაყის კუნთებში,
- კუნთების სისუსტე ზედა ფეხი და მენჯის,
- ადგომა ძნელია, ჯდომა, ასვლა და კიბეებზე ასვლა,
- სიარულის დარღვევა
- კუნთების დაზიანება
- წონის დაკლება მადის დაქვეითებით,
- მუწუკები მკლავებში და ფეხებში,
- მომატებული მგრძნობელობა შეხებისას,
- ტაქტიკური შეგრძნებების ნაკლებობა.
დიაგნოსტიკური თვისებები
როდესაც დიაბეტური ამიოტროფიის პირველი სიმპტომები გამოჩნდება, თქვენ აუცილებლად უნდა მიმართოთ ექიმს. სპეციალისტი შეაგროვებს სამედიცინო ისტორიას და ჩაატარებს ობიექტურ გამოკვლევას. შემოწმებისას, მაღალი მგრძნობელობა გამოვლენილია შეხებისას და მტკივნეული შეგრძნებების გამოჩენა. გარდა ამისა, ექიმი შეამოწმებს რეფლექსების სიმტკიცეს და ტემპერატურის ცვლილებების მგრძნობელობას. პაციენტი აღნიშნავს მუწუკებსა და ფეხებში მუწუკების შეგრძნებას და ტაქტილური შეგრძნებების ნაკლებობას. ამის შემდეგ, სპეციალისტი დანიშნავს კვლევის სპეციალურ მეთოდებს:
- სისხლისა და შარდის ზოგადი ანალიზი,
- სისხლის ბიოქიმია
- შაქრის ტესტი
- რევმატიული ტესტების შემოწმება,
- ხერხემლის MRI,
- სინოვიალური სითხის გამოკვლევა,
- ელექტრომიოგრაფია
- სტიმულაციური ელექტრონევროგრაფია.
დაავადების მკურნალობა
თუ პაციენტმა აჩვენა დაავადების პირველი ნიშნები, მან საჭიროა სასწრაფოდ საავადმყოფოში წასვლა. სახლში მკურნალობა მხოლოდ ექიმების კონტროლის გარეშე, იწვევს სერიოზულ შედეგებს. დაშვებისთანავე ექიმი შეაგროვებს სამედიცინო ისტორიას და შემოწმებს პაციენტს. ზუსტი დიაგნოზის დასადგენად ექიმი დანიშნავს ტესტებს. დიაგნოზის დასმის შემდეგ ის შეარჩევს მკურნალობის რეჟიმს. თერაპიის საფუძველია მედიკამენტების მიღება. ექიმი მისცემს რეკომენდაციებს ცხოვრების წესის ცვლილებების შესახებ, მკურნალობის ეფექტურობისთვის.
წამლის თერაპია
დაავადების სამკურნალოდ, ინიშნება სხვადასხვა პრეპარატი, რომელთა ძირითადი მოცემულია ცხრილში: