ქეთოაციდოზი დიაბეტის მწვავე გართულებაა
გამოქვეყნებულია ჟურნალში:
ნარკომანიის სამყაროში »» 33 1999 ძირითადი მიდგომები თერაპიისაკენ
E.G. STAROSTINA, MONICA- ს დოქტორის გაუმჯობესების ფაკულტეტის ენდოკრინინოლოგიის განყოფილების ასისტენტი, სამედიცინო სამედიცინო კანდიდატი
დიაბეტური კეტოაციდოზი (DKA) არის მწვავე დიაბეტური მეტაბოლური დეკომპენსაცია, რომელიც გამოიხატება გლუკოზას დონის მკვეთრი მატებით და სისხლში კეტონის ორგანოების კონცენტრაციით, შარდში მათი გარეგნობით, განურჩევლად პაციენტის დაქვეითებული ცნობიერების ხარისხისა და მოითხოვს სასწრაფო ჰოსპიტალიზაციას.
DKA– ს სიხშირე ევროპის ქვეყნებში დაახლოებით 0.0046 შემთხვევაა წელიწადში ერთ პაციენტზე (I და II ტიპის დიაბეტში გაყოფის გარეშე), ხოლო საშუალო სიკვდილიანობა DKA– ში არის 14%. ჩვენს ქვეყანაში DKA– ს სიხშირე I ტიპის დიაბეტისთვის არის 0,0-0,26 შემთხვევა თითოეულ პაციენტზე წელიწადში (საკუთარი მონაცემები 1990–1992 წლებში). მწვავე დიაბეტური მეტაბოლური დეკომპენსაციის მიზეზი არის აბსოლუტური (I ტიპის დიაბეტით) ან გამოხატული ნათესავი (II ტიპის დიაბეტით) ინსულინის დეფიციტით. მისი მიზეზებია: ახლად დიაგნოზირებული I ტიპის დიაბეტი (ინსულინზე დამოკიდებული), ინსულინის თერაპიის შემთხვევითი ან მიზანმიმართული შეწყვეტა I ტიპის დიაბეტისთვის, თანმდევი დაავადებები, ოპერაციები, დაზიანებები და ა.შ. ორივე ტიპის დიაბეტის შემთხვევაში, ინსულინის სეკრეციის მეორადი დაქვეითება II ტიპის დიაბეტის ხანგრძლივობის შემთხვევაში (არა ინსულინზე დამოკიდებული), ინსულინის ანტაგონისტების (კორტიზონი, შარდმდენები, ესტროგენები, გესტაგენები) გამოყენება პაციენტებში, რომლებსაც აქვთ შაქრიანი დიაბეტი (DM) ორივე ტიპის, ისევე როგორც პანკრეკექტომია იმ ადამიანებში, რომლებიც ადრე არ განიცდიდნენ SD
ინსულინის აბსოლუტური და გამოხატული ფარდობითი დეფიციტი იწვევს გლუკაგონის სისხლში კონცენტრაციის მნიშვნელოვან ზრდას, ინსულინის ჰორმონის ანტაგონისტი. მას შემდეგ, რაც ინსულინი აღარ აფერხებს იმ პროცესებს, რომლებიც გლუკაგონი ასტიმულირებს ღვიძლში, ღვიძლის მიერ გლუკოზის წარმოება (გლიკოგენის დაშლის მთლიანი შედეგი და გლუკონოგენეზის პროცესის შედეგი) მკვეთრად იზრდება. ამავდროულად, ინსულინის ნაკლებობისას ღვიძლის, კუნთების და ცხიმოვანი ქსოვილის მიერ გლუკოზის ათვისება მკვეთრად მცირდება. ამ პროცესების შედეგია მძიმე ჰიპერგლიკემია. ეს უკანასკნელი იზრდება სხვა კონტრ-ჰორმონალური ჰორმონების - კორტიზოლის, ადრენალინის და ზრდის ჰორმონის შრატში კონცენტრაციის მომატების გამო.
ინსულინის ნაკლებობით, სხეულის ცილოვანი კატაბოლიზმი იზრდება, რის შედეგადაც ამინომჟავები ასევე შედის გლუკონეოგენეზში ღვიძლში, ამძაფრებს ჰიპერგლიკემას. ცხიმოვან ქსოვილებში მასიური მოშლა, ასევე გამოწვეულია ინსულინის დეფიციტით, იწვევს სისხლში თავისუფალი ცხიმოვანი მჟავების კონცენტრაციის მკვეთრ მატებას. ინსულინის დეფიციტის შემთხვევაში, სხეული იღებს ენერგიის 80% -ს FFA– ის დაჟანგვით, რაც იწვევს მათი დაშლის - “კეტონის სხეულების” ქვეპროდუქტების დაგროვებას (აცეტონი, აცეტოაციური და ბეტა-ჰიდროქსიბუტირიუმის მჟავები). მათი წარმოქმნის სიჩქარე გაცილებით მაღალია, ვიდრე მათი გამოყენების და თირკმლების ექსკრეციის მაჩვენებელი, რის შედეგადაც იზრდება კეტონის სხეულების კონცენტრაცია სისხლში. თირკმელების ბუფერული რეზერვის შემცირების შემდეგ მჟავა-ფუძის ბალანსი დარღვეულია, ხდება მეტაბოლური აციდოზი.
ამრიგად, გლუკონეოგენეზი (და მისი შედეგი, ჰიპერგლიკემია) და კეტოგენეზი (და მისი შედეგი, კეტოაციდოზი) ღვიძლში გლუკაგონის მოქმედების შედეგია, რომელიც გამოიყოფა ინსულინის დეფიციტის პირობებში. სხვა სიტყვებით რომ ვთქვათ, DKA- ში კეტონის ორგანოების ფორმირების საწყისი მიზეზია ინსულინის ნაკლებობა, რაც იწვევს ცხიმის გაფუჭების გაზრდას საკუთარ ცხიმის საცავებში. საკვებით მიღებული ცხიმები არ მონაწილეობენ კეტოგენეზის გაძლიერებაში. გლუკოზის ჭარბი მიღება, რომელიც ასტიმულირებს ოსმოსურ დიურეზს, იწვევს სიცოცხლისთვის საშიში გაუწყლოებას. თუ პაციენტს აღარ შეუძლია სვამს სითხის სათანადო რაოდენობას, მაშინ სხეულის წყლის დაკარგვა შეიძლება იყოს 12 ლიტრამდე (სხეულის წონის დაახლოებით 10-15%, ან ორგანიზმში არსებული წყლის მთლიანი რაოდენობის 20-25%), რაც იწვევს უჯრედშიდა უჯრედშიდა (მისი ორი მესამედი ) და უჯრედშორისი (ერთი მესამედი) გაუწყლოება და ჰიპოვოლემური სისხლის მიმოქცევის უკმარისობა. როგორც კომპენსატორული რეაქცია, რომელიც მიზნად ისახავს მოცირკულირე პლაზმური მოცულობის შენარჩუნებას, იზრდება კატექოლამინების და ალდოსტერონის სეკრეცია, რაც იწვევს ნატრიუმის დაგვიანებას და ხელს უწყობს შარდში კალიუმის ექსკრეციის მატებას. ჰიპოკალემია არის DKA მეტაბოლური დარღვევების მნიშვნელოვანი კომპონენტი, რაც იწვევს შესაბამის კლინიკურ გამოვლინებებს. საბოლოო ჯამში, როდესაც სისხლის მიმოქცევის უკმარისობა იწვევს თირკმლის პერფუზიის დაქვეითებას, შარდის წარმოქმნა მცირდება, რაც იწვევს სისხლში გლუკოზისა და კეტონის ორგანოების კონცენტრაციის ტერმინალის სწრაფ ზრდას.
ინსულინის სერიოზულმა დეფიციტმა (II ტიპის დიაბეტით) შეიძლება გამოიწვიოს მწვავე დეკომპენსაციის განსაკუთრებული, ჰიპერმოსოლარული ტიპის, ჰიპერმოსოლარული კომაამდე. ამავე დროს, ინსულინის ხელმისაწვდომი კონცენტრაცია საკმარისია ლიპოლიზის დასარეგულირებლად, კეტოაციდოზის განვითარების თავიდან ასაცილებლად. კეტონის სხეულები არ წარმოიქმნება, ამიტომ არ არსებობს ისეთი კლასიკური კლინიკური ნიშნები, როგორიცაა ღებინება, კუსმაულის სუნთქვა და აცეტონის სუნი. ჰიპერმოსოლარული მდგომარეობის ძირითადი ნიშნებია ჰიპერგლიკემია, ჰიპერნატრემია და დეჰიდრატაცია. იმპულსი შეიძლება იყოს, მაგალითად, დიურეზულების უკონტროლო მიღება, დიარეა, ღებინება და ა.შ. ხშირად აღინიშნება შერეული სახელმწიფოები, ე.ი. DKA ჰიპერმოსალოლითის ან ჰიპერმოსოლარული მდგომარეობის ფენომენებით, რბილი კეტოზით (გარდამავალი აცეტონურია).
DKA- ს განვითარებაში მნიშვნელოვანი ფაქტორი ავადმყოფების არასწორი ქცევაა: ინსულინის ინექციების გამორიცხვა ან უნებართვო გაუქმება (მათ შორის, სუიციდური განზრახვის მქონე პირების ჩათვლით), მეტაბოლიზმის არასაკმარისი თვითკონტროლირება, ინსულინის დოზის დამოუკიდებლად გაზრდის წესების შეუსრულებლობა, შუალედური დაავადებების შემთხვევაში, და სათანადო სამედიცინო მომსახურების არარსებობა.
როდესაც შაქრიანი დიაბეტით დაავადებული პაციენტი ვითარდება შემდეგი ან რომელიმე შემდეგი სიმპტომი - გულისრევა, პირღებინება, მუცლის ტკივილი - საჭიროა დაუყოვნებლივ განსაზღვროთ გლიკემია და აცეტონურია. როდესაც DKA გვხვდება: სისხლში მაღალი შაქარი (16-17 მმოლ / ლ-ზე მეტი, და ხშირად ბევრად უფრო მაღალი) და კეტონის ორგანოები შარდში ან შრატში ("++" - დან "+++"). თუ შარდის მიღება არ შეიძლება გამოკვლევისთვის (ანურია), კეტოზი დიაგნოზირებულია პაციენტის შრატის ანალიზით: სისხლის გლუკოზის სწრაფი განსაზღვრის (მაგალითად, გლუკოქრომი D) დაქვეითებული შრატის წვეთი მოთავსებულია ტესტის ზოლზე, მაგალითად, გლუკოქრომი D) და მიღებული შეღებვა შედარებულია ფერადი მასშტაბით. გლიკემიის არარის გაზომვა ნებისმიერ პაციენტში, რომელიც არაცნობიერი მდგომარეობაშია, უხეში შეცდომაა და ხშირად იწვევს ცერებროვასკულური უბედური შემთხვევის, „უცნობი ეტიოლოგიის კომაში“ არასწორ დიაგნოზს, ხოლო პაციენტს აქვს DCA. სამწუხაროდ, ღებინება, როგორც DKA- ის სიგნალის სიმპტომი, ასევე ხშირად უგულებელყოფილია. DKA- ში ხშირად აღინიშნება ე.წ. "დიაბეტური ფსევდოპერიტონიტი", რომელიც ახდენს "მწვავე მუცლის" სიმპტომების სიმულაციას, ზოგჯერ შრატის ამილაზას ერთდროულ ზრდასთან და ლეიკოციტოზთან ერთად, რამაც შეიძლება გამოიწვიოს დიაგნოზის შეცდომა, რის შედეგადაც DKA პაციენტი ავადმყოფი ხდება ინფექციურ ან ქირურგიულ განყოფილებაში.
DKA არის მითითება სასწრაფო ჰოსპიტალიზაციისთვის. პრეჰოსპიტალურ ეტაპზე, პაციენტის საავადმყოფოში გადაყვანის დროს, ინტრავენურად ხდება 0,9% ნატრიუმის ქლორიდის ხსნარის ინტრავენური ინფუზია, დაახლოებით 1 ლ / სთ სიჩქარით, ინექციური კუნთების ინექცია 20 ერთეული მოკლე მოქმედების ინსულინთან (ICD).
საავადმყოფოში პირველადი ლაბორატორიული კონტროლი მოიცავს სისხლში შაქრის, კეტონის ორგანოების ექსპრეს ანალიზს შარდში ან შრატში, ნატრიუმში, კალიუმში, შრატში კრეატინინზე, ზოგადი სისხლის ტესტირებაზე, ვენური სისხლის გაზების ანალიზსა და სისხლის pH- ს. მკურნალობის დროს, გლიკემიის, ნატრიუმის და კალიუმის შრატების ექსპრესიული ანალიზები უნდა ჩატარდეს საათში, იდეალურ შემთხვევაში, სისხლის გაზების ანალიზით.
სპეციფიკური თერაპია შედგება ოთხი აუცილებელი კომპონენტისგან - ინსულინთერაპია, რეჰიდრატაცია, ელექტროლიტების დარღვევების კორექტირება და აციდოზის კორექცია.
ინსულინის შემცვლელი თერაპია ერთადერთი ეტიოლოგიური მკურნალობაა DKA. მხოლოდ ამ ანაბოლურ ჰორმონს შეუძლია შეაჩეროს მისი ნაკლებობით გამოწვეული მძიმე განზოგადებული კატაბოლური პროცესები. შრატში ოპტიმალურად აქტიური ინსულინის დონის მისაღწევად (50-100 მიკროდლი / მლ), საჭიროა 4-12 ერთეული ინსულინის უწყვეტი ინფუზია საათში. სისხლში ინსულინის ეს კონცენტრაცია აფერხებს ცხიმებისა და კეტოგენეზის დაშლას, ხელს უწყობს გლიკოგენის სინთეზს და აფერხებს ღვიძლის მიერ გლუკოზის წარმოებას, რითაც ამცირებს DKA- ს პათოგენეზში ორი ყველაზე მნიშვნელოვანი კავშირის არსებობას. ინსულინის თერაპიას ასეთი დოზების გამოყენებით ეწოდება "დაბალი დოზის" რეჟიმი. ადრე, ინსულინის ბევრად უფრო მაღალი დოზები გამოიყენებოდა. ამასთან, დადასტურებულია, რომ ინსულინოთერაპია და დაბალი დოზით მიღების რეჟიმი თან ახლავს გართულებების მნიშვნელოვნად უფრო დაბალ რისკს, ვიდრე მაღალი დოზით მიღების დროს. DKA მკურნალობისთვის რეკომენდებულია დაბალი დოზით მიღების წესი, რადგან: ა) ინსულინის დიდ დოზებს (ერთდროულად 16 ან მეტს) შეუძლია შეამციროს სისხლში გლუკოზა ძალიან მკვეთრად, რასაც შეიძლება თან ახლდეს ჰიპოგლიკემია, ცერებრალური შეშუპება და სხვა მრავალი გართულება, ბ) თან ახლავს გლუკოზის კონცენტრაციის მკვეთრი დაქვეითება. არანაკლებ სწრაფი ვარდნა კალიუმის კონცენტრაციის შრატში, ასე რომ, ინსულინის დიდი დოზების გამოყენებისას, გინოკალემიის განვითარების რისკი მკვეთრად იზრდება.
საავადმყოფოში ინსულინის თერაპია DKA ყოველთვის უნდა ჩატარდეს ინტრავენურად ხანგრძლივი ინფუზიის სახით. თავდაპირველად, ერთგვარი "დატვირთვის" დოზა ინიშნება ინტრავენურად - ICD 10-14 ერთეული (უკეთესია, ვიდრე ადამიანი), რის შემდეგაც ისინი გადადიან ICD– ის დანერგვაში პერფუზიერთან უწყვეტი ინფუზიით, საათში 4-8 ერთეულით. ინსულინის ადსორბციის პლასტმასის თავიდან ასაცილებლად, ადამიანის ალბუმინი შეიძლება დაემატოს ხსნარს. ნარევი მზადდება შემდეგნაირად: ადამიანის ალბუმინის 20% -იანი ხსნარის 2 მლ ემატება ICD- ს 50 ერთეულს და მთლიანი მოცულობა მორგებულია 50 მლ-მდე ნატრიუმის ქლორიდის 0.9% -იანი ხსნარით.
თუ პერფუზია არ არის აუცილებელი, ხსნარებისა და სხვა პრეპარატების ინფუზია ხორციელდება ჩვეულებრივი ინფუზიური სისტემის მეშვეობით. ICD ინექცია საათში ერთხელ შპრიცით, ძალიან ნელა, საინფუზიო სისტემის "რეზინაში", მაგრამ არავითარ შემთხვევაში არ ხდება ხსნარის ფლაკონში, სადაც ინსულინის უმეტესი ნაწილი (დოზის 8-50%) მიიღება შუშის ან პლასტმასის adsorbed. გამოყენების მარტივად, ICD ერთეულის გარკვეული რაოდენობა (მაგალითად, 4-8) გროვდება 2 მლ შპრიცში, ხოლო 2 მლ – მდე შეჰყავთ იზოტონური ნატრიუმის ქლორიდის ხსნარით. ამავე დროს, ინექციური ნარევის მოცულობა იზრდება, რაც საშუალებას გაძლევთ შევიდეს ინსულინი ნელა - 2-3 წუთში.
თუ რაიმე მიზეზით შეუძლებელია ინსულინის ინტრავენური შეყვანის დაუყოვნებლივი დადგენა, მაშინ მისი პირველი ინექცია ხდება ინტრამუსკულურად. კანქვეშა ინექციური ინსულინის მოქმედებაზე ვერ დაეყრდნობით DKA– ში, განსაკუთრებით პრეკომპანიასთან ან კომაში, რადგან თუ მიკროცირკულაცია შეწუხებულია, მისი შეწოვა სისხლში და, შესაბამისად, ეფექტი სრულიად არასაკმარისია.
დოზა ინსულინის შესაბამისად, სისხლში არსებული შაქრის შესაბამისად. საათის განმავლობაში კონტროლირებადი ექსპრეს მეთოდით, ის უნდა შემცირდეს არაუმეტეს 5,5 მმოლ / ლ საათში. გლიკემიის უფრო სწრაფი ვარდნა იწვევს საპირისპირო ოსმოსური გრადიენტის შექმნას უჯრედშორულ და უჯრედშორულ სივრცეებსა და ოსმოსური დისბალანსის სინდრომს შეშუპებით, კერძოდ კი ცერებრული შეშუპებით. თერაპიის პირველ დღეს მიზანშეწონილია გლიკემიის დონის შემცირება არაუმეტეს 13-14 მმოლ / ლ. ამ დონის მიღწევისთანავე, ინსულინის შეყვანის პარალელურად, იწყება 5% გლუკოზის ხსნარის ინფუზია. გლუკოზის დანერგვა არ არის DKA- ს მკურნალობის მეთოდი, როგორც ასეთი, იგი კეთდება ჰიპოგლიკემიის თავიდან ასაცილებლად ინსულინის შეყვანის ფონზე, თუ პაციენტი ჯერ კიდევ ვერ ჭამს. გლუკოზა პაციენტისთვის საჭიროა მხოლოდ როგორც ენერგიის წყარო, ხოლო სისხლში შემავალი გლუკოზა ვერ ანაზღაურებს ამ საჭიროებას: სისხლში შაქრის დაქვეითება, მაგალითად, 44 მმოლ / ლდან 17 მმოლ / ლ-მდე ორგანიზმს უზრუნველყოფს მხოლოდ 25 გრამი გლუკოზა (= 100 კკალ). კიდევ ერთხელ ხაზს ვუსვამთ იმას, რომ გლუკოზა ინიშნება არა უადრეს გლიკემიის დონის წვეთი 13-14 მმოლ / ლ-მდე, ანუ, როდესაც ინსულინის დეფიციტი თითქმის აღმოფხვრილია.
ცნობიერების აღდგენის შემდეგ, პაციენტი არ უნდა ინახავდეს ინფუზიურ თერაპიას რამდენიმე დღის განმავლობაში. მას შემდეგ, რაც მისი მდგომარეობა გაუმჯობესდა და გლიკემია სტაბილურია არაუმეტეს 11-12 მმოლ / ლ დონეზე, მან კვლავ უნდა დაიწყოს ჭამა (ნახშირწყლები - დაფქული კარტოფილი, თხევადი მარცვლეული, პური), და რაც უფრო ადრეა იგი შეიძლება გადავიდეს კანქვეშა ინსულინთერაპიაში უკეთესი კანქვეშ, ICD ინიშნება ფრაქციებში, 10-14 ერთეული ყოველ 4 საათში, დოზის კორექტირება გლიკემიის დონის მიხედვით, შემდეგ კი ისინი გადადიან ICD და გახანგრძლივებული მოქმედების ინსულინის (IPD) გამოყენებაზე. Acetonuria შეიძლება შენარჩუნდეს გარკვეული დროის განმავლობაში და ნახშირწყლების მეტაბოლიზმის კარგი მაჩვენებლებით. მისი სრული აღმოფხვრის მიზნით, ზოგჯერ კიდევ 2-3 დღე სჭირდება, უფრო მეტიც, ამ მიზნით ინსულინის დიდი დოზების მიღება, ან არ არის აუცილებელი თაფლის მიცემა.
რეჰიდრატაცია. თავდაპირველად ნორმალური შრატში Na + დონის (
რა უნდა გააკეთოს
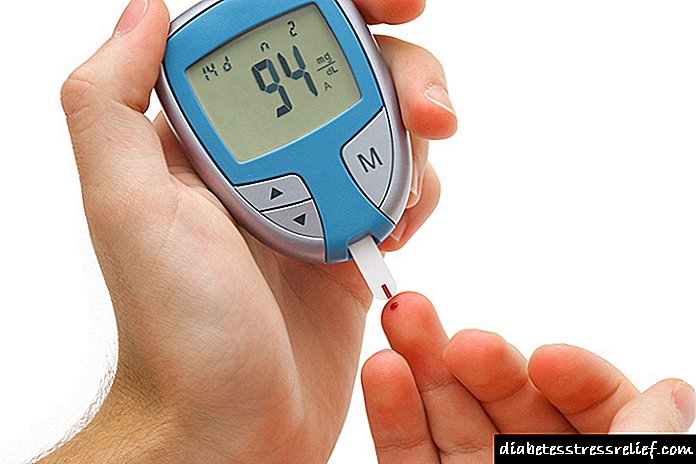
დიაბეტით დაავადებულებს ურჩევენ შეიძინონ გლუკომეტრი შაქრის გაზომვისთვის და ტესტის ზოლები შარდში კეტონის სხეულების დასადგენად. თუ ორივე მაჩვენებელი მაღალია, და ზემოთ ჩამოთვლილი სიმპტომები ვითარდება, საჭიროა სასწრაფოს გამოძახება. პაციენტი საავადმყოფოში უნდა წაიყვანოთ, თუ ადამიანი ძალიან სუსტი, დეჰიდრატაციაა და მას აქვს ცნობიერების დარღვევა.
სასწრაფოს გამოძახების კარგი მიზეზები:
- ტკივილი მუცლის უკან
- ღებინება
- მუცლის ტკივილი
- ტემპერატურის მომატება (38.3 ° C- დან),
- შაქრის მაღალი დონე, ხოლო ეს მაჩვენებელი არ პასუხობს სახლში განხორციელებულ ზომებზე.
გახსოვდეთ, რომ უმოქმედობა ან დროული მკურნალობა ხშირად ფატალურია.
დიაგნოსტიკა
პაციენტის საავადმყოფოში მოთავსებამდე, სწრაფი ტესტები ტარდება გლუკოზისა და კეტონის დონის შემცველობა სისხლში, შარდში. დიაგნოზის გაკეთებისას მხედველობაში მიიღება სისხლის ტესტის შედეგები ელექტროლიტების დონის დასადგენად (კალიუმი, ნატრიუმი და ა.შ.). სავარაუდო სისხლის pH.
სხვა პათოლოგიური პირობების იდენტიფიცირებისთვის, განახორციელეთ შემდეგი დიაგნოსტიკური პროცედურები:
- შარდვა
- ეკგ
- გულმკერდის რენტგენი.
ზოგჯერ საჭიროა ტვინის კომპიუტერული ტომოგრაფიის გაკეთება. მნიშვნელოვანია, რომ დადგინდეს კეტოაციდოზის ხარისხი და სხვა მწვავე პირობებისგან დიფერენცირება:
- მშიერი "კეტოზი,
- ლაქტური აციდოზი (რძემჟავას ჭარბი რაოდენობა),
- ალკოჰოლური კეტოაციდოზი,
- ასპირინის ინტოქსიკაცია,
- ეთანოლით, მეთანოლით მოწამვლა.
საეჭვო ინფექციის შემთხვევაში, სხვა დაავადებების განვითარება, ტარდება დამატებითი გამოკვლევები.
კეტოზის სტადიის პათოლოგიის მკურნალობა იწყება მისი გამომწვევი მიზეზების აღმოფხვრა. მენიუ ზღუდავს ცხიმს. პაციენტს ინიშნება ტუტე სასმელი (სოდა ხსნარი, ტუტე მინერალური წყალი, Regidron).
ისინი რეკომენდაციას იღებენ ენტეროორბენტების, ჰეპატოპროტექტორების მიღებაზე. თუ პაციენტი თავს უკეთესად არ გრძნობს თავს, ინიშნება "სწრაფი" ინსულინის ინექცია, ხოლო ინტენსიური ინსულინოთერაპიის რეჟიმიც ხელს უწყობს.
კეტოაციდოზის თერაპია
კეტოაციდოზის მკურნალობა ტარდება საავადმყოფოში. მთავარი მიზანია ინსულინის დონის ნორმალიზება. თერაპიული ზომები მოიცავს 5 სტადიას:
- ინსულინის თერაპია
- დეჰიდრატაციის კონტროლი
- კალიუმის, ნატრიუმის ნაკლებობის შევსება
- აციდოზის სიმპტომური თერაპია,
- თანმდევი პათოლოგიების თერაპია.
ინსულინი ინიშნება ინტრავენურად, მცირე დოზების მეთოდით, რაც ყველაზე უსაფრთხოა. ის შეიცავს ინსულინის საათობრივ მიღებას 4-10 ერთეულში. მცირე დოზები ხელს უწყობს ლიპიდების დაშლის პროცესის ჩახშობას, სისხლში გლუკოზის გამოთავისუფლებას და გადადებას გლიკოგენის წარმოქმნას. აუცილებელია შაქრის დონის მუდმივი მონიტორინგი.
მზადდება ნატრიუმის ქლორიდის წვეთები, კალიუმი მუდმივად ინიშნება (ყოველდღიური რაოდენობა არ უნდა აღემატებოდეს 15-20 გ).კალიუმის დონის მაჩვენებელი უნდა იყოს 4-5 meq / l. პირველ 12 საათში ინექციური სითხის საერთო მოცულობა არ უნდა იყოს პაციენტის სხეულის წონის 10% -ზე მეტი, წინააღმდეგ შემთხვევაში ფილტვების შეშუპების რისკი იზრდება.
ღებინებით, კუჭის ამორეცხვა ხორციელდება. თუ შეშუპება ვითარდება, პაციენტი უკავშირდება ვენტილატორს. ეს ხელს შეუშლის ფილტვების შეშუპებას.
ტერაპია ტარდება, რომელიც მიზნად ისახავს სისხლის მჟავიანობის აღმოფხვრას, თუმცა, ნატრიუმის ბიკარბონატი ინიშნება მხოლოდ იმ შემთხვევაში, თუ სისხლის pH ნაკლებია 7.0-ზე. სისხლის შედედების თავიდან ასაცილებლად, ჰეპარინი დამატებით ინიშნება ხანდაზმულთათვის.
განსაკუთრებული ყურადღება ეთმობა სხვა პათოლოგიების მკურნალობას, რამაც შეიძლება გამოიწვიოს კომა (ტრავმა, პნევმონია და ა.შ.) განვითარება.. ინფექციური დაავადებების თავიდან ასაცილებლად, პენიცილინის ინტრამუსკულური ინექციები გამოიყენება. ინფექციის განვითარებასთან ერთად, მკურნალობასთან დაკავშირებულია შესაბამისი ანტიბიოტიკები. თუ ცერებრალური შეშუპება ვითარდება, აუცილებელია კორტიკოსტეროიდული თერაპია, შარდმდენები, ხორციელდება მექანიკური ვენტილაცია.
პაციენტისთვის იქმნება ოპტიმალური პირობები, რომლებიც მოიცავს პირის ღრუს ჰიგიენას, კანის მთლიანობას. კეტოაციდოზით დაავადებული დიაბეტით დაავადებულთათვის საჭიროა ყოველდღიური მონიტორინგი. შემდეგი ინდიკატორების მონიტორინგი ხდება:
- შარდის, სისხლის კლინიკური ტესტები (საავადმყოფოში მისვლისთანავე, შემდეგ 2-3 დღის ინტერვალით),
- სწრაფი სისხლის ტესტი შაქრისთვის (საათობრივი, და როდესაც შაქარი აღწევს 13-14 მმოლ / ლ - ინტერვალით 3 საათის განმავლობაში),
- შარდის ანალიზი აცეტონისთვის (პირველ 2 დღეში - 2 გვ / დღე, შემდგომში - 1 გვ / დღე),
- ნატრიუმის, კალიუმის დონის განსაზღვრა (2 გვ / დღე),
- ფოსფორის დონის შეფასება (თუ პაციენტი გაუარესებულია ცუდი კვების გამო)
- სისხლის pH- ის განსაზღვრა, ჰემატოკრიტი (1-2 გვ. / დღე),
- აზოტის, კრეატინინის, შარდოვანის განსაზღვრა.
- გამოთავისუფლებული შარდის ოდენობის მონიტორინგი (ყოველ საათში, სანამ შარდის ნორმალური პროცესი არ აღდგება),
- ვენების წნევის გაზომვა
- ეკგ-ს მუდმივი მონიტორინგი, გულისცემა, არტერიული წნევა, ტემპერატურა.
კეტოაციდოზის თერაპია ბავშვებში ხორციელდება მსგავსი სქემის მიხედვით, მათ შორისაა: "სწრაფი" ინსულინის ხშირი ინექციები, ფიზიოლოგიური ხსნარების დანერგვა, კალციუმი, სისხლის ტუტე. ზოგჯერ საჭიროა ჰეპარინი. მაღალ ტემპერატურაზე, ანტიბიოტიკი საშუალებები მოქმედების ფართო სპექტრით გამოიყენება.
კვოტოციდოზის სამკურნალო საშუალება
კვება დამოკიდებულია პაციენტის მდგომარეობის სიმძიმეზე. დიაბეტით დაავადებული დიაბეტით დაავადებულთა დიეტა არ უნდა შეიცავდეს ცხიმებს, ისინი გამორიცხულია 7-10 დღის განმავლობაში. პროტეინებით მდიდარი საკვები შეზღუდულია, დამატებულია საჭმლის მომნელებელი ნახშირწყლები (მაგრამ არა შაქარი). გამოყენებული სორბიტოლი, xylitol, მათ აქვთ ანტიტოგენური თვისებები. ნორმალიზაციის შემდეგ, ნებადართულია ცხიმების შეყვანა, მაგრამ არა უადრეს 10 დღის შემდეგ. ისინი თანდათანობით გადადიან ჩვეულ მენიუში.
თუ პაციენტს არ შეუძლია საკუთარი თავის ჭამა, პარენტერალური სითხეები, გლუკოზის ხსნარი (5%) ინექცია. გაუმჯობესების შემდეგ მენიუში შედის:
- 1 დღე: ადვილად საჭმლის მომნელებელი ნახშირწყლები (სემოლინა, თაფლი, ჯემი), უხვი სასმელი (1,5-3 ლ-მდე), ტუტე მინერალური წყალი (მაგ., ბორჯომი),
- მე -2 დღე: შვრიის ხილი, დაფქული კარტოფილი, რძის, რძის პროდუქტები, საცხობი,
- მე –3 დღე: ბულიონი, დაფქული ხორცი დამატებით შედის დიეტაში.
კომაში მოხვედრის შემდეგ პირველი 3 დღის განმავლობაში ცხოველების ცილები მენიუში გამორიცხულია. ისინი ერთ კვირაში ჩვეულებრივ კვებაზე გადადიან, მაგრამ ცხიმები უნდა შეიზღუდოს კომპენსატორულ მდგომარეობამდე.






კეტოაციდოზის პრევენცია
პრევენციული ზომების დაცვა თავიდან აიცილებს კეტოაციდოზს. ეს მოიცავს:
- ინსულინის დოზების გამოყენება, რომელიც შეესაბამება შაქარს,
- სისხლში გლუკოზის მონიტორინგი (გლუკომეტრის გამოყენებით),
- ტესტის ზოლების გამოყენება კეტონის გამოსავლენად,
- შაქრის შემამცირებელი აგენტის დოზის დამოუკიდებლად შეცვლის მიზნით, სახელმწიფოებრივი ცვლილებების თვითღიარება.
- სკოლა დიაბეტით დაავადებულთათვის.