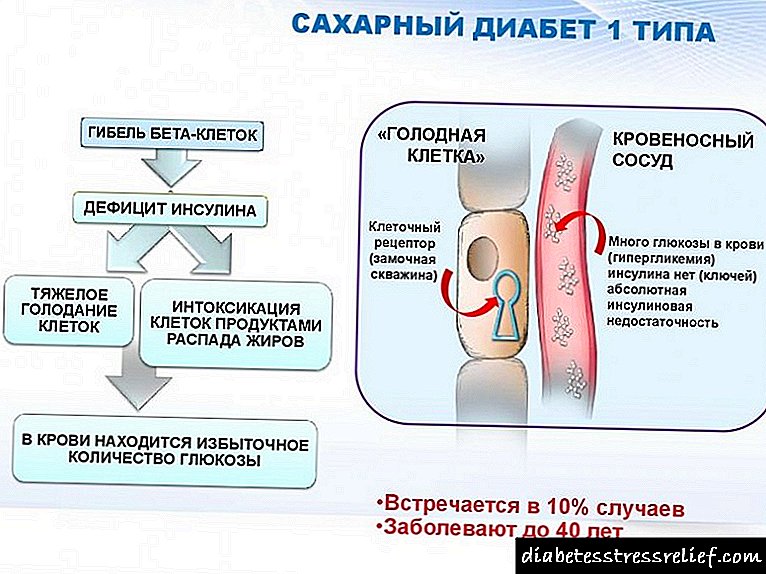
ქვედა კიდურების ათეროსკლეროზის ემბრიტანის მკურნალობა
ობსტრუქციული დაავადებების მქონე პაციენტების მკურნალობა უაღრესად რთული ამოცანაა. ეს შეიძლება გაკეთდეს ამბულატორიულ საფუძველზე, მაგრამ მნიშვნელოვანია დიაგნოზის სიზუსტე, დაზიანების სტადიისა და დონის დადგენა, რისთვისაც ყველა კლინიკას არ აქვს შესაბამისი პირობები. ამასთან დაკავშირებით განხორციელდა სისხლძარღვთა ქირურგიის ცენტრების შექმნის იდეა. ახლა თითოეულ რეგიონულ ცენტრში და დიდ ინდუსტრიულ ქალაქებში არის განყოფილება, რომელიც მკურნალობს პაციენტების ამ ჯგუფს. ასევე გაჩნდა საკითხი, რომ განასხვავოთ განყოფილებები პათოლოგიის ტიპით, ე.ი. ფლებოლოგიისა და არტერიული პათოლოგიის განყოფილებების შექმნა.
შემოთავაზებული ექვსას მეტი მეთოდი შემოთავაზებულია არტერიული დაავადებების მქონე პაციენტთა მკურნალობისთვის. 30–40 წლის განმავლობაში ასობით სხვადასხვა პრეპარატი იქნა გამოყენებული: გამოხდილი წყალიდან არა ჯგუფური სისხლი, სტრეპტოციდიდან კორტიკოსტეროიდებამდე და curare. ახლა, მთელს მსოფლიოში მეცნიერები მივიდნენ დასკვნამდე, რომ ობსტრუქციული დაავადებების სამკურნალოდ არავინ შეიძლება იყოს. დაავადების პოლითეოლოგიიდან გამომდინარე, მკურნალობა უნდა იყოს ყოვლისმომცველი. არც ერთი მკურნალობის მეთოდი, რომელიც ამტკიცებს, რომ პათოგენეტიკურია, არ შეიძლება იყოს უნივერსალური, ისევე, როგორც ამჟამად შეუძლებელია დაავადების არსის ახსნა რომელიმე ერთი ფაქტორით. უპირველეს ყოვლისა, მკურნალობა მიმართული უნდა იყოს გარემოს მავნე ზემოქმედების აღმოფხვრაზე (სამუშაო და დასვენება, ცხოვრების ნორმალური პირობები, მოწევის აკრძალვები, სათანადო კვება, სტრესის აღმოფხვრა, გაციება და ა.შ.). მედიკამენტური თერაპიის ჩატარებისას გათვალისწინებული უნდა იყოს დისლიპიდემიის სახეები (WHO კლასიფიკაციის მიხედვით).
I ტიპის ტიპში აღინიშნება მთლიანი ქოლესტერინის უმნიშვნელო მატება, ტრიგლიცერიდების მნიშვნელოვანი ზრდა, LDL ქოლესტერინის ნორმალური დონე, ქლოომიკრონის ჭარბი რაოდენობა აღინიშნება სისხლის პლაზმაში.
II A ტიპი - საერთო ქოლესტერინის ნორმალური ან ამაღლებული დონე, ტრიგლიცერიდების ნორმალური დონე, LDL ქოლესტერინის დონის სავალდებულო მატება.
ტიპი II B - ტრიგლიცერიდების მატება, LDL ქოლესტერინის და VLDL ქოლესტერინის ჭარბი რაოდენობა.
ტიპი III - ცვლილებები იგივეა, რაც I ტიპის შემთხვევაში, აღინიშნება ქოლესტერინის შემცველი სტეროიდების შემცველობა (შუალედური სიმკვრივის ლიპოპროტეინები).
IV ტიპი - შეიძლება აღინიშნოს მთლიანი ქოლესტერინის უმნიშვნელო მატება, ტრიგლიცერიდების მატება და VLDL ქოლესტერინის ჭარბი რაოდენობა.
V ტიპი - ჭარბი ქოლესტერინი VLDL და ქლოომიკრონი.
როგორც წარმოდგენილი მონაცემებიდან ჩანს, ყველაზე ათეროგენული არის დისლიპიდემიის II A და II B ტიპები.
კონსერვატიული მკურნალობა
კონსერვატიული მკურნალობა უნდა იყოს ყოვლისმომცველი, ინდივიდუალური, გრძელვადიანი და მიმართული იყოს სხვადასხვა პათოგენეზის ფაქტორებზე:
- ლიპიდური მეტაბოლიზმის ნორმალიზება,
- გირაოს სტიმულირება და მათი ფუნქციების გაუმჯობესება,
- ანგიოსპაზმის აღმოფხვრა,
- ქსოვილებში ნეიროტროფიული და მეტაბოლური პროცესების ნორმალიზება,
- მიკროცირკულაციის გაუმჯობესება,
- კოაგულაციის სისტემის ნორმალიზება,
- იმუნური სტატუსის ნორმალიზება,
- ძირითადი დაავადების პროგრესირების პრევენცია,
- აღდგენითი და სიმპტომური მკურნალობა.
გამოყენებული მედიკამენტები შეიძლება დაიყოს შემდეგ ჯგუფებად:
1. პრეპარატები, რომლებიც აუმჯობესებენ მიკროცირკულაციას და აქვთ ანტიპლასტიკური თვისებები: დაბალი და საშუალო მოლეკულური წონის დექსტრანები (რეოპოლიგლიუკინი, რეოგლიუმანი, რეოჰემი, რეომაქროდექსი, ჰემოდები), პენტოქსიფილინი (ტრენტალი, ვასონიტი, ფლექსიტი), თიკლიდი, პლაავიკა (კლოპულოდექსი) , კომპლიმენტი (xavin, sadamine), teonikol, agapurin, nikotic acid, enduracin, chime (persantine), aspirin (thrombo ace, aspirin cardio). ტრენალი ინიშნება 400-1200 მგ დღეში, ვაზონიტი - 600-1200 მგ-ზე, თიკლიდი - 250 მგ 2-ჯერ დღეში, ცურვა - 75 მგ დღეში. ეს პრეპარატები შეიძლება დაინიშნოს ასპირინით. ასპირინის სადღეღამისო დოზაა 100-300 მგ, კლინიკური სიტუაციიდან და თანმიმდევრული ანტიპლასტიკური პრეპარატების დოზადან გამომდინარე. ასპირინის კომბინაცია თიკლიდთან ერთად არ არის მიზანშეწონილი შესაძლო სისხლდენის გამო. ინტრავენურად კუნთში ინიშნება სულოდექსიქსიდი 600 LU (2 მლ) 2-ჯერ დღეში 10-24 დღის განმავლობაში, შემდეგ შიგნით კაფსულებში 250 LU 2-ჯერ დღეში 30-70 დღის განმავლობაში.
2. მეტაბოლური მედიკამენტები (გააქტიურეთ რეტიკულოუენდოთელიური სისტემა და ქსოვილებში ჟანგვითი პროცესები): შეიყვანეთ 8–10 მლ სალკოზერელი ან აქტოვეგინი ფიზიოლოგიურ მარილიან ან ინტრა-არტერიულ მარილიანში ან 250–500 მლ აქტოვეგინის ხსნარის ინტრავენურად 10-20 დღის განმავლობაში.
3. ვიტამინები: ასკორბინის მჟავა აუმჯობესებს ქსოვილებში მეტაბოლურ პროცესებს, აძლიერებს ორგანიზმის იმუნურ სისტემას, B ვიტამინს, მითითებულია იშემიური ნევრიტის და ტროფიკული დარღვევების დროს, B ვიტამინი2 ასტიმულირებს რეგენერაციულ პროცესებს, ვიტამინებს B6 და ბ12 გავლენას ახდენს სისხლის ფოსფოლიპიდების მეტაბოლიზმზე, ნიკოტინის მჟავას და მის წარმოებულებს აქვთ ანტიაგრეგანტური და ანტიატეროგენული თვისებები და აუმჯობესებს მიკროცირკულაციას, ვიტამინები A და E ძლიერი ანტიოქსიდანტებია, ვიტამინი F ხელს უწყობს ენდოკრინული ჯირკვლების ნორმალურ ფუნქციონირებას, აუმჯობესებს უჯრედებზე, ორგანოებსა და ქსოვილებში ჟანგბადის დაშვებას. არტერიებში.
4. ანგიოპროტექტორები (ინტრავასკულარული ლიზის გააქტიურება და თრომბოზის თავიდან აცილება, სისხლძარღვთა კედლის გამტარიანობის შემცირება და გემების კედელში ლიპიდების დეპონირების თავიდან ასაცილებლად): დოქსიუმი, ვაზოლასტინი, პარმიდინი (პროტექტინი, ანგინინი), ტანაკანი, ლიპაროიდი-200. პარმიდინი ინიშნება 1 ტაბლეტი დღეში 3-4 ჯერ (750-1500 მგ) 6-12 თვის განმავლობაში. დიაბეტური ანგიოპათიის დროს რეკომენდებულია დოქსიუმის 0.25 გ 3-ჯერ დღეში ან 0.5 გ 2-ჯერ დღეში 3-4 კვირის განმავლობაში, შემდეგ 1 ტაბლეტი დღეში დიდი ხნის განმავლობაში, კლინიკური სიტუაციიდან გამომდინარე.
5. ანტიჰეტეროგენული ან ლიპიდების შემამცირებელი საშუალებები: სტატინები და ფიბრატები. სტატინები: ქოლესტირამინი, ლესკოლი (ფლუვასტატინი), ლიპოსტაბილი, ლიპანორი, ლიპოსტატი (პრავასტატინი), ლოვასტატინი (მეგაკორი), სიმვასტატინი (ზოქორი, ვაზილიპი), ქოლეტარი. ანტიჰეტეროგენული თვისებები გააჩნია ნივრის პრეპარატებს (ალიკორი, ალიზატი), კარინატს, ბეტინატს, ენდურაცინს, რომელიც შეიცავს 500 მგ ნიკოტინის მჟავას (ახდენს ქოლესტერინის და ტრიგლიცერიდების ბიოსინთეზს ინჰიბირებას). სტატინები არეგულირებს ლიპიდურ ფრაქციებს, ამცირებს LDL ქოლესტერინის დონის შემცირებას, ქოლესტერინის VLDL და ტრიგლიცერიდების (TG) დონის გაზრდას და HDL ქოლესტერინის დონის ამაღლებას, აღადგენს ენდოთელურ ნორმალურ ფუნქციას, რითაც ხელს უწყობს არტერიების ნორმალურ ვაზომოტორულ რეაგირებას, აქვს ანთების საწინააღმდეგო მოქმედება როგორც ასპტიკური და ინფექციური ანთებით, ოპერაციის შემდგომი თრომბოციტოზის თავიდან ასაცილებლად, რაც თრომბოზული გართულებების პროგნოზირებაა. ფიბრატები: ბეზაფიბრატი (ბეზალიპი), გემიფიბროზილი (გევილონი), ფენოფიბრატი (ლიპანტილი), მიკრონიზებული ფენოფიბრატი (ლიპანტილი 200 მ), ციპროფიბრატი. ფიბრატს აქვს უფრო გამოხატული ლიპიდების შემამცირებელი ეფექტი, ვიდრე ტტლიცერიდებზე სტატინები; მათ შეუძლიათ გაზარდონ ანტი – ათეროგენული HDL ქოლესტერინის წილი. სტატინები და ფიბრატები განსაკუთრებით ეფექტურია პირველადი გენეტიკურად განსაზღვრული ჰიპერლიპიდემიის დროს. ამასთან, ამ თანხების დანიშვნამ ექიმს უნდა იცოდეს კლინიკური ლიპიდოლოგიის განსაკუთრებული საკითხები და ნარკოტიკების რაციონალური კომბინაციის საფუძვლები. მაგალითად, სტატინები არ უნდა იქნას გამოყენებული ფიბრატებთან და ნიკოტინის მჟავასთან ერთად, რადგან მათი ერთობლივი მიღებამ შეიძლება გამოიწვიოს მიოზიტი. ყველა სტატინის გამოყენება იწყება მინიმალური რეკომენდებული დოზით. ლიპიდების შემცირების ეფექტი სრულად ვლინდება 4-6 კვირის შემდეგ, ამიტომ დოზის კორექცია უნდა განხორციელდეს არა უადრეს 4 კვირის შემდეგ. მთლიანი ქოლესტერინის დაქვეითებით 3.6 მმოლ / ლ ან LDL ქოლესტერინის ქვემოთ 1.94 მმოლ / ლ ქვემოთ, სტატინის დოზა შეიძლება შემცირდეს. ყველა სტატინს იყენებენ დღეში ერთხელ, ღამით ჭამის შემდეგ. ფიბრატების დოზები და მათი გამოყენების ხასიათი ყველასთვის განსხვავებულია. ათეროგენული დისლიპიდემიის წამლის კორექცია უნდა ჩატარდეს ძალიან დიდი ხნის განმავლობაში. პაციენტების უმეტესობისთვის - მთელი ცხოვრების განმავლობაში.
6. ანტიოქსიდანტები მნიშვნელოვან როლს ასრულებენ ათეროსკლეროზის მკურნალობაში ლიპიდური პეროქსიდაციის (LPO) რეგულირებით. ესენია ვიტამინები A, E, C, dalargin, ციტოქრომ c, პრედუქტიული, emoxipin, neoton, probucol. ამ ჯგუფის ყველაზე გავრცელებული წარმომადგენელია ვიტამინი E (ალფა-ტოკოფეროლი აცეტატი), დღეში 400-600 მგ დოზით, აქვს თერაპიული ეფექტი, რომელიც დაკავშირებულია ჰიპოკოაგულაციასთან, ფიბრინოლიზთან მომატებულ და სისხლში რევოლუციური თვისებების გაუმჯობესებით, ჟანგვის პროცესების ინჰიბირებასთან და ანტიოქსიდანტური სისტემის გააქტიურებასთან. ამჟამად, ანტიოქსიდანტური თვისებების მქონე დიეტური დანამატები შემუშავებულია და დაინერგა კლინიკურ პრაქტიკაში: ომეგა-3-პოლი-გაჯერებული ცხიმოვანი მჟავების საფუძველზე (ეიკონოლი, დოკანოლი), ზღვის კალე (კლამინი), ზღვის მცენარეები (სპლატი, სპირულინა), ბოსტნეულის შემცველი პრეპარატები. ზეთები (viburnum ზეთი, ზღვის buckthorn).
7. ანტისპაზმასტიკა (პაპავერინი, ნო-შპა, ნიქოშპანი) შეიძლება დაინიშნოს დაავადების I და II სტადიები, როდესაც ხდება არტერიული სპაზმი.
8. პირდაპირი და არაპირდაპირი ანტიკოაგულანტები ინიშნება მწვავე ჰიპერკოაგულაციის მითითებების შესაბამისად.
9. ცალკეულ ჯგუფში უნდა მოიცავდეს ვაზაპროროსტან (პროსტაგლანდინი E,). პრეპარატს გააჩნია ანტიპლასტიკური თვისებები, აძლიერებს სისხლის ნაკადს სისხლძარღვების გაფართოებით, ააქტიურებს ფიბრინოლიზს, აუმჯობესებს მიკროცირკულაციას, აღადგენს იშემიურ ქსოვილებში ნორმალურ მეტაბოლიზმს, ახდენს ნეიტროფილების გააქტიურებას, აფერხებს ნეიტროფილების გააქტიურებას, რითაც ხელს უშლის ქსოვილების დაზიანების ეფექტს, ახასიათებს ანტისკლეროზული მოქმედება. ვაზაპროსტანში მითითებულია კიდურების პერიფერული არტერიების ობსტრუქციული დაზიანების მძიმე ფორმები. იგი ინიშნება ინტრავენურად ან ინტრაარტულად დრეგოლურად, დოზით 20-60 μg დოზით 100-200 მლ ნატრიუმის 0,9% ხსნარში დღეში ერთხელ ან ყოველ მეორე დღეს. შესავალი დროა 2-3 საათი, კურსის ხანგრძლივობაა 2-4 კვირა. პრეპარატი ხასიათდება თერაპიული ეფექტის მომატებით, რომელიც შეიძლება გაგრძელდეს მისი გაუქმებიდან ერთი ორი კვირის განმავლობაში. ეფექტი შეიძლება ნახოთ მთელი წლის განმავლობაში.
მნიშვნელოვანი არის ნარკოტიკების ინდივიდუალური შერჩევა და მათი სისტემური გამოყენება კონკრეტული პრეპარატის ეფექტურობის შეფასებით. მაგალითად, ამბულატორიული მკურნალობის რეჟიმი: პროტექტინი + ტრენტალი, პროტეზინი + თიკლიდი, პროტეინტინი + პლაავიკა, პროტეპტინი + ასპირინი, პლაავიკა + ასპირინი, ვაზონიტი + პროტეინინი, ტრენტალი + ასპირინი, სულოდექსიქსი და ა.შ. ანტიჰეტეროგენული საშუალებების ყველა შემთხვევაში დამატებით. მიზანშეწონილია წამლების ამ ან სხვა კომბინაციების ალტერნატივა 2-3 თვეში ერთხელ. მოგვიანებით ეტაპზე და საავადმყოფოებში, დაახლოებით შემდეგი სქემა გამოიყენება: ინტრავენურად წვეთი რეოპოლიგლიუკინი 400 მლ + პრეტენზია 5-10 მლ + ნიკოტინის მჟავა 4-6 მლ ან შესაბამისობა 4-6 მლ, სოლკოცერილი ან აქტოვეგინი 10 მლ მარილჟანგის 200 მლ, 10-15 დღის განმავლობაში ან მეტი. ყველა ზემოთ ჩამოთვლილი პრეპარატი ავსებს მკურნალობის ჩვენებებს. თანმდევი დაავადებების სიმპტომური მკურნალობა და მკურნალობა სავალდებულოა და არ არის სალაპარაკო.
ბაროთერაპია (ჰიპერბრიკული ჟანგბადი - HBO) აუმჯობესებს ქსოვილებზე ჟანგბადის მიწოდების პირობებს ქსოვილებში ჟანგბადის დაძაბულობის მაღალი გრადიენტის შექმნით და წუთში ქსოვილებში გადის ჟანგბადის რაოდენობას. პერიფერიული სისხლის ნაკადის შემცირებული ქსოვილებზე ჟანგბადის საჭირო რაოდენობის მიწოდების ფუნდამენტური შესაძლებლობა HBO- ს პათოგენეზურ და ყველაზე გამართლებულ გზას ხდის რეგიონალური ქსოვილების ჰიპოქსიასთან ბრძოლაში. ეფექტი დამოკიდებულია ცენტრალური ჰემოდინამიკის მდგომარეობაზე. HBO- ს კურსის შემდეგ ქსოვილებში ჟანგბადის მიწოდების გაუმჯობესების მაჩვენებელია სისხლის ცენტრალური და რეგიონალური სისხლის მიმოქცევის პარამეტრების ზრდა (V.I. Pakhomov, 1985). დაბალი გულის გამომუშავებით, მიუხედავად რეგიონალური სისხლის ნაკადის ცვლილებისა, ჟანგბადის მიწოდება არ არის ძალიან ეფექტური. ვერ ვპოულობ ფართო მასაჟს კრავჩენკოსა და შპილტის აპარატების გამოყენებით.
სისხლის ულტრაიისფერი დასხივების მეთოდი (ულტრაიისფერი დასხივება) ფართოდ არის გავრცელებული, ჩეხმა ქირურგმა გალიკეკმა წამოიწყო 1934 წელს, მან იგი გამოიყენა პერიტონიტისთვის. ულტრაიისფერი სხივების ბიოლოგიური მექანიზმი მდგომარეობს იმ ადამიანის ევოლუციაში, რომელიც ყოველთვის მზის რადიაციის პირობებში ცხოვრობდა. UFO– ს დადებითი მოქმედება არტერიების გამწმენდ დაავადებებში პირველად შეიქმნა 1936 წელს კულენკampფმა. უცხოპლანეტელები ტრადიციული Knott მეთოდის მიხედვით ხორციელდება შემდეგნაირად: 3 მლ სისხლი 1 კგ პაციენტის სხეულის წონაში იღებენ ვენაში. სისხლი აპარატში გადადის ულტრაიისფერი მერკურის-კვარცის ნათურის წყაროსთან, რომლის სიგრძეა 200-400 ნმ. გაატარეთ 5-7 სესია, ინტერვალით 2-6 დღის განმავლობაში. UFO სისხლს აქვს ბაქტერიციდული, იმუნოკორექტირებელი და მასტიმულირებელი სისხლის მიმოქცევის სისტემის მოქმედება.
Wisner- ის მეთოდი ასეთია: 45 მილილიტრი სისხლი იღება ვენისგან, შერეულია 5 კგ ციტრატის წყალხსნარში კვარცის კუბოში და 5 წუთის განმავლობაში დასხივებულია HN 4-6 UV ნათურის საშუალებით, რომელსაც აქვს ტალღის სიგრძე 254 ნმ და სისხლი ხელახლა აჯანსაღებს პაციენტის ძარღვში.
არსებობს ეგრეთ წოდებული ჰემატოგენური ოსიციდური თერაპიის მეთოდი - GOT (Verlif). ქსენონის ნათურის მქონე 300 ნმ სიგრძის ტალღის მქონე სისხლის დასხივების პარალელურად, იგი გამდიდრებულია ჟანგბადით. ამისათვის ჟანგბადია გაჟღენთილი: 300 სმ 3 1 წუთში სისხლის ფლაკონში. კურსზე გათვალისწინებულია 8-12 პროცედურა.
გავლიკემ (1934) ულტრაიისფერი გამოსხივების მოქმედება ახსნა მეტაბოლიტების წარმოქმნით, რომლებიც სხეულში დაბრუნებისთანავე მოქმედებენ წამლების მსგავსად. აციდოზი მცირდება, უმჯობესდება მიკროცირკულაცია, ხდება წყლის ელექტროლიტური ჰომეოსტაზის ნორმალიზება.
საკმაოდ გავრცელებულმა გამოყენებამ პაციენტთა მკურნალობის დროს მიიღო დეტოქსიკაციის მეთოდი. 1970 წელს ამ მეთოდის დანერგვის პიონერი იყო სამედიცინო მეცნიერებათა აკადემიის აკადემიკოსი იუ.მ. ლოპუხინი. ჰემოდიალიზისგან განსხვავებით, სადაც მხოლოდ წყალხსნადი ნივთიერებები ამოღებულია, ჰემოსორბციას შეუძლია ამოიღოს თითქმის ნებისმიერი ტოქსინი, რადგან სისხლში უშუალო კონტაქტი არსებობს მჟავასთან.
იუ.მ. ლოპუხინმა 1977 წელს შესთავაზა ჰემოსორბციის შემოღება ათეროსკლეროზის კომპლექსურ თერაპიაში, დეჰოლესტერინიზაციის მიზნით. ლიპიდური ჰომეოსტაზის დარღვევა ხდება ქსენობიოტიკების ტოქსიკური გავლენის ქვეშ - ორგანიზმზე უცხო ნივთიერებები, რომლებიც აზიანებენ ღვიძლის ჟანგვითი სისტემას. ქსენობიოტიკების დაგროვება ხდება სიბერეში, სიმსუქნით, მძიმე მწეველებში. მიუხედავად იმისა, ჰიპერქოლესტერინემია და ჰიპერბეტა-ლიპოპროტეინემია არის ათეროსკლეროზის გამომწვევი მიზეზები N.N.- ს თეორიის შესაბამისად. ანიჩკოვა ან ლიპიდური პეროქსიდაციის ზემოქმედების შედეგად ხდება ათეროსკლეროზიით დისლიპიოპროტეინემია. ჰემოსორბცია მასში კორელაციას ახდენს, ამცირებს დაბალი (LDL) და ძალიან დაბალი სიმკვრივის ათეროგენული ლიპოპროტეინების შემცველობას.
სამჯერ ჰემოსორბცია ხსნის ქოლესტერინას სისხლძარღვების კედელში 30% -ით (Yu.M. Lopukhin, Yu.V. Belousov, S.S. Markin), ხოლო გარკვეული პერიოდის განმავლობაში ხდება ათეროსკლეროზული პროცესის რეგრესიის მიღწევა, მემბრანული მიკროვირუსობა მცირდება, იონების გაცვლა ნორმალიზდება, იზრდება ფილტრაციის მაჩვენებელი სისხლის წითელი უჯრედების უნარი, აუმჯობესებს მიკროცირკულაციას.
კრიტიკული იშემიის პერიოდში ორგანიზმში დიდი რაოდენობით გროვდება ენდოგენური იშემიური ტოქსინები, ჰისტამინის მსგავსი ნივთიერებები, პერვერსიული ქსოვილის მეტაბოლიზმის პროდუქტები და უჯრედული ნეკრობიოზი. ჰემოსორბცია საშუალებას გაძლევთ ამოიღოთ ალბუმინოტოქსინი, ლიპაზოტოქსინი სხეულიდან და ასრულებს იმუნოკორექციული თერაპიის როლს. მხოლოდ ჰემოსორბცია SKN-4M სორბენტთან ერთად ამცირებს იმუნოგლობულინების G- ს შემცველობას 30% -ით, A კლასი 20% -ით და M კლასის 10% -ით, მიმოქცევითი იმუნოკომპლექსების (CEC) შემცირებით ხდება 40%.
S.G.- ს თანახმად ოსიპოვა და ვ.ნ. ტიტოვამ (1982), გამოავლინა, რომ ქვედა კიდურების გემების ათეროსკლეროზული დაზიანებით, იმუნიტეტი არის დაქვეითებული. ამავდროულად, თრგუნავს იმუნოკომპეტენტურ უჯრედებს - T- სუპრესორებს, B- უჯრედების აქტივიზაციით და იმუნოგლობულინების ჭარბი პროდუქტით, რაც იწვევს სისხლძარღვთა ენდოთელიუმის დამატებით დაზიანებას.
გართულებები (E.A. Luzhnikov, 1984 წ. მიხედვით) შეინიშნება პაციენტების 30-40% -ში.ეს მოიცავს: ტრავმებს სისხლის უჯრედებს, სორბციას ჟანგბადის ტოქსინებთან ერთად და სხეულის აუცილებელ ცილებს და კვალი ელემენტებს. ოპერაციის დროს შესაძლებელია ჰიპოტენზია, შემცივნება, სისტემის თრომბოზი, ქვანახშირის ნაწილაკებით ემბოლია (ზომით 3-33 მიკრონი გვხვდება ფილტვებში, ელენთაში, თირკმელებში, თავის ტვინში). საუკეთესო სორბენტები არიან მარცვლოვანი და მიკროფილმის დაფარული ნახშირი. სისხლის წითელი უჯრედების აბსოლუტური რაოდენობა მცირდება, მაგრამ მათი თვისობრივი შემადგენლობა უფრო სრულყოფილი ხდება. ვითარდება ჰიპოქსემია, შესაბამისად, დამატებით ტარდება ჟანგბადობა ჰემოპერფუზიის დროს. ასევე პრაქტიკულია ქიმიური ჟანგბადობა. ცნობილია, რომ წყალბადის ზეჟანგით 3% -იანი ხსნარი შეიცავს 100 სმ 3 ჟანგბადს, ეს საკმარისია 1,5 ლიტრზე მეტი ვენური სისხლის გაჯერებისთვის. E.F. აბუჰბამ (1983) შემოიღო H- ს 0.24% -იანი ხსნარი2ოჰ2 (250-500 მლ) iliac არტერიის ფილიალში და მიიღო კარგი ჟანგბადის ეფექტი.
არსებობს ნამუშევრები, რომლებიც აჯამებს ენტეროორბციის გამოცდილებას ქვედა კიდურების ობსტრუქციული დაავადებების მკურნალობაში. Enterosorption გამოიყენება:
- არასპეციფიკური ნახშირბადები (IGI, SKT, AUV),
- სპეციფიკური იონური გაცვლითი ფისები,
- სპეციფიკური თანმდევი სორბენტები, რომლებიც დაფუძნებულია გლიკოზიდების საფუძველზე, იკავებენ ეგზოგენურ და ენდოგენურ ქოლესტერინს.
- ენტეროსორბციის ორიდან სამი დღე ტოლია ეფექტურობით ჰემოსორბციის ერთ სესიაზე. Enterosorption მიიღწევა:
- ტოქსიკური ნივთიერებების საპირისპირო გადასვლა სისხლიდან ნაწლავში, მათი შემდგომი სავალდებულოობით მჟავასთან,
- კუჭ-ნაწლავის ტრაქტის საჭმლის მომნელებელი წვენების წმენდა, რომლებიც ტოქსინების დიდ რაოდენობას ატარებენ,
- ნაწლავის შინაარსის ლიპიდური და ამინომჟავების სპექტრის ცვლილება,
- თავად ნაწლავში წარმოქმნილი ტოქსიკური ნივთიერებების მოცილება, რაც ამცირებს დატვირთვას ღვიძლში.
ქირურგიული მკურნალობა
ქირურგიული მეთოდები შეიძლება დაიყოს ორ ჯგუფად: 1) ოპერაცია ნერვულ სისტემაზე, 2) ოპერაცია გემებზე.
სიმპათიკური ნერვული სისტემის ვაზოკონსტრიქტორული მოქმედება პერიფერიულ სისხლის ნაკადზე აღმოაჩინა კლოდ ბერნარდმა (კლოდ ბერნარდ, 1851). შემდეგ M. Zhabuley (M. Jaboulay, 1898) აცნობეს ფეხის ტროფიკული წყლულების წარმატებული მკურნალობის შესახებ გემის სიმპათიკური ინერვაციის დარღვევით. 1924 წელს ჯ. დიეზმა შეიმუშავა წელის სიმპეტექტომიის ტექნიკა, განგლიების განაწილებით მეორე წელისგან, მესამე საკრალური კვანძისკენ. უმეტეს პაციენტებში მიღებულ იქნა დადებითი ეფექტი: ვაზოდილაცია და დაავადების კლინიკური მიმდინარეობის გაუმჯობესება. რუსეთში პირველი ლუმბალური სიმპათეექტომია ჩატარდა 1926 წელს P.A. ჰერცენი. ამ ოპერაციას აქვს მკაცრი მითითებები, რადგან სისხლძარღვების პარეზმა შეიძლება გამოიწვიოს ტროფიკული აშლილობა და გაუარესდეს პაციენტის მდგომარეობა.
ა) ჯამური - სასაზღვრო მაგისტრალის გადატვირთვა სიმპათიკური კვანძების ჯაჭვი მნიშვნელოვან სიგრძეზე,
ბ) წრფივი - სასაზღვრო ხაზის გადაკვეთა ორ სიმპათიურ განგლიას შორის;
გ) განგლიოექტომია - სიმპათიკური განგლიის მოცილება.
სიმპათეექტომიის საშუალებით შესვენების მიღწევა შესაძლებელია როგორც დაზიანება, რომელიც წარმოშობილია ცენტრიდანული იმპულსებისგან, რაც იწვევს ზურგის ტვინსა და ტვინში მუდმივ აგზნებას, ხოლო ცენტრიდანული იმპულსები, რომლებიც იწვევენ ტროფიკულ, ჰუმორულ და ვაზომოტორულ დარღვევებს დაზიანების ზონაში. სისხლძარღვთა სპაზმების განთავისუფლება, სიმპათექტომია მნიშვნელოვნად ზრდის კოლატერალების გამტარუნარიანობას. სიმპათეექტომიის შემდეგ, თვალსაჩინო კაპილარების რაოდენობა მკვეთრად იზრდება. ტკივილის სიმპტომებით, რომელთა პათოგენეზში მნიშვნელოვანია დაზიანების ფოკუსიდან არაადეკვატური ცელული იმპულსი, ხოლო იშემია არ არის, სიმპათეექტომიის თერაპიული მოქმედება ნაკლებად მუდმივია. ქვედა კიდურების გემების დაზიანებით, ძირითადად ამოღებულია მეორე და მესამე წელის განგრენა. ოპერაციის დაწყებამდე, რეკომენდებულია ნოვატინის ბლოკადით იმ სიმპათიური განგლიების ბლოკადა, რომლებიც დაგეგმილია მოცილებაზე.
B.V. ონგევი (1956), ონტოგენეზის მონაცემების საფუძველზე, თვლიდა, რომ ქვედა კიდურების სიმპათიური ინერვაცია ხორციელდება მარცხენა სასაზღვრო საყრდენის მიერ, ამიტომ მარცხენა მესამე გულმკერდის სიმპათიური კვანძის ამოღება საკმარისია. ბევრი ქირურგი არ იცავს ამ წესს და ოპერაციას ასრულებს დაზარალებული გემების მხარეს. მოსაზრება, რომ სიმპათიკურია უნდა იქნას გამოყენებული, როგორც მინიმუმ მცდარი. ეს არის საწყის სტადიაში სისხლის მიწოდების შედარებით უკმარისობით, რომ სიმპათეექტომია იძლევა კარგ დაუყოვნებლივ და გრძელვადიან შედეგებს.
წელის სიმპეტექტომია აღინიშნება არტერიული დაზიანების დისტალური ფორმის მქონე პაციენტებისთვის, როდესაც გემებზე რეკონსტრუქციული ოპერაცია დაუშვებელია ან შეუწყნარებელია თანმდევი დაავადებების ბუნებით. წყლულოვანი ნეკროზული ცვლილებების თანდასწრებით, სიმპათეექტომია მიზანშეწონილი იქნება კომბინირებული წამლების ინტენსიური არტერიული ინფუზიების გახანგრძლივებასთან და ეკონომიური ამპუტაციით. სინპექტომია არის რეკონსტრუქციული ქირურგიის ღირებული დამატება. პერიფერიული წინააღმდეგობის დაქვეითება და არტერიოსპაზმის მოცილების გამო სისხლის ნაკადის ზრდა წარმოადგენს აღდგენილ არტერიაში რეტროკომოზის პროფილაქტიკას. რეტრომბიოზის დროს, წელის სიმპათეექტომია მწვავე იშემიას ნაკლებად გამოხატავს და ზრდის სისხლის მიმოქცევის კომპენსაციის შენარჩუნების ალბათობას.
არადამაკმაყოფილებელი შედეგები სიმპათიკური საშუალებით შეიძლება აიხსნას სიმპათიკური ნერვული სისტემის სტრუქტურული მახასიათებლებით, დაავადების მიმდინარეობის ბუნებით, ძირითადი გემების დაზიანების პრევალენტობით და მიკროცირკულაციის დონეზე შეუქცევადი ცვლილებებით.
სიმპათიკომიასთან ერთად შეიძლება შემდეგი გართულებები მოხდეს:
- სისხლდენა არტერიებისა და ვენებისგან (0.5%),
- ემბოლია ქვედა კიდურების არტერიებში ათეროსკლეროზული დაფებით აორტისგან (0.5%),
- ნევრალგია, რომელიც კლინიკურად ვლინდება ტკივილებით ანტეროლეროზული ბარძაყის ზედაპირის გასწვრივ (10%), რომელიც ქრება 1-6 თვის შემდეგ,
- ეაკულაციის დარღვევები ორმხრივი სიმპათეექტომიის შემდეგ (0.05%),
- სიკვდილიანობა (1% -ზე ნაკლები, შესაბამისად A.N. Filatov - 6% -მდე). ოპერაცია გამარტივდა ენდოსკოპიური მეთოდის დანერგვის გამო.
რ.ლერიშმა შემოგვთავაზა როგორც ქალის, როგორც საერთო, არტერიული არტერიის დესიმპათიზაცია, აციმენტაციის მოხსნა და ამით გავლენა მოახდინოს დისტალური კიდურების არტერიების ტონუსზე. პალმამ (პალმამ) წარმოქმნა ქალური არტერიის განთავისუფლება ჰანტრის არხში მიმდებარე ადჰეზიებისა და ქსოვილებისგან.
შემდეგი ოპერაციები ხორციელდება პერიფერიულ ნერვებზე:
- შინის დენივაცია (სიზიფბეინი, ოლზევსკი, 1966). ოპერაციის არსი შედგება საჯდომისა და ხბოს კუნთებისკენ მიმავალი საჯდომის ნერვის საავტომობილო ფილიალების გადაკვეთაში, რაც ხელს უწყობს სიარულის დროს კუნთების ნაწილის ფუნქციის გამორთვას, რითაც ამცირებს მათ ჟანგბადის მოთხოვნილებას,
- ოპერაციები პერიფერიულ ზურგის ნერვებზე (A.G. მოლოტკოვი, 1928 და 1937 და ა.შ.).
თირკმელზედა ჯირკვლის ოპერაცია შემოთავაზებულია და ჩაატარა V.A. ოპელი (1921). დისკუსიები თირკმელზედა ჯირკვლის ოპერაციის გამოყენების მიზანშეწონილობის შესახებ, ავადმყოფთა დაავადებების მქონე პაციენტებში 70 წელზე მეტი ხნის განმავლობაში მიმდინარეობს.
ამ კატეგორიის პაციენტთა მკურნალობისას დიდი ყურადღება ექცევა სხვადასხვა კომბინაციებში წამლების ინტრა-არტერიული ინფუზიების გახანგრძლივებას. დანერგულია ნარევები: მარილიანი, რეოპოლიგლუკინი, ჰეპარინი, ტრენტალი, ნიკოტინის მჟავა, ATP, ნოვოკაინის ხსნარი, ტკივილგამაყუჩებლები, ანტიბიოტიკები. ამჟამად, ინტრავენური და ინტრაარტერიული ინფუზიებისთვის გამოიყენება ინფუზომატები. ნარკოტიკების მრავალდღიანი მიღების მიზნით, ტარდება ქვედა ეპიგასტრიკული არტერიის ქვედა ნაწილების ან ფემორალური არტერიის ერთ – ერთი ფილიალის კანირება.
შემოთავაზებულია ქვედა კიდურის იშემიის მკურნალობის სხვა მეთოდები:
- კუნთების პირდაპირი რევასკულარიზაცია (ს. შიონგა და სხვ., 1973),
- კაპილარული სისტემის არტერიალიზაცია არტერიო-ძვლოვანი ფისტულების გამოყენებით (R.H. Vetto, 1965),
- დიდი omentum- ის მიკროვასკულური გადანერგვა (Sh.D. Manrua, 1985),
ეს მეთოდები, რომლებიც შექმნილია გირაოს ცირკულაციის გასაუმჯობესებლად, ვერ ახერხებენ იშემიური მოვლენების სწრაფი რეგრესიის მიღწევას და არ შეიძლება გამოყენებულ იქნას ქრონიკული არტერიული უკმარისობის IV ეტაპზე.
მიღებულ იქნა მცდელობები იშემიური კიდურის არტერიალიზაციისკენ ვენური სისტემის მეშვეობით, ბარძაყზე არტერიოვენური ფისტულის გამოყენებით (სან მარტინი, 1902, მ. ჯაბულაი, 1903). შემდგომში ბევრმა დაიწყო სხვა გზების ძებნა. 1977 წელს A.G. შელი (A.G. Shell) იყენებდა ფეხის უკანა ვენური თაღის დაშლას. ავტორმა მიაღწია 50% დადებით შედეგს კრიტიკულ იშემიაში. მსგავსი ოპერაციები შემოიღო B.L. ღამბარინი (1987), A.V. პოკროვსკი და A.G. ჰოროვეცი (1988).
აღდგენის ოპერაციების ჩვენებები განისაზღვრება კიდურის იშემიის სიმძიმის, ოპერაციულობის ადგილობრივი პირობების და ოპერაციის რისკის ხარისხისაგან. ადგილობრივი პირობები ფასდება აორტოარტერიოგრაფიული მონაცემების საფუძველზე. ოპერაციის ოპტიმალური პირობაა დისტალური საწოლის პატენტის შენარჩუნება. კლინიკური გამოცდილება გვარწმუნებს, რომ ამ დაავადების არ შეიძლება იყოს უნივერსალური ოპერაცია, მაგრამ უნდა იხელმძღვანელოს ოპერაციის მეთოდის ინდივიდუალური არჩევანის ტაქტიკით. ინდივიდუალური რეკონსტრუქციის მეთოდების გამოყენების მითითებები განისაზღვრება ოკლუზიის ბუნებისა და მასშტაბის, პაციენტის ასაკისა და მდგომარეობის, ქირურგიისა და ანესთეზიის რისკ-ფაქტორების არსებობის მიხედვით. ფაქტორების შემზღუდავი ფაქტორები ქირურგიული მკურნალობისთვის და ოპერაციის გაზრდილი რისკია: გულის ქრონიკული იშემიური დაავადება, ცერებროვასკულური უკმარისობა, ჰიპერტენზია, ფილტვების და თირკმლების უკმარისობა, კუჭისა და თორმეტგოჯა ნაწლავის წყლული, დეკომპენსირებული შაქრიანი დიაბეტი, ონკოლოგიური პროცესები და ხანდაზმული ასაკი. მაღალი კიდურების ამპუტაციის რეალური საფრთხით, მისაღებია რეკონსტრუქციული ქირურგიის მცდელობის გარკვეული რისკი, რადგანაც ჰიპური ამპუტაციის დროსაც კი, 60 წელზე უფროსი ასაკის პაციენტებში სიკვდილიანობა 21-28% ან მეტია.
რეკონსტრუქციული ოპერაციებისთვის გამოიყენება სხვადასხვა სინთეზური პროთეზები, რომლებიც ზემოთ აღინიშნა და ავტოგენები გამოიყენება. გადანერგვის სხვა ტიპები ამჟამად იშვიათად გამოიყენება.
ენდართერექტომიის სხვადასხვა ტიპები (ღია, ნახევრად ღია, ექსვერსიული, გაზის კარბოდიზაციით, ულტრაბგერითი) გამოიყენება როგორც დამოუკიდებელი ჩარევები შეზღუდული სტენოზის და ოკლუზიისთვის, ასევე აუცილებელი დამატებაა შუნტირების ან პროთეზირების დროს. ბევრი ქირურგი მიზანშეწონილად მიიჩნევს რეკონსტრუქციული ქირურგიის გაერთიანებას წელის სიმპეტექტომიასთან.
ლერიშის სინდრომის დროს აორტაზე დაშვება არის მედიანური ლაპარატომია ან მონაკვეთი რობის გასწვრივ (C.G. Rob). რობ სექცია იწყება XII ნეკნიდან და ვრცელდება შუაში, 3-4 სმ სიგრძის ქვემოდან, ხოლო რექტუსის მუცლის ღრუს კუნთი ნაწილობრივ ან მთლიანად კვეთს, ანტეროლანდრული კედლის კუნთი იშლება ან გამოყოფილია პერიტონეუმის გასწვრივ, ხოლო პერიტონეუმი აფეთქებს და ნაწლავებთან ერთად იშლება. საპირისპირო მხარის iliac არტერიების ფართო არჩევანისთვის, ჭრილობა შეიძლება გაგრძელდეს სხვა ნაწლავის მუცლის კუნთის კვეთაზე. ეს დაშვება ნაკლებად ტრავმულია, თითქმის არ იწვევს ნაწლავის პარეზს, უზრუნველყოფს ოპერაციის შემდეგ პაციენტის ადრეული გააქტიურების შესაძლებლობას. ბარძაყის არტერიების დაშვება ხდება გვერდითი ვერტიკალური ჭრილობის მეშვეობით ინგოინური ლიგატების ქვეშ. ზედა მოჭრილი კუთხე ინუგვალური ნაკეცის ზემოთა 1-2 სმ. მიზანშეწონილია ლიმფური კვანძების გადაადგილება მედიკამენტურად (მედიალურად) მათ გადაკვეთის გარეშე.
მუცლის აორტის მაღალი ოკლუზიებით, თირკმლის ან ვისცერული ფილიალების დაზიანებასთან ერთად, გამოიყენება თორაკოფრენოლუმბოტომია.
როდესაც მხოლოდ გარე iliac არტერია შეფერხებულია, გამოიყენება შემოვლითი ქირურგია ან ენდართერექტომია. აორტის ბარძაყის სეგმენტის უმეტესი შემოვლითი ოპერაციები მთავრდება ღრმა ბარძაყის არტერიის სისხლში. პაციენტთა 4-10% -ში, გირაოს სისხლი ღრმა არტერიის არტერიაში გადაადგილებას არ ანაზღაურებს კიდურის იშემია, ასეთ შემთხვევებში მითითებულია ბარძაყის-პოპლიტალური სეგმენტის რეკონსტრუქცია. ბარძაყის-პოპლიტალური სეგმენტში სისხლის ნაკადის აღდგენის მიზნით, უფრო ხშირად გამოიყენება autovein. რეკონსტრუქციული ოპერაციები ბარძაყის-პოპლიტალური სეგმენტზე, პერიფერიულ არტერიებზე ყველა სახის ოპერაციის 60-70% -ს შეადგენს (ნიელუბოვიჩი, 1974). პოპლიტალური არტერიის დისტალურ ნაწილზე წვდომის და მისი განშტოების არეალის (გასხვის) არეალისთვის, ჩვეულებრივ, გამოიყენება სამედიცინო ჭრილობა (ტიბიური წვდომა მ. კონგონის მიხედვით, 1958). შუა სექციის ან მთელი პოპლიტალური არტერიის გასაახალგაზრდავებლად, შემოთავაზებულია მედიკამენტური ჭრილობა tendons intersection of tendons pes ansevinus (ბატი მუწუკები) და მედიალური თავი m.gastrocnemius (A.M. Imperato, 1974).
შეიძინა ფართო გამოყენების პროფუნოპლასტიკა. ფეხის სისხლძარღვების დიფუზური დაზიანების მქონე მრავალ პაციენტში, ღრმა ბარძაყის არტერიის რეკონსტრუქცია ერთადერთი ჩარევაა, რომელსაც შეუძლია კიდურის ამპუტაციიდან გადარჩენა. ოპერაცია შეიძლება ჩატარდეს ადგილობრივი ანესთეზიის ქვეშ ან ეპიდურული ანესთეზიის ქვეშ. პროფუნდოპლასტიკა ამცირებს იშემიის სიმძიმეს, მაგრამ არ გამორიცხავს მთლიანად წყვეტს კლაუდიკას. სისხლის მიმოქცევის გაუმჯობესება საკმარისია ტროფიკული წყლულების და ჭრილობების გასაუმჯობესებლად, ეკონომიკური ამპუტაციის შემდეგ. ღრმა ბარძაყის არტერიის რეკონსტრუქცია მძიმე იშემიის დროს, კიდურების სისხლის მიმოქცევის პირდაპირ გაუმჯობესებას ახდენს პაციენტების 65-85% -ში (ჯ. ვოლმარმა და სხვ., 1966, ა. ა. შალიმოვი, N.F. Dryuk, 1979).
ხანდაზმული ასაკის მძიმე თანმდევი დაავადებებით დაავადებულ პაციენტებში, აორტასა და ილიაკურ არტერიაზე უშუალო ოპერაციებს უკავშირდება მაღალი რისკი და მაღალი სიკვდილიანობა. ავადმყოფთა ამ ჯგუფში შეიძლება გამოყენებულ იქნას კონტრულატორული ბარძაყის-ქალუალური სუპრაპუბური და აქსილარულ-ფემორალური შემოვლითი ნამყენი. შუნტი თრომბოზის ყველაზე დიდი რისკი პირველ ექვს თვეში გვხვდება და აღწევს 28% -ს.
5-7 წლის შემდეგ, ბარძაყის-პოპლიტალური ზონის აუტოგენური შუნტირების შეგრძნება გრძელდება 60-65% -ში, ხოლო ენდართერექტომიის შემდეგ, არტერიის პატენტირება პაციენტთა 23% -ში. არსებობს მტკიცებულება, რომ 5 წლის შემდეგ, აუტოგენური ფემორალურ-პოპლიტიკური შუნტირება გაიარა შემთხვევების 73% -ში, ხოლო სინთეზური პროთეზირება პაციენტების 35% -ში (D.C. Brewstev, 1982).
პოპლიტალური-ტერფის სეგმენტების არტერიების რეკონსტრუქციული ქირურგიის განვითარების ახალი ეტაპი იყო რეკონსტრუქციული ქირურგიის გამოყენება მიკროქირურგიული ტექნიკის გამოყენებით. თიბულურ არტერიებზე ოპერაციების სირთულე, რომლის დიამეტრია 1.5-3 მმ, ხშირი გართულებები და კიდურის გაუარესებაც კი, წინასაოპერაციო პერიოდთან შედარებით, ადრეული და გვიანი გართულებების მაღალი პროცენტი თრომბოზისა და სუპურაციის ფორმით, არის საფუძველი იმ ქირურგთა უმეტესობის თვალსაზრისით, რომ ასეთი ოპერაციები ნაჩვენებია მხოლოდ კიდურების ძლიერი იშემიის შემთხვევები, ამპუტაციის საფრთხე. ასეთ ოპერაციებს უწოდებენ "ოპერაციებს კიდურის ხსნარისთვის". ხანგრძლივობის მიუხედავად, ეს ოპერაციები არ არის ტრავმული. პოსტოპერაციული სიკვდილიანობა შედარებით დაბალია - 1-დან 4% -მდე, ხოლო კიდურის მაღალ ამპუტაციებში ის აღწევს 20-30%. ქირურგიული მკურნალობისთვის მითითებების დადგენის გადამწყვეტი მომენტი ხშირად არა რისკ-ფაქტორებია, არამედ ოპერაციულობის ადგილობრივი პირობები, ე.ი. არანაკლებ სამი ტიბრული არტერიის ერთ – ერთი პატენტურობის დაცვა და დამაკმაყოფილებელი პირობები სისხლის მიმოქცევის მიზნით, ილიკულური და ბარძაყის არტერიებით.
ბოლო წლების განმავლობაში, მთავარი არტერიების ათეროსკლეროზული სტენოზიით, გავრცელებულია ენდოვასკულარული დილატაციისა და სტენტირების მეთოდი. 1964 წელს, პირველად, აღწერილი იქნა ileo-ბარძაყის სეგმენტის ოკლუზიის “არა ქირურგიული” მკურნალობის მეთოდი, კათეტერის გამაძლიერებლების გამოყენებით (Ch. Dotter და M. Yudkins). ამ მეთოდს უწოდებენ "მთარგმნელობითი დილატაციას", "ტრანსმინალური ანგიოპლასტიკა", ენდოვასკულარული პლასტიკა და ა.შ. 1971 წელს, E. Zeitler (E. Zeitler) შესთავაზა სტენოზიური დაზიანებების აღმოფხვრა Fogarty კათეტერის გამოყენებით. 1974 წელს
A. Gruntzig და X. Hopt (ა. გრუნციგი და ნ.ჰოტტ) შემოგვთავაზა ორმაგი სანათურიანი ბალონური კათეტერი, რამაც შესაძლებელი გახადა ამ “ოპერაციის” გამარტივება და ანგიოპლასტიკის ჩატარება თითქმის ყველა სისხლძარღვში აუზში, გართულებების მინიმალური პროცენტით. დღეისათვის, ფართო გამოცდილება იქნა მიღებული არტერიების სტენოტიკური დაზიანების ანგიოპლასტიკასთან. ბუშტის ანგიოპლასტიკის შედეგად, არტერიის დიამეტრი იზრდება ათეროსტაზული მასალის გადანაწილების გამო, არტერიული კედლის სისქის შეცვლის გარეშე. განზავებული არტერიის სპაზმის თავიდან ასაცილებლად და მისი სანათურის ხანგრძლივად შენარჩუნების მიზნით, არტერიაში შეჰყავთ ნიტინოლის სტენტი. შესრულებული იქნა ე.წ. ენდოვასკულური პროთეზირება. ყველაზე ხელსაყრელი შედეგები აღინიშნება სეგმენტური სტენოზი, რომლის სიგრძეა არა უმეტეს 10 სმ, აორტო – ილიკულური და ფემორალურ – პოპლიტალური სეგმენტებში, არტერიის კედლების კალციფიკაციის გარეშე, მიუხედავად დაავადების სტადიისა. გრძელვადიანი შედეგების შესწავლამ აჩვენა, რომ ამ მეთოდით არ შეიძლება კონკურენცია სისხლძარღვთა რეკონსტრუქციულ ოპერაციებთან, მაგრამ ზოგიერთ შემთხვევაში ეს ხელსაყრელად ავსებს მათ.
ბოლო 10 წლის განმავლობაში, გამოჩნდა სამუშაო, ქვედა კიდურების ძვლებზე დაბალი ტრავმული ქირურგიული ჩარევების კლინიკურ პრაქტიკაში განვითარებისა და განხორციელების შესახებ (ოსტეოტრანსპაცია და ოსტეოპერფორაცია) (F.N. Zusmanovich, 1996, P.O. Kazanchan, 1997, A.V. ნიმუშები, 1998). რევასკულარიზირებული ოსტეოტრანსპორტის (ROT) ოპერაცია მიზნად ისახავს ძვლის ტვინის სისხლის ნაკადის გააქტიურებას, პარაოსალური, კუნთებისა და კანის კოლატერალების ფუნქციის გამოვლენას და გაუმჯობესებას და მითითებულია დისტალური არტერიული დაზიანების მქონე პაციენტებისთვის, როდესაც არ შეიძლება განხორციელდეს რეკონსტრუქციული ოპერაცია. ოპერაცია ხორციელდება ადგილობრივი ან ეპიდურული ანესთეზიის ქვეშ. ბიოლოგიურად აქტიურ წერტილებში ვრცელდება პერფორაციის ხვრელები 3-5 მმ დიამეტრით 8-12 ან მეტი ოდენობით, ბარძაყის, ქვედა ფეხისა და ტერფის გასწვრივ. საუკეთესო შედეგები მიიღეს II და III სტადიაზე დაავადებულ პაციენტებში.
ოპერაციის შემდგომი პერიოდი
ადრეული პოსტოპერაციული პერიოდის მთავარი ამოცანაა თრომბოზის, სისხლდენის და ჭრილობის ჭრილობის პროფილაქტიკა. ზოგადი და ცენტრალური ჰემოდინამიკის მაღალი დონის შენარჩუნება აუცილებელი პირობაა თრომბოზის პროფილაქტიკისთვის. ამ პერიოდის განმავლობაში არტერიული წნევის მოკლევადიანმა ვარდვამ შეიძლება გამოიწვიოს არტერიული თრომბოზი. წნევის ვარდნის თავიდან ასაცილებლად მნიშვნელოვანია:
- ოპერაციის დროს დაკარგული სითხის და სისხლის აღრიცხვა და შევსება,
- მეტაბოლური აციდოზის დროული და ადეკვატური კორექტირება, განსაკუთრებით სისხლძარღვში იშემიური კიდურის შეყვანის შემდეგ.
სითხის მთლიანი შევსება უნდა იყოს 10-15% -ით მეტი ვიდრე მისი დაკარგვა (გარდა სისხლისა). აუცილებელია თირკმელების ექსკრეტორული ფუნქციის მონიტორინგი და შენარჩუნება (დიურეზის კონტროლი, დაბალი მოლეკულური წონის დექსტრანების შეყვანა, ამინოფილინი), მჟავა-ფუძის ბალანსის (ASC) დარღვევების გამოსწორების, წყლის მარილის ბალანსისა და მეტაბოლური აციდოზის დარღვევების შესასრულებლად.
ანტიკოაგულანტების გამოყენების საკითხი ინდივიდუალურად წყდება, დამოკიდებულია რეკონსტრუქციული ქირურგიის მახასიათებლებზე. სისხლის მიმოქცევის რეგიონალური სისხლის მიმოქცევის, მიკროცირკულაციისა და თრომბოზული გართულებების პროფილაქტიკის მიზნით, ანტიპლოპტიკური აგენტები ინიშნება: რეოპოლიგლიუკინი, კომპლიმენტი, ტრენტალი, ფლუვიდი, თიკლიდი და ა.შ., ანტიბიოტიკების გამოყენებას და სიმპტომურ მკურნალობას საეჭვოა. ნაწლავის პარეზის თავიდან ასაცილებლად, აორტასა და ილიაკურ არტერიებზე ინტერვენციის შემდეგ, პირველ 2-3 დღეში, რეკომენდებულია პარენტერალური კვება.
დაუყოვნებელი პოსტოპერაციული პერიოდის გართულებებიდან აღინიშნება: სისხლდენა - 12%, თრომბოზი - 7-10%, პოსტოპერაციული ჭრილობების ინფექცია - 1-3% (Liekwey, 1977). აორტის კუნთების რეგიონის პროთეზის დათრგუნვით, სიკვდილიანობა აღწევს 33-37%, ამპუტაციები - 14-23% (A.A. Shalimov, N.F. Dryuk, 1979).
გართულებები, რომლებიც აღინიშნება რეკონსტრუქციული ოპერაციების დროს (H.G. VeeY, 1973) შეიძლება დაიყოს:
- მუცლის ღრუს ორგანოების დაზიანება, ღრუ და ილიალური ვენების, ურეთრის,
- პროტეზის გვირაბის ფორმირების დროს გემების დაზიანება,
- პროთეზური თრომბოზი აორტის დაჭიმვის დროს,
- ემბოლია
- სისხლდენა ცუდი ჰემოსტაზის გამო,
- ნევროლოგიური გართულებები (მენჯის ორგანოების დისფუნქცია ზურგის ტვინის იშემიის გამო).
2. ოპერაციის შემდგომი გართულებები:
- სისხლდენა
- თირკმლის უკმარისობა (გარდამავალი ოლიგურია 48 საათში),
- პროთეზის და სისხლძარღვების თრომბოზი,
- ნაწლავის პარეზი,
- ნაწლავის იშემია და ნეკროზი ტრავმისა და მეზენტრული თრომბოზის გამო,
- ლიმფორეა და მშობიარობის შემდგომი ჭრილობების დათრგუნვა.
3. გვიან პოსტოპერაციული გართულებები:
- გემების თრომბოზი და პროთეზი დაავადების პროგრესირების გამო (ათეროსკლეროზი),
- ანასტომოზის ცრუ ანევრიზმი (საძილე ინფექცია ან პროთეტიკური ბოჭკოების გადახრა),
- აორტის ნაწლავის ფისტულები
- პროთეზის ინფექცია
- იმპოტენცია.
ჩირქოვანი გართულებების პრევენცია მნიშვნელოვანია. რეკონსტრუქციული ოპერაციების შემდეგ ჩირქოვანი გართულებები გვხვდება 3-20% -ში, სიკვდილიანობის მაჩვენებელი 25-75%. ოპერაციის შემდგომი ზომიერების ზრდა დაკავშირებულია:
- ახალი რთული და დროითი ოპერაციების დანერგვა,
- პაციენტების ასაკი
- მძიმე თანმდევი დაავადებები (მაგ., შაქრიანი დიაბეტი),
- ანემია, ჰიპოპროტეინემია, ვიტამინის დეფიციტი,
- ჰიპერკოაგულაცია
- წინა ჰორმონალური თერაპია
- ჭრილობების არადამაკმაყოფილებელი (არაადეკვატური) დრენაჟი,
- წნევის bandage იშვიათი გარსით, ანტიბიოტიკებით გადაჭარბებული მომხიბვლელობით და მიკროორგანიზმების რეზისტენტული ფორმების წარმოქმნით,
- სტაფილოკოკური გადაზიდვების ზრდა პერსონალში და პაციენტებში,
- ქირურგების ყურადღების შესუსტება ასპსისა და ანტისეპტიკების კლასიკურ წესებზე. გ.ვ. ლორდი (G.W. Lord, 1977) პროთეზების დათრგუნვას ანაწილებს ინფექციის სიღრმის მიხედვით:
- I ხარისხი - კანის დაზიანება,
- II ხარისხი - კანის და კანქვეშა ქსოვილის დაზიანება,
- III ხარისხი - პროთეზის იმპლანტაციის არეალის დაზიანება.
1. პროფილაქტიკური ზომები: ჭრილობებისა და ტროფიკული წყლულების აღმოფხვრა, ანემიის მკურნალობა, ინფექციის ფოკუსების სანიტარული მოქმედება, კუჭ-ნაწლავის ტრაქტის სანიტარული ოპერაცია 2-3 დღით ადრე.
2. ინტრაოპერაციული: კანის სრულყოფილი მკურნალობა, მეთოდური ჰემოსტაზი, ხელთათმანების შეცვლა ოპერაციის წამყვან ეტაპზე, ჭრილობის დრენაჟირება.
3. პოსტოპერაციულ პერიოდში: სისხლის დაკარგვის ანაზღაურება, ფართო სპექტრის ანტიბიოტიკები 7-10 დღის განმავლობაში, ადეკვატური ინფუზიური თერაპია.
პროთეზირების დათრგუნვით და ზემოქმედებით აუცილებელია აქტიურად გაწურვა, ჭრილობის შეკეთება და მისი დახურვა და პროთეზი კუნთოვანი კანის ქსოვილით. თუ მკურნალობა წარუმატებელია, უნდა ჩატარდეს შემოვლითი შემოვლითი პროთეზის მოხსნით. თამამი და გააზრებული ქირურგიული ჩარევა ბევრად უკეთესია, ვიდრე დროებითი, განურჩეველი და უმწეო ნახევარი ზომები. ანტიბიოტიკების ადრეული გამოყენების საკითხზე, ყურადღება უნდა გამახვილდეს ოპერაციის ინვაზიურობაზე, ტროფიკული წყლულების არსებობაზე და ალოტრანსპლანტაციაზე. პაციენტების გააქტიურება დამოკიდებულია მათი ზოგადი მდგომარეობისა და ქირურგიული ჩარევის მოცულობაზე. ჩვეულებრივ, მე – 3-5 დღეს სიარული ნებადართულია, თუმცა ამ საკითხს ინდივიდუალურად წყვეტს თითოეულ შემთხვევაში.
ყოველგვარი რეკონსტრუქციული ოპერაციის შემდეგ, პაციენტებმა მუდმივად უნდა მიიღონ ანტიპლატეტული და ანტიჰეტეროგენული საშუალებების პროფილაქტიკური დოზები, გაიარონ სისტემატური ყოვლისმომცველი კონსერვატიული მკურნალობა და მუდმივი მეთვალყურეობის ქვეშ აღმოჩნდნენ ანგიონერგული ქირურგია.
ამრიგად, დღესდღეობით, დიდი გამოცდილება დაგროვდა არტერიების ობსტრუქციული დაავადებების დიაგნოზირებასა და მკურნალობაში, რაც შესაძლებელს ხდის თითოეულ შემთხვევაში სწორი დიაგნოზის გაკეთებას და მკურნალობის ოპტიმალურ მეთოდს შეარჩიოს.
არჩეული ლექციები ანგიოლოგიის შესახებ. E.P. კოჰანი, ი.კ. ზავარინა
კიდურების ათეროსკლეროზული ობსტერანები: სიმპტომები და მკურნალობა
ქვედა კიდურების ათეროსკლეროზის დაქვეითებას თან ახლავს ქრონიკული დარღვევები, რომლებიც ხშირად აქვთ 40 წელზე უფროსი ასაკის ადამიანებზე. ფეხების გემების მსუბუქი მოცილებით, ჰიპოქსიის ნიშნები ჩნდება - კიდურების numbness, მგრძნობელობის დაქვეითება, კუნთების ტკივილი.
უწყვეტი პრევენცია ხელს უშლის ნეკროზული წყლულოვანი დაავადებების განვითარებას, მაგრამ ბევრ პაციენტს აქვს რისკის ფაქტორები:
- სიმსუქნე
- ცხიმის კონცენტრაციის გაზრდა,
- ქვედა კიდურებში სისხლის მიწოდების დარღვევა ვარიკოზული ვენების გამო.
ქვედა კიდურის არტერიების ათეროსკლეროზი ობლიტერანები
იშემიური ცვლილებები ბარძაყის არტერიაში ხდება არა მხოლოდ ათეროსკლეროზული დაფებით. მენჯის ღრუს ორგანოების პათოლოგიას, რეპროდუქციულ სისტემას, ვარიკოზულ ვენებს თან ახლავს ცუდად კვება, გემის კედლის ოქსიგენაცია. სისხლძარღვთა ათეროსკლეროზის თავიდან ასაცილებლად საჭიროა რეპროდუქციული დარღვევების დროული მკურნალობა.
ბარძაყის არტერიაში დაფების მაღალი სიხშირე განპირობებულია ამ გემის მახლობლად აორტაში ბიფურკაციის არსებობის გამო - განცალკევების ადგილი 2 საყრდენად. ამ მხარეში, სისხლი მოძრაობს, როდესაც მოძრაობს, რაც ზრდის კედლის დაზიანების ალბათობას. პირველი, ცხიმის დაგროვება ხდება აორტაში, შემდეგ კი ქვემოთ ჩავარდება.

წყვეტილი კლაუდიკა, ქალის ბარძაყის არტერიის ათეროსკლეროზში
კიდურების იშემიის ყველაზე გავრცელებული ნიშანი არის წყვეტილი კლოკვაცია. პათოლოგია იწვევს ტკივილს, კიდურების მუწუკას. კუნთების ბოჭკოების შეკუმშვა იწვევს ტკივილის თანდათანობით გაუჩინარებას.
პათოლოგიით, ადამიანს აქვს პათოლოგიური სიმპტომები. მდგომარეობას ახასიათებს დისკომფორტი, ტკივილი.
წყვეტილი კლოდიკაციით, პათოლოგიური სიმპტომები ჩნდება ერთ კიდურზე. თანდათანობით, ნოზოლოგია იძენს სიმეტრიას, რომელსაც თან ახლავს ორმხრივი წყვეტილი კლაუდიკის გამოვლინებები. როდესაც ფეხით, კუნთების ტკივილი ჩნდება ხბოს კუნთში, ჯერ ერთ მხარეს, შემდეგ კი ორზე.
მდგომარეობის სიმძიმე განისაზღვრება მანძილით, რომელსაც ადამიანი დადის ტკივილის დაწყებამდე. მძიმე შემთხვევებში, ტკივილი ჩნდება არა უგვიანეს ტერიტორიის გადაადგილებისას არა უმეტეს 10 მეტრზე.
ტკივილის ლოკალიზაციიდან გამომდინარე, წყვეტილი კლაუდიკა იყოფა 3 კატეგორიად:
მაღალი კატეგორიით, ტკივილის სინდრომი ლოკალიზებულია უშუალოდ გლუტალურ კუნთებში. ნოზოლოგია ხშირად შერწყმულია ლერიშის სინდრომთან (აორტის ბიფურკაციის არეში).
დაბალი სიმსუბუქე ხასიათდება ხბოს ტკივილით. ეს ხდება ათეროსკლეროზული ფოკუსით ბარძაყის ქვედა მესამედის, მუხლის სახსრის პროექციაში.
წყვეტილი კლაუდიკის დიაგნოზი მარტივია. გარდა პაციენტის ჩივილების დროს ხბოს კუნთებში ტკივილისა, აღინიშნება დაზარალებული გემის პულსი არარსებობის პალპაცია, დაზარალებული გემის ადგილმდებარეობის დროს - ილიაკისა და ბარძაყის არტერია და ქვედა ფეხის გემები.
მწვავე კურსს თან ახლავს ტროფიკული კუნთების დარღვევა, რაც გამოიხატება მათი მოცულობის შემცირებით, კანის ციანოზით, ტოტებით დაავადებული ციანოზი. დაზარალებული კიდური შეხებით ცივია.
ქვედა კიდურების იშემიურ დაზიანებას თან ახლავს ნერვული საყრდენების დაზიანება, ფეხი, ფეხის შეშუპება. პათოლოგიის დროს, პაციენტებს აქვთ იძულებითი პოზა - ისინი ფეხებს უკიდურეს მდგომარეობაში ატარებენ.

ობსტრუქციული ათეროსკლეროზის კლასიფიკაცია:
- ტკივილი 1 კილომეტრზე მეტს გადაადგილებისას. არსებობს ტკივილი მხოლოდ ინტენსიური ფიზიკური ძალის გამოყენებით. არ არის რეკომენდებული გრძელი დაშორებები ფეხის მძიმე იშემიის გამო,
- ეტაპი 1 ხასიათდება წყვეტილი კვადრატის გამოვლით, როდესაც ხანგრძლივობაა 250 მეტრიდან 1 კილომეტრზე. თანამედროვე ქალაქებში მსგავსი პირობები იშვიათად იქმნება, ამიტომ ადამიანი არ გრძნობს გამოხატულ დისკომფორტს. სოფლად ადამიანები უფრო ხშირად განიცდიან ათეროსკლეროზს,
- ეტაპი 2 ხასიათდება ტკივილით, როდესაც 50 მეტრზე მეტი სიარულია. მდგომარეობა იწვევს პირის იძულებით მოტყუებას ან ჯდომის მდგომარეობას პირის გასვლისას,
- ეტაპი 3 - კრიტიკული იშემია, რომელიც ვითარდება ფეხების არტერიების გამოხატული შევიწროებით. მცირე დისტანციებზე გადაადგილებისას პათოლოგიას ახასიათებს ტკივილი. მდგომარეობა ხასიათდება ინვალიდობით და ინვალიდობით. ძილის დარღვევა გამოწვეულია ტკივილით ღამით,
- ტროფიული დარღვევების მე -4 ეტაპი ვლინდება ნეკროზული ფოკუსების წარმოქმნით, სისხლის მიწოდების გამოხატული დარღვევით ქვედა კიდურების განგრენის შემდგომი განვითარებით.
ოკლუზიურ-სტენოტიკური დარღვევების განვითარებით, აღინიშნება აორტო – ილიკალური სეგმენტის გამოხატული ელიტირება, დაზიანება პოპლიტალურ – ტიბური რეგიონში. პათოლოგიით, მორფოლოგები აკვირდებიან ეგრეთ წოდებულ "არტერიების მრავალსართულიან დაზიანებას". შესწავლილი ობიექტის მთელ სისქეში ვიზუალიზდება ქოლესტერინის ესტერიფიცირებული დაფები.
ათეროსკლეროზის ემბრიტანების პრევალენტობა იყოფა ეტაპებად:
- სეგმენტური ემბრიტაცია - მიკროცირკულაციის ადგილიდან მხოლოდ ერთი კიდურის ფრაგმენტი იშლება,
- საერთო ოკლუზია (კლასი 2) - კუნთის ზედაპირული არტერიის ბლოკი,
- პოლისიტალური და ბარძაყის არტერიების ბლოკირება ბიფურკაციის არეალის დარღვევით,
- მიკროცირკულაციის სრული ბლოკირება პოპლიტალურ და ბარძაყის არტერიებში - 4 ხარისხი. პათოლოგიით, ღრმა ბარძაყის არტერიების სისტემაში არის სისხლით მომარაგება,
- ღრუს ბარძაყის არტერიის დაზიანება ბარძაყის-პოპლიტალური რეგიონის დაზიანებით. მე -5 კლასი ხასიათდება ქვედა კიდურების და ჰიპოქსიის მძიმე ჰიპოქსიით, ტროფიკული განგრენის წყლულებით. მოტყუებული პაციენტის სერიოზული მდგომარეობა გამოსწორება რთულია, ამიტომ მკურნალობა მხოლოდ სიმპტომური ხასიათისაა.

ათეროსკლეროზის დროს ოკლუზიური სტენოტიკური დაზიანების ტიპები წარმოდგენილია 3 ტიპით:
- თიბიას და პოპლიტალური არტერიების დისტალური ნაწილის დაზიანება, რომელშიც შენარჩუნებულია ქვედა ფეხიზე სისხლის მიწოდება,
- ქვედა ფეხის სისხლძარღვთა ოკლუზია. დაცულია ტიბია და პოპლიტალური არტერიები,
- ბარძაყისა და ქვედა ფეხის ყველა გემის არსებობა არტერიების ცალკეულ ტოტებზე პატენტაციის შენარჩუნებით.
ქვედა კიდურების სისხლძარღვების განადგურების ათეროსკლეროზის სიმპტომები
ქვედა კიდურების მოცილების სიმპტომები მრავალმხრივია. ყველა მანიფესტაციით, პირველ რიგში, წყვეტილი კლაუდია, რომელიც პათოლოგიის ნიშანია.
ფეხების გემების ათეროსკლეროზული დაზიანების ყველა სიმპტომი მოხერხებულად იყოფა საწყის და გვიან. ცხიმის დეპოზიტების საწყისი ნიშნები კიდურების სისხლძარღვებში:
- ჰიპერმგრძნობელობა ცივი მოქმედების მიმართ. პრეტენზია crawling, chilliness, წვა, ქავილი, ტკივილი ხბოს,
- ლერიშის სინდრომს თან ახლავს ტკივილი გლუტალურ კუნთებში, უკანა არეალი აორტიკულ-ილიაკურ სეგმენტში დაფის ლოკალიზაციით,
- კანქვეშა ცხიმის, კუნთების ბოჭკოების ატროფია,
- ფეხის და ბარძაყის თმის ცვენა,
- ფრჩხილების ჰიპერკერატოზი,
- ფირფიტების ლამინირება,
- არა სამკურნალო ტროფიკული წყლულები,
- სიმინდის ფორმირება კანის დაზიანების ფოკუსში.
ათეროსკლეროზის ემბრიტაცია ხასიათდება მძიმე ობსტრუქციით, ტროფიკული ფეხების ცვლილებით განგრენამდე.
პაციენტების 45% -ში ტკივილი იქმნება მორეციდივე კრუნჩხვების გამო, აქტიური მკურნალობის გაუქმების შემდეგ, პროფილაქტიკური პროცედურების გადასვლასთან. სტაციონალური სტაციონარული მკურნალობა რეკომენდებულია ხშირი რეციდივების მქონე პირთათვის.
დიაგნოსტიკა
თუ ზემოთ ჩამოთვლილი სიმპტომები გამოვლენილია, პაციენტმა უნდა მიმართოს ანგიონგურგის რჩევას, რომელიც პაციენტის შემოწმების შემდეგ დანიშნავს მას ექსპერტიზის კურსს. ამ პათოლოგიის დიაგნოზის დასადგენად, ასეთი ტიპის ლაბორატორიული და ინსტრუმენტული გამოკვლევები შეიძლება დაინიშნოს:
- სისხლის ტესტი ლიპიდების სტრუქტურისთვის, ფიბრინოგენის კონცენტრაცია, გლუკოზა,
- ანალიზი, რათა დადგინდეს სისხლდენის ხანგრძლივობა,
- დოპლეროგრაფიული გემების ულტრაბგერა,
- ანგიოგრაფია კონტრასტული აგენტის გამოყენებით,
- რევოზაოგრაფია
- MRI
- CT სკანირება კონტრასტული აგენტის საშუალებით.
დაავადების სტადიის დადგენის შემდეგ, პაციენტს ეძლევა ყოვლისმომცველი მკურნალობა.
ქვედა კიდურების გემების ათეროსკლეროზული ობსტერანტების მკურნალობის ტაქტიკა დამოკიდებულია პათოლოგიური პროცესის განვითარების ეტაპზე და შეიძლება შეიცავდეს კონსერვატიულ ან ქირურგიულ ტექნიკას.
მკურნალობის დასაწყისში აღმოფხვრილია ფაქტორები, რომლებიც ხელს უწყობენ დაავადების წინსვლას.
- წონის კორექცია.
- მოწევა და სხვა ცუდი ჩვევები.
- ბრძოლა ფიზიკური უმოქმედობის წინააღმდეგ.
- მაღალი ქოლესტერინის და ცხოველური ცხიმების საკვების მიღებაზე უარი თქვას (დიეტა 1010).
- არტერიული წნევის კონტროლი და ჰიპერტენზიის აღმოფხვრა.
- "ცუდი" ქოლესტერინის დონის შემცირება.
- შაქრიანი დიაბეტის დროს შაქრის დონის მუდმივი მონიტორინგი.
პათოლოგიის საწყისი სტადიის პაციენტებს შეიძლება რეკომენდებული ჰქონდეთ ასეთი მედიკამენტების მიღება:
- ქოლესტერინის შემსუბუქებული მედიკამენტები - ლოვასტატინი, Quantalan, Mevacor, Cholestyramine, Zokor, Cholestid,
- ნარკოტიკები ტრიგლიცერიდების შესამცირებლად - კოლოფიბრატი, ბეზაფიბრატი,
- მიკროცირკულაციის სტაბილიზაციისა და თრომბოზის პროფილაქტიკისთვის საჭირო პრეპარატები - ცილოზაზოლი, პენტოქსიფილინი, კლოპიდოგრელი, ასპირინი, ვარფარინი, ჰეპარინი,
- არტერიული წნევის შესამცირებელი მედიკამენტები - ატენოლოლი, Betalok ZOK, Nebilet,
- მედიკამენტები ქსოვილის ტროფიზმის გასაუმჯობესებლად - ნიკოტინის მჟავა, ნიქოშპანი, B ვიტამინები,
- მულტივიტამინის კომპლექსები.
ქვედა კიდურების არტერიოსკლეროზული ობლიტერანების სამკურნალოდ შეიძლება დაინიშნოს ფიზიოთერაპიული პროცედურები (მიკროკურსელები, ლაზერული თერაპია), ბალნეოთერაპია და ჰიპერბრიული ოქსიგენაცია.
ოპერაციისთვის მითითებები შეიძლება შეიცავდეს:
- განგრენის ნიშნები
- ძლიერი ტკივილი დასვენებისას,
- თრომბოზი
- ათეროსკლეროზის სწრაფი მიმდინარეობა ან III-IV ეტაპი.
დაავადების საწყის ეტაპზე პაციენტს შეუძლია გაიაროს მინიმალური ინვაზიური ოპერაცია:
- ბუშტის ანგიოპლასტიკა - ბუშტით სპეციალური კათეტერი შეჰყავთ არტერიაში პუნქციის საშუალებით, როდესაც ჰაერი შეჰყავთ ბუშტში, არტერიის კედლები გასწორდება,
- კრიოპლასტიკა - ეს მანიპულირება ჰგავს ბუშტის ანგიოპლასტიკას, მაგრამ არტერიის გაფართოება ხორციელდება მაცივრების გამოყენებით, რომელსაც შეუძლია არა მხოლოდ გემის სანათურის გაფართოება, არამედ ათეროსკლეროზული დეპოზიტების განადგურებაც.
- სტენტირება - სპეციალური სტენტი შედის არტერიის სანათურში, რომელიც შეიცავს სხვადასხვა პრეპარატებს სკლეროზული დაფების განადგურების მიზნით.
ასეთი მინიმალური ინვაზიური ოპერაციების შესრულებისას, ანგიოგრაფია გამოიყენება შესრულებული პროცედურების გასაკონტროლებლად. ეს ინტერვენციები შეიძლება შესრულდეს სპეციალიზირებულ საავადმყოფოებში. ოპერაციის შემდეგ, პაციენტი ერთი დღის განმავლობაში იმყოფება სამედიცინო ზედამხედველობით, მას შეუძლია მეორე დღეს სახლში წასვლა.
ქირურგიული მკურნალობისთვის არტერიის სანათურის მნიშვნელოვანი შევიწროებით გამოიყენება ასეთი ღია მეთოდები:
- shunting - ოპერაციის დროს, ხელოვნური ჭურჭელი იქმნება სინთეზური მასალისგან ან პაციენტისგან აღებული სხვა არტერიების სექციებისგან,
- ენდართერექტომია - ოპერაციის დროს, ათეროსკლეროზული დაფა დაზარალებული არტერიის არეალი ამოღებულია.
ასეთი რეკონსტრუქციული ოპერაციების გარდა, შეიძლება გამოყენებულ იქნას დამატებითი დამხმარე ქირურგიული ტექნიკა:
- რევასკულარიზაციის ოსტეოტომია - ახალი მცირე სისხლძარღვების ზრდა სტიმულირდება ძვლის დაზიანებით,
- სიმპათეექტომია - ნერვული დაბოლოებების კვეთა, რომელიც არტერიების სპაზმის პროვოცირებას ახდენს, ხორციელდება არტერიების განმეორებითი ბლოკირების ფორმირებით.
ფართომასშტაბიანი არა სამკურნალო ტროფიკული წყლულების წარმოქმნით ან კიდურის განგრენის ნიშნით, პლასტიკური ქირურგიის ჩატარება შესაძლებელია ჯანმრთელი კანის გრაფტით ნეკროზული უბნების მოცილების ან ქვედა კიდურის ნაწილის ამპუტაციის შემდეგ.
ქვედა კიდურების სისხლძარღვთა ათეროსკლეროზის მკურნალობის პროგნოზები ხელსაყრელია პაციენტის ადრეული მკურნალობისთვის ანგიონურ ქირურგიის მიერ. ამ პათოლოგიის განვითარებიდან 10 წლის განმავლობაში, თრომბოზის ან განგრენის განვითარება აღინიშნება პაციენტთა 8% -ში.
პრევენცია
ქვედა კიდურების არტერიების ათეროსკლეროზის განვითარების თავიდან ასაცილებლად, შესაძლებელია შემდეგი ზომების მიღება:
- ქრონიკული დაავადებების დროული მკურნალობა.
- ჯანმრთელობის უწყვეტი სამედიცინო მონიტორინგი 50 წლის შემდეგ.
- ცუდი ჩვევების უარყოფა.
- კარგი კვება.
- ბრძოლა ფიზიკური უმოქმედობის წინააღმდეგ.
- სტრესული სიტუაციების გამორიცხვა.
- ჭარბი წონის ბრძოლა.
რა არის ეს
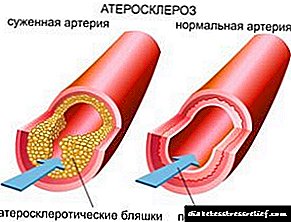
ათეროსკლეროზი ობლიტერანსი ათეროსკლეროზის ფორმაა. ამ დაავადებით, ქოლესტერინის დაფები იქმნება არტერიების კედლებზე, ისინი არღვევს სისხლის ნორმალურ ნაკადს, იწვევს ვაზოკონსტრიქციას (სტენოზი) ან მის სრულ დაბლოკვას, რომელსაც ეწოდება ოკლუზია ან ობსტრუქცია, ამიტომ ისინი საუბრობენ ფეხის არტერიების ოკლუზიურ-სტენოტურ დაზიანებებზე.
სტატისტიკის თანახმად, პათოლოგიის არსებობის პრეროგატივა ეკუთვნის 40 წელზე უფროსი ასაკის მამაკაცებს. ქვედა კიდურების ათეროსკლეროზის დაქვეითება დედამიწის მთლიანი მოსახლეობის 10% -ში ხდება და ეს რიცხვი მუდმივად იზრდება.
კლების მიზეზები
ათეროსკლეროზის ძირითადი მიზეზი მოწევაა. თამბაქოში შემავალი ნიკოტინი არტერიების სპაზმს იწვევს, რითაც ხელს უშლის სისხლს სისხლძარღვებში გადაადგილებას და ზრდის მათში სისხლის შედედების რისკს.
ქვედა კიდურების არტერიების ათეროსკლეროზის პროვოცირების დამატებითი ფაქტორები და დაავადების ადრეულ დაწყებამდე და მწვავე კურსამდე მივყავართ:
- მაღალი ქოლესტერინი, ცხოველური ცხიმებით მდიდარი საკვების ხშირი მოხმარებით,
- არტერიული წნევა
- ჭარბი წონა
- მემკვიდრეობითი მიდრეკილება
- შაქრიანი დიაბეტი
- საკმარისი ფიზიკური დატვირთვა,
- ხშირი სტრესი.
ყინვაგამძლე ან ფეხების გახანგრძლივება, რომლებიც ყინვების მწვავე ასაკში გადაეცემა, ასევე შეიძლება გახდეს რისკის ფაქტორი.
განვითარების მექანიზმი
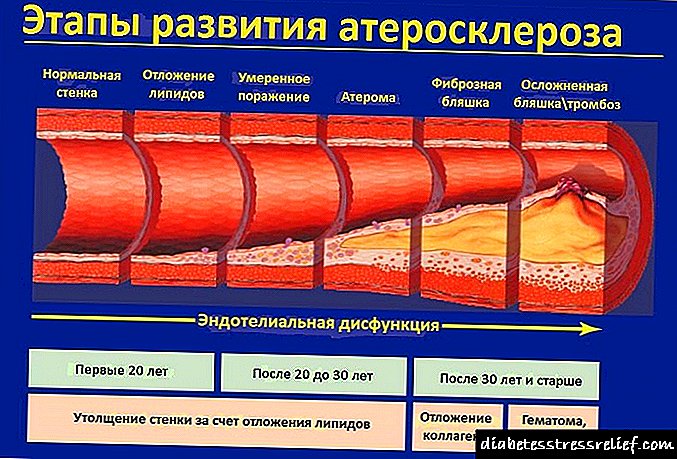
ყველაზე ხშირად, ქვედა კიდურების გემების ათეროსკლეროზი ვლინდება სიბერეში და გამოწვეულია ლიპოპროტეინების მეტაბოლიზმის დარღვევით ორგანიზმში. განვითარების მექანიზმი შემდეგ ეტაპზე გადის.
- ქოლესტერინი და ტრიგლიცერიდები, რომლებიც ორგანიზმში შედიან (რომლებიც ნაწლავის კედელში შეიწოვება), იტაცებენ სპეციალური სატრანსპორტო ცილებით - ცილებით - ცილორიკონებით და გადადიან სისხლში.
- ღვიძლის ამუშავებს შედეგად მიღებული ნივთიერებები და სინთეზირებს სპეციალურ ცხიმოვან კომპლექსებს - VLDL (ძალიან დაბალი სიმკვრივის ქოლესტერინი).
- სისხლში, ლიპოპროტეიდლიპაზას ფერმენტი მოქმედებს VLDL მოლეკულებზე. ქიმიური რეაქციის პირველ ეტაპზე, VLDLP გადადის შუალედური სიმკვრივის ლიპოპროტეინებში (ან STLPs), შემდეგ კი რეაქციის მეორე ეტაპზე, VLDLP გარდაიქმნება LDLA (დაბალი სიმკვრივის ქოლესტერინი). LDL არის ე.წ. "ცუდი" ქოლესტერინი და ის უფრო ათეროგენულია (ანუ მას შეუძლია ათეროსკლეროზის პროვოცირება).
- ცხიმოვანი ფრაქციები შემოდის ღვიძლში შემდგომი დამუშავებისთვის. აქ, მაღალი სიმკვრივის ქოლესტერინი (HDL) იქმნება ლიპოპროტეინებისგან (LDL და HDL), რომელსაც აქვს საპირისპირო ეფექტი და შეუძლია სისხლძარღვების კედლების გაწმენდა ქოლესტერინის ფენებიდან. ეს არის ე.წ. "კარგი" ქოლესტერინი. ცხიმოვანი ალკოჰოლის ნაწილი მუშავდება საჭმლის მომნელებელ ნაღვლის მჟავებში, რომლებიც აუცილებელია საკვების ნორმალური დამუშავებისთვის და იგზავნება ნაწლავებში.
- ამ ეტაპზე, ღვიძლის უჯრედები შეიძლება ვერ აღმოჩნდეს (გენეტიკურად ან სიბერის გამო), რის შედეგადაც, HDL- ის ნაცვლად, დაბალი სიმკვრივის ცხიმოვანი ფრაქციების გამოშვება დარჩება უცვლელი და შევა სისხლში.
არანაკლებ და, შესაძლოა, უფრო ათეროგენული, მუტაცია ან სხვაგვარად შეცვლილი ლიპოპროტეინები. მაგალითად, ჟანგავს H2O2– ის ზემოქმედებით (წყალბადის ზეჟანგი).
- დაბალი სიმკვრივის ცხიმოვანი ფრაქციები (LDL) დასახლებულია ქვედა კიდურების არტერიების კედლებზე. სისხლძარღვების სანათურში უცხოური ნივთიერებების გახანგრძლივება ხელს უწყობს ანთებას. ამასთან, არც მაკროფაგებს და არც ლეიკოციტებს ვერ უმკლავდება ქოლესტერინის ფრაქციები. თუ პროცესი გადადის, იქმნება ცხიმოვანი ალკოჰოლის ფენები - დაფები. ამ დეპოზიტებს აქვთ ძალიან მაღალი სიმკვრივე და ერევა სისხლის ნორმალურ დინებას.
- "ცუდი" ქოლესტერინის დეპოზიტები კაფსულია და სისხლის კოლტები წარმოიქმნება რღვევების ან კაფსულის დაზიანების დროს. სისხლის შედედებას გააჩნია დამატებითი ოკლუზიური მოქმედება და კიდევ უფრო მეტ clog არტერიები.
- თანდათანობით, ქოლესტერინის ფრაქცია სისხლის კოლტებთან ერთად იღებს მყარ სტრუქტურას, კალციუმის მარილების დეპონირების გამო. არტერიების კედლები კარგავს ნორმალურ გაფართოებას და გახდება მყიფე, რის შედეგადაც ხდება რღვევები. ყველაფრის გარდა, ახლომდებარე ქსოვილების მუდმივი იშემია და ნეკროზი იქმნება ჰიპოქსიისა და ნუტრიენტების ნაკლებობის გამო.
ქვედა კიდურების განდევნის ათეროსკლეროზის დროს, განასხვავებენ შემდეგ ეტაპებს:
- I ეტაპი (სტენოზის საწყისი მანიფესტაციები) - თიაქრის შეგრძნება, კანის გაუფერულება, სიცივის და გაცივების შეგრძნება, ზედმეტი ოფლიანობა, სწრაფი დაღლილობა სიარულის დროს.
- II ეტაპი (წყვეტილი კვადრატულობა) - ხბოს კუნთებში დაღლილობისა და სიმძიმის შეგრძნება, შეკუმშვის ტკივილი 200 მეტრზე სიარულის დროს.
- II B ეტაპი - ტკივილი და სიმძიმის განცდა არ გაძლევთ საშუალებას 200 მ,
- ეტაპი III - ხბოს კუნთებში შეკუმშული ტკივილები უფრო ინტენსიური ხდება და გამოჩნდება თუნდაც დასვენების დროს,
- IV ეტაპი - ფეხის ზედაპირზე აღინიშნება ტროფიკული დარღვევების ნიშნები, გრძელი არა სამკურნალო წყლულები და განგრენის ნიშნები.
ქვედა კიდურების ათეროსკლეროზის მოწინავე ეტაპზე, განგრენის განვითარება ხშირად იწვევს კიდურის სრულ ან ნაწილობრივ დაკარგვას. ასეთ სიტუაციებში სათანადო ქირურგიული დახმარების არარსებობამ შეიძლება გამოიწვიოს პაციენტის გარდაცვალება.
ათეროსკლეროზის ემბრიტანების პრევალენტობა იყოფა ეტაპებად:
- სეგმენტური ემბრიტაცია - მიკროცირკულაციის ადგილიდან მხოლოდ ერთი კიდურის ფრაგმენტი იშლება,
- საერთო ოკლუზია (კლასი 2) - კუნთის ზედაპირული არტერიის ბლოკი,
- პოლისიტალური და ბარძაყის არტერიების ბლოკირება ბიფურკაციის არეალის დარღვევით,
- მიკროცირკულაციის სრული ბლოკირება პოპლიტალურ და ბარძაყის არტერიებში - 4 ხარისხი. პათოლოგიით, ღრმა ბარძაყის არტერიების სისტემაში არის სისხლით მომარაგება,
- ღრუს ბარძაყის არტერიის დაზიანება ბარძაყის-პოპლიტალური რეგიონის დაზიანებით. მე -5 კლასი ხასიათდება ქვედა კიდურების და ჰიპოქსიის მძიმე ჰიპოქსიით, ტროფიკული განგრენის წყლულებით. მოტყუებული პაციენტის სერიოზული მდგომარეობა გამოსწორება რთულია, ამიტომ მკურნალობა მხოლოდ სიმპტომური ხასიათისაა.
ათეროსკლეროზის დროს ოკლუზიური სტენოტიკური დაზიანების ტიპები წარმოდგენილია 3 ტიპით:
- თიბიას და პოპლიტალური არტერიების დისტალური ნაწილის დაზიანება, რომელშიც შენარჩუნებულია ქვედა ფეხიზე სისხლის მიწოდება,
- ქვედა ფეხის სისხლძარღვთა ოკლუზია. დაცულია ტიბია და პოპლიტალური არტერიები,
- ბარძაყისა და ქვედა ფეხის ყველა გემის არსებობა არტერიების ცალკეულ ტოტებზე პატენტაციის შენარჩუნებით.

საწყის ეტაპზე OASNK- ის სიმპტომები, როგორც წესი, საკმაოდ შეზეთილია ან საერთოდ არ არსებობს. ამიტომ, დაავადება ითვლება მზაკვრული და არაპროგნოზირებადი. ეს არის ეს დაზიანება არტერიებისკენ, რომელიც თანდათანობით ვითარდება და კლინიკური ნიშნების სიმძიმე პირდაპირ დამოკიდებულია დაავადების განვითარების ეტაპზე.
ქვედა კიდურების ობსტრუქციული ათეროსკლეროზის პირველი ნიშნები (დაავადების მეორე სტადია):
- ფეხები იწყებს მუდმივად გაყინვას
- ფეხები ხშირად მუწუკებით მიდის
- ხდება ფეხების შეშუპება
- თუ დაავადება ერთ ფეხიზე მოქმედებს, ის უფრო ცივია ვიდრე ჯანმრთელი,
- ტკივილი ფეხებში ხანგრძლივი გასეირნების შემდეგ.
ეს მანიფესტაციები მეორე ეტაპზე ვლინდება. ათეროსკლეროზის განვითარების ამ ეტაპზე ადამიანს შეუძლია ტკივილის გარეშე გაიაროს 1000-1500 მეტრი.
ხშირად ადამიანებს არ აქვთ მნიშვნელოვნება ისეთი სიმპტომების მიმართ, როგორიცაა გაყინვა, პერიოდული დაბუჟება, ტკივილი, როდესაც ფეხით გრძელი მანძილია. მაგრამ უშედეგოდ! ყოველივე ამის შემდეგ, პათოლოგიის მეორე ეტაპზე მკურნალობის დაწყება, შეგიძლიათ 100% გართულებების თავიდან აცილება.
სიმპტომები, რომლებიც ვლინდება 3 ეტაპზე:
- ფრჩხილები ნელა იზრდება, ვიდრე ადრე
- ფეხები იწყებს ვარდნას
- ტკივილი შეიძლება მოხდეს სპონტანურად დღე და ღამე,
- ტკივილი ვლინდება მცირე მანძილზე სიარულის შემდეგ (250–900 მ).
როდესაც ადამიანს აქვს ფეხების ოთხი ნაწლავის გამონაყარის ათეროსკლეროზი, მას ტკივილის გარეშე 50 მეტრი შეუძლია სიარული. ასეთი პაციენტებისთვის სავაჭრო მოგზაურობაც კი გადაუდებელი დავალება ხდება და ზოგჯერ მხოლოდ ეზოში გასვლა ხდება, რადგან კიბეებზე ასვლა და წამება იქცევა წამებად. ხშირად, მე –4 ეტაპზე დაავადების მქონე პაციენტებს შეუძლიათ მხოლოდ სახლის გარშემო გადაადგილება. და როგორც გართულებები ვითარდება, ისინი საერთოდ აღარ აღწევენ.
ამ ეტაპზე, ქვედა კიდურების ათეროსკლეროზული დაავადებების მკურნალობის დაავადება, ხშირად ხდება უძლური, მას მხოლოდ მცირე ხნით შეუძლია გაათავისუფლოს სიმპტომები და თავიდან აიცილოს შემდგომი გართულებები, მაგალითად:
- კანის დაბნელება ფეხებზე,
- წყლულები
- განგრენა (ამ გართულებით, აუცილებელია კიდურის ამპუტაცია).
კურსის მახასიათებლები
დაავადების ყველა სიმპტომი თანდათან ვითარდება, მაგრამ იშვიათ შემთხვევებში, ქვედა კიდურების სისხლძარღვების ობსტრუქციული ათეროსკლეროზი ვლინდება არტერიული თრომბოზის სახით. შემდეგ, არტერიის სტენოზის ადგილას, ჩნდება თრომბი, რომელიც მყისიერად და მჭიდროდ ხურავს არტერიის სანათურს. პაციენტისთვის მსგავსი პათოლოგია ვითარდება მოულოდნელად, ის გრძნობს მკვეთრ გაუარესებას კეთილდღეობის პირობებში, ფეხის კანი ფერმკრთალდება, ხდება ცივი. ამ შემთხვევაში, სისხლძარღვთა ქირურგის სწრაფი მიმართვა (შეუქცევადი მოვლენების დროს - საათების განმავლობაში) საშუალებას გაძლევთ შეინახოთ პირის ფეხი.
თანმდევი დაავადებით - დიაბეტით, ობსტრუქციული ათეროსკლეროზის კურსს აქვს თავისი მახასიათებლები. ამგვარი პათოლოგიების ისტორია იშვიათი არ არის, მაშინ როდესაც დაავადება ვითარდება იმდენად სწრაფად (რამდენიმე საათიდან რამდენიმე დღემდე), რომ მოკლე დროში ეს იწვევს ნეკროზს ან განგრენას ქვედა კიდურების რეგიონში. სამწუხაროდ, ასეთ ვითარებაში ექიმები ხშირად მიმართავენ ფეხის ამპუტაციას - ეს ერთადერთი რამ არის, რაც ადამიანის სიცოცხლის გადარჩენას შეძლებს.
ზოგადი ინფორმაცია
ათეროსკლეროზი ობლიტერანები - პერიფერიული არტერიების ქრონიკული დაავადება, ხასიათდება მათი ოკლუზიური დაზიანებით და იწვევს ქვედა კიდურების იშემიას. კარდიოლოგიასა და სისხლძარღვთა ქირურგიაში ათეროსკლეროზი ობლიტერანებად ითვლება ათეროსკლეროზის წამყვანი კლინიკური ფორმა (მესამე ყველაზე გავრცელებული კორონარული არტერიის დაავადებისა და თავის ტვინის ქრონიკული იშემიის შემდეგ). ქვედა კიდურების ათეროსკლეროზის გაუვალობა ხდება შემთხვევების 3-5% -ში, ძირითადად მამაკაცებში, ვიდრე 40 წელზე უფროსი ასაკში. ოკლუზიურ-სტენოტიკური დაზიანება ხშირად მოქმედებს მსხვილ გემებზე (აორტის, iliac არტერიების) ან საშუალო ზომის არტერიების (პოპლიტალური, ტიბალური, ქალის). ზედა კიდურების არტერიების ათეროსკლეროზული ობლიტერანებით, ჩვეულებრივ დაზარალებულია სუბკლავიური არტერია.

ობსტრუქციული ათეროსკლეროზის მიზეზები
ათეროსკლეროზის დაქვეითება სისტემური ათეროსკლეროზის გამოვლინებაა, შესაბამისად, მისი გაჩენა დაკავშირებულია იმავე ეტიოლოგიურ და პათოგენეზურ მექანიზმებთან, რაც იწვევს სხვა ლოკალიზაციის ათეროსკლეროზულ პროცესებს.
თანამედროვე ცნებების თანახმად, დისლიპიდემია, სისხლძარღვთა კედლის მდგომარეობის ცვლილებები, რეცეპტორული აპარატის ფუნქციონირების დარღვევა და მემკვიდრეობითი (გენეტიკური) ფაქტორი ხელს უწყობს ათეროსკლეროზულ სისხლძარღვთა დაზიანებას. განადგურებული ათეროსკლეროზის ძირითადი პათოლოგიური ცვლილებები გავლენას ახდენს არტერიების ინტიმურობაზე. ლიპოიდოზის ფოკუსის გარშემო, შემაერთებელი ქსოვილი იზრდება და მომწიფდება, რასაც თან ახლავს ბოჭკოვანი დაფების წარმოქმნა, თრომბოციტების და მათზე ფიბრინის შედედების განლაგება.
სისხლის მიმოქცევის დარღვევებით და დაფის ნეკროზით, ღრუსები წარმოიქმნება ქსოვილების დეტრიტუსით და ათეროსტაზული მასებით. ამ უკანასკნელმა, ცრემლსადენი არტერიის სანათურში შეჭრა, შეიძლება შევიდეს დისტალურ სისხლში, რამაც გამოიწვიოს სისხლძარღვთა ემბოლია.კალციუმის მარილების დეპონირება შეცვლილ ბოჭკოვან ფირფიტებში სრულდება გემების ამობურცული დაზიანება, რაც იწვევს მათ გაუვალობას. ნორმალური დიამეტრის 70% -ზე მეტი არტერიული სტენოზი იწვევს სისხლის ნაკადის ხასიათისა და სიჩქარის ცვლილებას.
მოციმციმე ათეროსკლეროზის წარმოქმნისკენ მიდრეკილ ფაქტორებს წარმოადგენს მოწევა, ალკოჰოლის მოხმარება, სისხლში ქოლესტერინის მაღალი შემცველობა, მემკვიდრეობითი მიდრეკილება, ფიზიკური დატვირთვა, ნერვული გადატვირთვა, მენოპაუზა. ათეროსკლეროზის ობსტერიანები ხშირად ვითარდება თანმდევი დაავადებების ფონზე - არტერიული ჰიპერტენზია, შაქრიანი დიაბეტი (დიაბეტური მაკროანგიოპათია), სიმსუქნე, ჰიპოთირეოზი, ტუბერკულოზი, რევმატიზმი. არტერიების ოკლუზიურ-სტენოტიკური დაზიანების ხელშემწყობი ადგილობრივი ფაქტორები მოიცავს წინა ყინვას, ფეხის დაზიანებებს. ათეროსკლეროზული ობლიტერანების თითქმის ყველა პაციენტში, გულისა და ტვინის გემების ათეროსკლეროზი გამოვლენილია.
ობსტრუქციული ათეროსკლეროზის კლასიფიკაცია
ქვედა კიდურების განდევნის ათეროსკლეროზის დროს, 4 ეტაპი გამოირჩევა:
- 1 - უმტკივნეულო გასეირნება შესაძლებელია 1000 მ-ზე მეტ მანძილზე. ტკივილი ხდება მხოლოდ ძლიერი ფიზიკური ძალის გამოყენებით.
- 2 ა - უმტკივნეულო გასეირნება 250-1000 მ მანძილზე.
- 2 ბ - უმტკივნეულო გასეირნება 50-250 მ მანძილზე.
- 3 - კრიტიკული იშემიის ეტაპი. უმტკივნეულო სიარულის მანძილი 50 მ-ზე ნაკლებია. ტკივილი ასევე გვხვდება დასვენებისას და ღამით.
- 4 - ტროფიკული დარღვევების ეტაპი. კალკანალურ ადგილებში და თითებზე არის ნეკროზის ადგილები, რაც მომავალში შეიძლება გამოიწვიოს კიდურის განგრენა.
ოკლუზიურ-სტენოტიკური პროცესის ლოკალიზაციის გათვალისწინებით, შეიძლება განვასხვავოთ შემდეგი რამ: აორტო-ილიოზის სეგმენტის ათეროსკლეროზი ემბრიტერები, ფემორალურ – პოპლიტიკური სეგმენტი, პოპლიტალურ – ტიბიური სეგმენტი, მულტიზორიული არტერიის დაზიანება. დაზიანების ბუნებით, სტენოზი და ოკლუზია გამოირჩევა.
ყელის და პოპლიტალური არტერიების ათეროსკლეროზული ობლიტერანების პრევალენტობა განასხვავებს V ტიპის ოკლუზიურ სტენოზურ დაზიანებებს:
- I - შეზღუდული (სეგმენტური) ოკლუზია,
- II - ზედაპირული ბარძაყის არტერიის საერთო დაზიანება,
- III - ზედაპირული ბარძაყისა და პოპლიტალური არტერიების ფართოდ გავრცელებული ოკლუზია, პოპლიტალური არტერიის ტრიუმკაციის რეგიონი უღელტეხილია,
- IV - ზედაპირული ბარძაყისა და პოპლიტალური არტერიის სრული მოცილება, პოპლიტალური არტერიის ბიფურკაციის არევა, ღრმა ბარძაყის არტერიის პატენტი არ არის დაქვეითებული,
- V - ბარძაყის-პოპლიტალური სეგმენტის ოკლუზიურ-სტენოტიკური დაზიანება და ფემორალური ღრუს არტერია.
პოლისებრიულ-ტიბიური სეგმენტის ოკლუზიურ-სტენოტიკური დაზიანებების ვარიანტები განადგურებულ ათეროსკლეროზში წარმოდგენილია III ტიპით:
- I - პოლისიტალური არტერიის განადგურება დისტალურ ნაწილში და ტიბალური არტერიები საწყის განყოფილებებში, დაცულია 1, 2 ან 3 ფეხის არტერიების პატენტირება,
- II - ქვედა ფეხის არტერიების განადგურება, პოპლიტალური და ტიბალური არტერიების დისტალური ნაწილი უღელტეხილია,
- III - პოლისიტალური და ტიბალური არტერიების მოცილება, ქვედა ფეხისა და ფეხის არტერიების ცალკეული სეგმენტები უღელტეხილია.
ობსტრუქციული ათეროსკლეროზის პროგნოზირება და პროფილაქტიკა
ათეროსკლეროზი ობლიტერანსი არის სერიოზული დაავადება, რომელიც იკავებს მე -3 ადგილს გულ-სისხლძარღვთა დაავადებებისგან სიკვდილიანობის სტრუქტურაში. ობსტრუქციული ათეროსკლეროზით, განგრენის განვითარების დიდი საფრთხე არსებობს, რაც კიდურის მაღალ ამპუტაციას მოითხოვს. კიდურების ობსტრუქციული დაავადების პროგნოზი დიდწილად განისაზღვრება ათეროსკლეროზის სხვა ფორმების - ცერებრული, კორონარული. ობსტრუქციული ათეროსკლეროზის კურსი, როგორც წესი, არასასურველია დიაბეტის მქონე ადამიანებში.
ზოგადი პრევენციული ზომები მოიცავს ათეროსკლეროზის განვითარების რისკის ფაქტორების აღმოფხვრას (ჰიპერქოლესტერინემია, სიმსუქნე, მოწევა, ფიზიკური უმოქმედობა და ა.შ.). უკიდურესად მნიშვნელოვანია ფეხის დაზიანებების, ჰიგიენური და პროფილაქტიკური ფეხის მოვლისა და კომფორტული ფეხსაცმლის ტარების თავიდან ასაცილებლად. კონსერვატიული თერაპიის სისტემურ კურსებს განადგურებული ათეროსკლეროზისთვის, აგრეთვე დროული რეკონსტრუქციული ქირურგიის საშუალებით, შესაძლებელია კიდურის გადარჩენა და მნიშვნელოვნად გაუმჯობესდეს პაციენტების ცხოვრების ხარისხი.