ინსულინდამოკიდებული დიაბეტი (NIDDM, ტიპი 2 დიაბეტი) - ჰეტეროგენული დაავადება, რომელსაც ახასიათებს ინსულინის სეკრეციის დაქვეითება და პერიფერიული ქსოვილების ინსულინის მგრძნობელობა (ინსულინის წინააღმდეგობა).
1) მემკვიდრეობა - დეფექტური გენები (ქრომოსომის 11-ში - ინსულინის სეკრეციის დარღვევა, ქრომოსომა 12-ზე - ინსულინის რეცეპტორების სინთეზის დაქვეითება, გ-უჯრედების ან პერიფერიული ქსოვილების მიერ გლუკოზის ამოცნობის სისტემაში გენეტიკური დეფექტების), რომელიც გადაცემულია დომინანტურად, ორივე იდენტურ ტყუპში, NIDDM ვითარდება 95-100% -ში შემთხვევები.
2) ჭარბი კვება და სიმსუქნე - მაღალკალორიული საკვები, დიდი რაოდენობით ადვილად ათვისებული ნახშირწყლები, ტკბილეული, ალკოჰოლი და მცენარეული ბოჭკოების დეფიციტი, დაქვეითებული ცხოვრების წესთან ერთად, ხელს უწყობს ინსულინის სეკრეციას და ინსულინის წინააღმდეგობის განვითარებას.
NIDDM- ის პათოგენეზი დარღვევებით გამოწვეული სამ დონეზე:
1. ინსულინის სეკრეციის დარღვევა - პირველი ძირითადი დეფექტი NIDDM– ში, რომელიც გამოვლენილია დაავადების ადრეულ და ყველაზე გამოხატულ ეტაპზე:
ა) თვისებრივი დარღვევები- NIDDM– ით, სისხლში ინსულინის უზმოზე დაქვეითება მნიშვნელოვნად მცირდება, უპირატესობა აქვს პროსსულინს
ბ) კინეტიკური დარღვევები - ჯანმრთელ ადამიანებში, გლუკოზის ადმინისტრირების საპასუხოდ, აღინიშნება ბიფაზური ინსულინის სეკრეცია: სეკრეციის პირველი პიკი იწყება გლუკოზის სტიმულირებისთანავე, მთავრდება მე -10 წუთის განმავლობაში, ბ-უჯრედის გრანულებიდან შენახული ინსულინის გამოყოფის გამო, ხოლო სეკრეციის მეორე პიკი იწყება 10 წუთის შემდეგ. შესავლით ჩართვისას ან 30 წუთის შემდეგ გლუკოზის პერორალური მიღების შემდეგ, გრძელვადიანი, ასახავს ახლად სინთეზირებული ინსულინის სეკრეციას გლუკოზით β- უჯრედების სტიმულირების საპასუხოდ, NIDDM– ით არ არის პირველი ეტაპი და ინსულინის სეკრეციის მეორე ეტაპი შეირბილებულია
გ) რაოდენობრივი დარღვევები - NIDDM ხასიათდება მწვავე ინსულინოფენით, Langvrhans- ის კუნძულების β უჯრედების მასის შემცირების, კუნძულებში ამილოიდური დეპოზიტების დეპონირების შედეგად (ამინლინიდან სინთეზირდება, რომელიც გამოიყოფა ინსულინით β- უჯრედებით და ჩართულია პროვინსულინის ინსულინად გადაქცევაში), "გლუკოზის ტოქსიკურობა" (ქრონიკული ჰიპერგლინიზმი) ლანგერჰანის კუნძულების სტრუქტურული დარღვევები და ინსულინის სეკრეციის დაქვეითება) და ა.შ.
2. პერიფერიული ქსოვილების ინსულინის წინააღმდეგობა:
ა) პრეცედენტი - ასოცირდება შეცვლილი, არააქტიური პროდუქტის გენეტიკურად განსაზღვრულ პროდუქტებთან
ინსულინის მოლეკულები ან პროვანსულინის არასრული გადაქცევა ინსულინში
ბ) რეცეპტორი - ასოცირდება ინსულინის აქტიური რეცეპტორების რაოდენობის დაქვეითებასთან, არანორმალურად არააქტიური რეცეპტორების სინთეზთან, ანტირეცეპტორული ანტისხეულების წარმოქმნასთან.
გ) postreceptor - ინსულინის რეცეპტორის ტიროზინის კინაზის აქტივობის დაქვეითება, გლუკოზის გადამტანების რაოდენობის შემცირება (უჯრედული მემბრანის შიდა ზედაპირზე ცილები, რომლებიც უზრუნველყოფენ გლუკოზის ტრანსპორტირებას უჯრედში).
ინსულინის წინააღმდეგობის განვითარების შემთხვევაში, ასევე მნიშვნელოვანია სისხლში ინსულინის ანტაგონისტების მიმოქცევა (ინსულინის ანტაგონისტები, კონტრ-ჰორმონალური ჰორმონები: ზრდის ჰორმონი, კორტიზოლი, ფარისებრი ჯირკვლის ჰორმონები, თირეოტროპინი, პროლაქტინი, გლუკაგონი, CA).
3. გაიზარდა ღვიძლის გლუკოზის წარმოება - გლუკონეოგენეზის გაზრდის, ღვიძლის მიერ გლუკოზის წარმოების დათრგუნვის, გლუკოზის წარმოქმნის ცირკულარული რიტმის დარღვევის გამო (ღამით გლუკოზის წარმოების დაქვეითება არ ხდება) და ა.შ.
NIDDM- ის კლინიკური გამოვლინებები:
1. შემდეგი საჩივრები სუბიექტურად ხასიათდება:
- გამოხატულია ზოგადი და კუნთების სისუსტე (კუნთებში ენერგიის, გლიკოგენისა და ცილის წარმოქმნის დეფიციტის გამო)
- წყურვილი - DM დეკომპენსაციის პერიოდში პაციენტებს შეუძლიათ დღეში სვამენ 3-5 ლიტრს ან მეტს, უფრო მაღალი ჰიპერგლიკემია, უფრო გამოხატული წყურვილი, პირის სიმშრალე (დეჰიდრატაციის გამო და სანერწყვე ჯირკვლის ფუნქციის დაქვეითება)
- ხშირი და პროფილაქტიკური შარდვა როგორც დღისით, ასევე ღამით
- სიმსუქნე - ხშირად, მაგრამ არა ყოველთვის
- კანის ქავილი - განსაკუთრებით სასქესო ორგანოს ქალებში
2. ობიექტურად, ორგანოებისა და სისტემების მდგომარეობა:
ა) კანი:
- მშრალი კანი, შემცირება turgor და ელასტიურობას
- კანქვეშა კანის დაზიანება, მორეციდივე ფურუნკულოზი, ჰიდროიდენიტი, ფეხების ეპიდერმოფიტოზი.
- კანის ქსანთომები (მოყვითალო ფერის პაპულები და კვანძები, სავსე ლიპიდებით, რომელიც მდებარეობს დუნდულოებში, ქვედა ფეხებზე, მუხლზე და იდაყვის სახსრებში, წინამხურებზე) და ქსანთელაზას (ყვითელი ლიპიდური ლაქები ქუთუთოების კანზე)
- რუბიოზი - კანის კაპილარების გაფართოება კანზე მოციმციმე ლოყებსა და ლოყებში (დიაბეტური ბუშტი)
- კანის ლიპიდური ნეკრობიოზი - უფრო ხშირად ფეხებზე, პირველ რიგში არის მკვრივი მოწითალო-მოყავისფრო ან მოყვითალო ნოდულები ან ლაქები, რომლებიც გარშემორტყმულია განზავებული კაპილარების ერითემატოზული საზღვრით, კანი მათ ზემოთ თანდათანობით ხდება ატროფია, ხდება გლუვი, ბზინვარე, ძლიერი ლიქენიზაციით (”პერგამენტი”), ზოგჯერ დაზარალებული. წყლულები წყლულოვანი, მოშუშებისა ძალიან ნელა, ტოვებს პიგმენტაციის ზონებს
ბ) საჭმლის მომნელებელი სისტემა:
- პაროდონტის დაავადება, შესუსტება და კბილების დაკარგვა
- ალვეოლარული პიორეა, გინგივიტი, წყლულოვანი ან აფთური სტომატიტი
- ქრონიკული გასტრიტი, თორმეტგოჯა ნაწლავი ატროფიის თანდათანობითი განვითარებით, კუჭის წვენის სეკრეციის დაქვეითება,
კუჭის საავტომობილო ფუნქციის შემცირება გასტროპარეზამდე
- ნაწლავების დისფუნქცია: დიარეა, სტეტრაზა, მალაბსორბციის სინდრომი
- ღვიძლის ცხიმოვანი ჰეპატოზი, ქრონიკული კალკულური ქოლეცისტიტი, ნაღვლის ბუშტის დისკინეზია და ა.შ.
გ) გულ-სისხლძარღვთა სისტემა:
- ათეროსკლეროზისა და კორონარული გულის დაავადებების ადრეული განვითარება სხვადასხვა გართულებებით (დიაბეტით დაავადებულებთან შეიძლება განვითარდეს ტკივილი. ტკივილგამაყუჩებელი გულის ჰიპესთეზიის სინდრომი, უფრო ხშირად ტრანსმურული, ძნელად გასაკეთებელი, რომელსაც თან ახლავს სხვადასხვა გართულებები)
- არტერიული ჰიპერტენზია (ხშირად მეორეხარისხოვანი ნეფროანგიოპათიის გამო, თირკმლის არტერიების ათეროსკლეროზი და ა.შ.)
- "დიაბეტური გული" - მიოკარდიუმის დისმეტაბოლური დისტროფია
ზ) სასუნთქი სისტემა:
- ფილტვის ტუბერკულოზისადმი მიდრეკილება მძიმე კურსით, ხშირი გამწვავებებით, გართულებებით
- ხშირი პნევმონია (ფილტვების მიკროანგიოპათიის გამო)
- ხშირი მწვავე ბრონქიტი და ქრონიკული ბრონქიტის განვითარების მიდრეკილება
ე) საშარდე სისტემა: მიდრეკილება საშარდე გზების ინფექციური და ანთებითი დაავადებებისადმი (ცისტიტი, პიელონეფრიტი) და ა.შ.
დიაგნოზი NIDDM: იხ. კითხვა 74.
1. დიეტა - უნდა აკმაყოფილებდეს შემდეგ მოთხოვნებს:
- იყოს ფიზიოლოგიური ძირითადი ინგრედიენტების შემადგენლობაში და თანაფარდობაში (60% ნახშირწყლები, 24% ცხიმი, 16% ცილა), დაფარავს ყველა ენერგეტიკულ ხარჯს, ფიზიკური დატვირთვის შესაბამისად, და დამოკიდებულია სხეულის ნორმალური "იდეალური" წონის შენარჩუნებაზე, სხეულის წონის ჭარბი რაოდენობით არის მითითებული ჰიპოკალორიული დიეტა. სხეულის წონის 1 კგ / დღეში 20-25 კკალისაგან გაანგარიშებით
- 4-5-ჯერადი კვება, შემდეგი განაწილებით, ყოველდღიური კალორიების შემცველ საკვებს შორის: 30% - საუზმეზე, 40% - ლანჩზე, 10% - შუადღისას, 20% - სადილისთვის
- აღმოფხვრა ადვილად საჭმლის მომნელებელი ნახშირწყლები, ალკოჰოლის მიღება, გაზარდოს მცენარეული ბოჭკოების შემცველობა
- შეზღუდავთ ცხოველური წარმოშობის ცხიმები (ცხიმების 40-50% უნდა იყოს მცენარეული)
დიეტა მონოთერაპიის ფორმით ტარდება მანამ, სანამ მისი გამოყენების ფონზე, დიაბეტის სრული კომპენსაციის შენარჩუნებაა შესაძლებელი.
2. წონის დაკლება, ადეკვატური ფიზიკური დატვირთვა (სხეულის წონის გადაჭარბებით, შეიძლება გამოყენებულ იქნას ანორექტიკა - ცენტრალური მოქმედების პრეპარატი, რომელიც აფერხებს კატექოლამინების ხელახლა მიღებას, მერიდიას (სიბუტრამინი) 10 მგ 1 ჯერ დღეში, დღეში 1 თვის განმავლობაში 3-5 კგ წონის დაკარგვა ოპტიმალურია
3. წამლის თერაპია - პერორალური ჰიპოგლიკემიური მედიკამენტები (და იმ პაციენტებში, რომლებსაც აქვთ ინსულინის 2 ფორმა დიაბეტის მქონე ფორმა + ინსულინის თერაპია კომბინირებული მოქმედების ერთობლივი მედიკამენტებით: მიქსარდ -30, ჰუმულინის პროფილის 3, ინსუმანური სავარცხელი -25 გტ, ორმაგი მიღების დროს, საუზმეზე და სადილამდე):
ა) საიდუმლოება - მედიკამენტები, რომლებიც ასტიმულირებენ დასრულებული ინსულინის სეკრეციას b-უჯრედების მიერ:
1) სულფონილურას წარმოებულები - ქლორპროპამიდი (I თაობა) 250 მგ დღეში 1 ან 2 დოზით, გლიბენკლამიდი (მანილილი) 1.25-20 მგ დღეში, მათ შორის მანილის 1.75 და 3.5, გლიპიზიდის, გლიკოზლაზიდის მიკრონიზებული ფორმების ჩათვლით. (დიაბეტი) 80-320 მგ დღეში, გლიციდონი, გლიმიპირიდი (ამარილი) 1-8 მგ დღეში
2) ამინომჟავების წარმოებულები - ოპტიმალურია მშობიარობის შემდგომი ჰიპერგლიკემიის რეგულირებისთვის: ნანომორმი (რეპაგლინიდი) 0.5-2 მგ, ჭამის წინ, 6-8 მგ დღეში, სტალილიქსი (ნეგატლინიდი)
ბ) biguanides - ინსულინის თანდასწრებით გაზრდა გლუკოზის პერიფერიული ათვისება, შეამციროს გლუკონეოგენეზი, გაზარდოს ნაწლავების მიერ გლუკოზის ათვისება ნაწლავებიდან სისხლში გლუკოზის დაქვეითებით: N, N-dimethylbiguanide (სიოფორი, მეტფორმინი, გლუკოზა) 500-850 მგ 2 ჯერ დღეში
გ) ა-გლუკოზიდაზის ინჰიბიტორები - შეამცირეთ ნახშირწყლების შეწოვა საჭმლის მომნელებელ ტრაქტში: გლუკობაი (აკარტოზა) 150-300 მგ დღეში დღეში 3 დაყოფილი დოზით საკვებით
დ) გლიტაზონები (thiosalidinediones, ინსულინის სენსიბილიზატორი) - პერიფერიული ქსოვილების მგრძნობელობის გაზრდა ინსულინის მიმართ: აქტოზი (პიოგლიტაზონი) 30 მგ 1 დრო / დღე
4. NIDDM– ის გვიანი გართულებების პროფილაქტიკა და მკურნალობა - პრობლემის წარმატებული გადაწყვეტისთვის აუცილებელია:
ა) ანაზღაურდეს ნახშირწყლების მეტაბოლიზმის დარღვევები ნორმოგლიკემიისადმი, აგლიკოზურიისადმი NIDDM- ის ადეკვატური და სათანადო მკურნალობის გზით.
ბ) ცხიმის მეტაბოლიზმის კომპენსირება შესაბამისი ლიპიდების შემამცირებელი თერაპიით: დიეტა ცხიმებით, მედიკამენტებით (სტატინები, ფიბრატები, ნიკოტინის მჟავების პრეპარატები და ა.შ.) შეზღუდვით.
გ) არტერიული წნევის ნორმალური დონის უზრუნველსაყოფად (ანტიჰიპერტენზიული საშუალებები, განსაკუთრებით ACE ინჰიბიტორები, რომლებსაც დამატებით აქვთ ნეფროპროტექტორული ეფექტი)
ზ) სისხლში კოაგულაციისა და ანტიკოაგულაციური სისტემების ბალანსის უზრუნველსაყოფად
გვიანი გართულებების პროფილაქტიკა მოიცავს დიდი ხნის განმავლობაში ნახშირწყლების მეტაბოლიზმის მუდმივი კომპენსაციის შენარჩუნება და დიაბეტის დაგვიანებული გართულების საწყისი სტადიების ადრეული გამოვლენა:
1) დიაბეტური რეტინოპათია - საჭიროა ფუნდამენტური გამოკვლევის რეგულარულად ჩატარება წელიწადში ერთხელ პირველი 5 წლის განმავლობაში, შემდეგ კი ყოველ 6 თვეში ერთხელ, ბადურის გემების ნეოპლაზმით, აღინიშნება ლაზერული კოაგულაცია
2) დიაბეტური ნეფროპათია - აუცილებელია მიკროალბუმინურიის დადგენა ყოველ 6 თვეში ერთხელ, როდესაც ჩნდება თირკმელების ქრონიკული უკმარისობის ნიშნები - დიეტა ცხოველური ცილის შეზღუდვით (დღეში 40 გ-მდე დღეში) და ნატრიუმის ქლორიდი (დღეში 5 გ-მდე), ACE ინჰიბიტორების გამოყენება, დეტოქსიკაციის თერაპია და ფუნქციის მუდმივი გაუარესება. თირკმელები - ჰემოდიალიზი და სხვა გართულებები.
NIDDM პრევენცია: ჯანსაღი ცხოვრების წესი (ჰიპოდინამიისა და სიმსუქნის თავიდან აცილება, ნუ ბოროტად იყენებთ ალკოჰოლს, მოწევას და ა.შ., რაციონალური კვება, სტრესის აღმოფხვრა) + მუდმივი ადეკვატური კორექტირება დიეტის მიხედვით ან ჰიპერგლიკემიის პირველივე ეპიზოდების საფუძველზე, რასაც მოყვება სისხლში შაქრის დონის პერიოდული მონიტორინგი.
შაქრიანი დიაბეტის გვიან (ქრონიკული) გართულებები: მიკროანგიოპათიები (დიაბეტური რეტინოპათია, დიაბეტური ნეფროპათია), მაკროანგიოპათია (დიაბეტური ტერფის სინდრომი), პოლინევროპათია.
დიაბეტური ანგიოპათია - განზოგადებული სისხლძარღვთა დაზიანება დიაბეტში, ვრცელდება როგორც მცირე გემებზე (მიკროანგიოპათია), ისე დიდი და საშუალო კალიბრის არტერიებში (მაკროანგიოპათია).
დიაბეტური მიკროანგიოპათია - სპეციფიკური შაქრიანი დიაბეტი, მცირე ზომის გემების (არტერიოლები, კაპილარები, ვენები) გავრცელებული დაზიანება, რომლებიც ხასიათდება მათი სტრუქტურის ცვლილებით (სარდაფის მემბრანის გასქელება, ენდოთელიუმის პროლიფერაცია, სისხლძარღვთა კედელში გლიკოზამინოგლიკანების დეპონირება, არტერიოლების კედლის ჰიალინოზი, მიკროტრუმბოზები, მიკროანთრიმების გამტარიანობის დაქვეითება) :
1. დიაბეტური რეტინოპათია - სიბრმავეობის ძირითადი მიზეზი შაქრიანი დიაბეტის მქონე პაციენტებში, არაპროლიფერაციული (მიკროანეიზმების, სისხლდენების, შეშუპების, მყარი ექსუდატების არსებობა ბადურის დროს), პრეპოლიფერაციული (+ ბადურის ძარღვებში ცვლილებები: სიწმინდე, კუჭქვეშა ჯდომა, მარყუჟები, გაყვანა, სისხლძარღვთა კალიბრის რყევები) და პროლიფერაციული (ახალი გემების გამოვლენა) , ხშირი სისხლჩაქცევები ბადურის ღრუში მისი რაზმის და შემაერთებელი ქსოვილის ინტენსიური ფორმირებით) ფორმები, კლინიკურად პრეტენზიები მოციმციმე ბუზების, ლაქების, ნისლის მგრძნობელობის, ბუნდოვანი ობიექტების პროგრესირებასთან შედარებით ეს მხედველობის სიმახვილის.
სკრინინგი დიაბეტური რეტინოპათიისთვის.
"ოქროს სტანდარტი" არის ფონუსის სტერეოსკოპიული ფერადი ფოტოგრაფია, ბადურის ფლუორესცენტული ანგიოგრაფია და პირდაპირი ოფთალმოსკოპია ყველაზე ხელმისაწვდომი ამჟამად სკრინინგისთვის.
პირველი გამოკვლევა შაქრიანი დიაბეტის დიაგნოზირების დღიდან 1,5-2 წლის შემდეგ, დიაბეტური რეტინოპათიის არარსებობის შემთხვევაში, გამოკვლევა 1-2 წელიწადში მინიმუმ 1 ჯერ, თუ შესაძლებელია - მინიმუმ 1 დრო წელიწადში ან უფრო ხშირად, დიაბეტური რეტინოპათიის კომბინაციით ორსულობასთან , AH, CRF - ინდივიდუალური გამოკვლევის გრაფიკი, მხედველობის სიმკვეთრის უეცარი დაქვეითებით - ოფთალმოლოგის მიერ დაუყოვნებელი გამოკვლევა.
დიაბეტური რეტინოპათიის მკურნალობის პრინციპები:
1. წამლის თერაპია: ნახშირწყლების მეტაბოლიზმის მაქსიმალური ანაზღაურება (შაქრის შემამცირებელი წამლები, ინსულინთერაპია), თანმდევი გართულებების მკურნალობა, ანტიოქსიდანტები (ნიკოტინამიდი) არაპროლიფერაციული დიაბეტური რეტინოპათიისთვის სისხლის მომატებული სისხლის ლიპიდებით, დაბალი მოლეკულური წონის ჰეპარინები პროცესის საწყის ეტაპზე
2. ბადურის გემების ფოტოკოაგულაცია დიაბეტური რეტინოპათიის საწყის სტადიაში (ლაზერული კოაგულაციის ადგილობრივი - ფოკუსები გამოიყენება პათოლოგიური პროცესის ან პრეტენკულარული სისხლდენის მიდამოში, პარკალურ და კოპაგულატორებში გამოიყენება რამდენიმე სტრიქონი პარამულარულ და პარაპილეტარულ უბნებში, პანრეტინალი - გამოიყენება პროლიფერაციული რეტინოპათიის მიდამოში, 1200-დან 1200 წლამდე. foci გამოიყენება ბადურის შაბლონის შაბლონზე, პარამაკულური და პარაპილარული რეგიონებიდან ბადურის ეკვატორულ ზონაში.
3. კრიოკოაგულაცია - მითითებულია პროლიფერაციული დიაბეტური რეტინოპათიის მქონე პაციენტებისთვის, რთულდება სათვალე სხეულში ხშირი სისხლჩაქცევებით, ნეოვაკულაციისა და პროლიფერაციული ქსოვილის უხეში მომატებით, ხორციელდება პირველ რიგში, თვალის ქვედა ნაწილში, ხოლო ზედა ნახევარში ერთი კვირის შემდეგ, ეს საშუალებას აძლევს გაუმჯობესდეს ან სტაბილიზდეს ნარჩენი ხედვა, თავიდან აიცილოს სრული ხედვა. სიბრმავე.
4. ვიტრექტომია - მითითებულია სათესლე ბუშტის მორეციდივე დაავადებებისთვის, სათვალეებში და ბადურაში ფიბროზული ცვლილებების შემდგომი განვითარებით.
2. დიაბეტური ნეფროპათია - თირკმლის გლომერულის კვანძოვანი ან დიფუზური ნეფროანგიკლეროზის გამო.
დიაბეტური ნეფროპათიის კლინიკური და ლაბორატორიული გამოვლინებები.
1. საწყის ეტაპზე სუბიექტური გამოვლინებები არ არის, კლინიკურად გამოხატულ ეტაპზე ხასიათდება პროტეინურიის მომატება, არტერიული ჰიპერტენზია, ნეფროზული სინდრომი, თირკმელების ქრონიკული უკმარისობის პროგრესირებადი კლინიკა.
2. მიკროალბუმინურია (შარდის ალბუმინის ექსკრეცია, ნორმალური მნიშვნელობების გადამეტება, მაგრამ პროტეინურიის დონის მიღწევა არ აღწევს: 30-300 მგ დღეში) - დიაბეტური ნეფროპათიის ყველაზე ადრეული ნიშანი, მუდმივი მიკრობალუმურიის გამოვლენით, დაავადების კლინიკურად გამოხატული სტადია განვითარდება 5-7 წელიწადში.
3. ჰიპერფილტრაცია (GFR> 140 მლ / წთ) - ჰიპერგლიკემიის მოქმედების ადრეული შედეგი დიაბეტის დროს თირკმლის ფუნქციონირებაზე, ხელს უწყობს თირკმელების დაზიანებას, დიაბეტის ხანგრძლივობის მატებასთან ერთად, GFR თანდათანობით მცირდება პროტეინურიის მატებისა და ჰიპერტენზიის ხარისხის სიმძიმის პროპორციულად.
დიაბეტური ნეფროპათიის გვიან ეტაპზე დამახასიათებელია მუდმივი პროტეინურია, GFR– ის დაქვეითება, აზოტემიის მომატება (კრეატინინი და სისხლის შარდოვანა), ჰიპერტენზიის გამწვავება და სტაბილიზაცია და ნეფროზული სინდრომის განვითარება.
დიაბეტური ნეფროპათიის განვითარების ეტაპი:
1) თირკმელების ჰიპერფუნქცია - გაიზარდა GFR> 140 მლ / წთ, თირკმლის სისხლის ნაკადის გაზრდა, თირკმლის ჰიპერტროფია, ნორმალური ალბუმინურია
ვერ იპოვნეთ ის, რასაც ეძებდით? გამოიყენეთ ძებნა:
საუკეთესო გამონათქვამები:სტუდენტი არის ადამიანი, რომელიც მუდმივად აჩერებს გარდაუვალობას. 10160 - | 7206 - ან წაიკითხეთ ყველაფერი.
ეტიოპათოგენეზი და დიაბეტის დიაგნოზი
ჯანმო-ს ექსპერტების აზრით (1999), დიაბეტი აღწერილია, როგორც სხვადასხვა ეტიოლოგიის მეტაბოლური აშლილობა, რომელსაც ახასიათებს ქრონიკული ჰიპერგლიკემია დაქვეითებული ნახშირწყლების, ცხიმებისა და ცილების მეტაბოლიზმით, რაც დაკავშირებულია ინსულინის სეკრეციის დეფექტთან, ინსულინის ეფექტთან ან ორივეთან.
დიაბეტის დროს პირველადი მეტაბოლური დეფექტი არის გლუკოზისა და ამინომჟავების გლუვი გადაცემა ციტოპლაზმური მემბრანების საშუალებით ინსულინდამოკიდებულ ქსოვილებში. ამ ნივთიერებების ტრანსმემბრანული ტრანსპორტის დათრგუნვა იწვევს ყველა სხვა მეტაბოლურ ცვლას.
ბოლო წლების განმავლობაში საბოლოოდ ჩამოყალიბდა მოსაზრება, რომ დიაბეტი გენეტიკურად და პათოფიზიოლოგიურად არის ქრონიკული ჰიპერგლიკემიის ჰეტეროგენული სინდრომი, რომლის ძირითადი ფორმებია ტიპი I და II დიაბეტი. ხშირად, დაავადების განვითარებაში არ შეიძლება განასხვავოთ ეტიოლოგიური და დამხმარე ფაქტორები.
ვინაიდან, შაქრიანი დიაბეტის მანიფესტაციურ კლინიკურ გამოვლინებებთან, დადასტურებული ბიოქიმიური პარამეტრებით, მოსახლეობის ზრდასრულ ნაწილში, გამოვლენილია გვიან სისხლძარღვთა გართულებების მაღალი სიხშირე (რომლის განვითარება ხდება მეტაბოლური დარღვევების ხანგრძლივობით 5-7 წელზე მეტი ხნის განმავლობაში), შემდეგ 1999 წელს ჯანმო-ს ექსპერტებმა შემოგვთავაზეს დაავადების ახალი კლასიფიკაცია და ახალი დიაბეტის ლაბორატორიული დიაგნოსტიკური კრიტერიუმები (ცხრილი 33.1).
გლუკოზის, მმოლ / ლ კონცენტრაცია (მგ / დლ) | მთელი სისხლი | პლაზმური |
| ვენური | კაპილარული | ვენური | კაპილარული |
| შაქრიანი დიაბეტი: |
| ცარიელ კუჭზე | > 6,1(> 110) | > 6,1(> 110) | > 7,0 (> 126) | > 7,0 (> 126) |
| ან გლუკოზის დატვირთვიდან 2 საათის შემდეგ ან ორივე | > 10,0 (> 180) | > 11,1 (> 200) | > 11,1 (> 200) | > 12,2 (> 220) |
| გლუკოზის ტოლერანტობის დაქვეითება |
| ცარიელ კუჭზე | 6.7 (> 120) და 7.8 (> 140) და 7.8 (> 140) და 8.9 (> 160) და 5.6 (> 100) და 5.6 (> 100) და 6, 1 (> 110) და 6.1 (> 110) და 6.1 (> 110) - დან 7.0 მმოლ / ლ (> 126 მგ / დლ) უნდა დადასტურდეს გლუკოზის შემცველობა სხვა დღეებში. ამრიგად, დანერგულია ნახშირწყლების მეტაბოლიზმის გაუარესების ბიოქიმიური კრიტერიუმები. დიაბეტის დიაგნოზის დასმა ყოველთვის უნდა დადასტურდეს სხვა დღეს განმეორებითი ტესტებით, თუ აშკარა ჰიპერგლიკემია არ არსებობს მწვავე მეტაბოლური დეკომპენსაციით ან დიაბეტის აშკარა სიმპტომებით, თუ არსებობს ზომიერი კლინიკური სიმპტომოტოლოგია. ფიზიკური პირები, რომლებსაც აქვთ სისხლი / პლაზმური გლუკოზის სამარხვო დონე ნორმალურ დონეზე, მაგრამ დიაგნოზირების დონის ქვემოთ, დიაბეტის საბოლოო დიაგნოზის დასადგენად, საკონტროლო გაზომვების ჩატარებაში ან გლუკოზის ტოლერანტობის ტესტი (PTH). PTH ხორციელდება ნორმალური დიეტის და ფიზიკური დატვირთვის ფონზე, დილით, არა უადრეს 10 საათისა და არა უგვიანეს 16 საათის შემდეგ, ბოლო კვება. ტესტამდე 3 დღით ადრე პაციენტმა უნდა მიიღოს მინიმუმ 250 გრ ნახშირწყლები დღეში და ამ დროის განმავლობაში არ უნდა მიიღოს წამლები, რომლებიც გავლენას ახდენენ პლაზმაში გლუკოზას (გლუკოკორტიკოსტეროიდები, ჰორმონალური კონტრაცეპტივები, არასტეროიდული ანთების საწინააღმდეგო და შაქრის შემამცირებელი საშუალებები, ადრენოსტიმულატორები, ზოგიერთი ანტიბიოტიკი, თიაზიდური შარდმდენი საშუალებები). . PTH- ის შემთხვევაში, შემდეგი მაჩვენებლები შემდეგია: 1) გლუკოზის ნორმალური ტოლერანტობა ახასიათებს გლიკემიის დონეს გლუკოზის დატვირთვის შემდეგ 2 საათის შემდეგ 7.8 მმოლ / ლ (> 140 მგ / დლ), მაგრამ 11.1 მმოლ / ლ ქვემოთ (> 200 მგ / დლ) ქვემოთ მოცემულია დიაბეტის დიაგნოზი. უნდა დადასტურდეს შემდგომი კვლევებით. ამრიგად, დიაბეტის დიაგნოზირება შესაძლებელია პლაზმური გლუკოზის უზმოზე> 7.0 მმოლ / ლ (> 126 მგ / დლ) და სისხლში> 6.1 მმოლ / ლ (> 110 მგ / დლ). დიაბეტის კლასიფიკაციაშაქრიანი დიაბეტის დიაგნოზის ახალ კრიტერიუმებთან ერთად, ჯანმო-ს ექსპერტებმა შესთავაზეს შაქრიანი დიაბეტის ახალი კლასიფიკაცია (ცხრილი 33.2). ცხრილი 33.2. გლიკემიური დაავადებების ეტიოლოგიური კლასიფიკაცია (WHO, 1999) 2. შაქრიანი დიაბეტი ტიპი 2 (ინსულინის უპირატესი წინააღმდეგობის ვარიანტისგან შედარებით ინსულინის დეფიციტით დაწყებული ვარიანტი, გაბატონებული სეკრეციული დეფიციტით ინსულინის წინააღმდეგობის გარეშე, ან მის გარეშე) 3. დიაბეტის სხვა სპეციფიკაციები
- გენეტიკური დეფექტები b- უჯრედების ფუნქციონირებაში
- გენეტიკური დეფექტები ინსულინის მოქმედებაში
- ეგზოკრინული პანკრეასის დაავადებები
- ენდოკრინოპათიები
- ნარკოტიკებით ან ქიმიკატებით გამოწვეული დიაბეტი
- ინფექციები
- იმუნური დიაბეტის არაჩვეულებრივი ფორმები
- სხვა გენეტიკური სინდრომები, რომლებიც ზოგჯერ დაკავშირებულია დიაბეტთან 4. გესტაციური დიაბეტი
|
შენიშვნა: შედის გლუკოზის ტოლერანტობის გესტაციური უკმარისობის ფორმები და გესტაციური დიაბეტი.შემოთავაზებულია არ გამოიყენოთ ტერმინები "ინსულინდამოკიდებული" და "ინსულინდამოკიდებული" დიაბეტიდან და არ დატოვოთ მხოლოდ სახელები "I და II დიაბეტი". ეს განპირობებულია ამ ფორმების პათოგენეზით, და იმის გათვალისწინებით, რომ არ მიმდინარეობს თერაპია. გარდა ამისა, ინსულინის დამოუკიდებელი ფორმის მასზე დამოკიდებულების სრულყოფაზე გადასვლის შესაძლებლობა შეიძლება წარმოიშვას პაციენტის ცხოვრების სხვადასხვა ეტაპზე (ცხრილი 33.3).
ცხრილი 33.3. გლიკემიური დარღვევები: ეტიოლოგიური ტიპები და კლინიკური სტადიები (WHO, 1999)
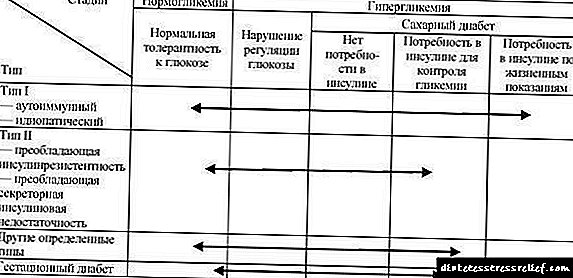
I და II დიაბეტის ყველაზე გავრცელებული ტიპები, რომლებიც დიაბეტის ყველა შემთხვევის 90% -ზე მეტს შეადგენს.
ტიპი I შაქრიანი დიაბეტი მოიცავს ნახშირწყლების მეტაბოლიზმის დარღვევებს, რაც დაკავშირებულია პანკრეასის კუნძულების β უჯრედების განადგურებასთან გენეტიკურად მიდრეკილ პირებში და იმუნოლოგიური დარღვევების ფონზე.
პაციენტებს ახასიათებთ 30 წლამდე ასაკი, ინსულინის აბსოლუტური დეფიციტი, კეტოაციდოზისადმი მიდრეკილება და ეგზოგენური ინსულინის დანიშვნის აუცილებლობა.
იმ შემთხვევებში, როდესაც b უჯრედების რაოდენობის განადგურება და შემცირება გამოწვეულია იმუნური ან აუტოიმუნური პროცესით, დიაბეტი ითვლება აუტოიმუნურად. ტიპი I შაქრიანი დიაბეტი ხასიათდება სხვადასხვა აუტოანერგიის არსებობით.
მისი წინასწარგანწყობა გაერთიანებულია HLA კომპლექსის DR3, DR4 ან DR3 / DR4 გენებთან და HLA DQ კვარცხლბეკის გარკვეულ ალელებთან. ხაზგასმულია, რომ I ტიპის დიაბეტი (აუტოიმუნური) შეიძლება გაიაროს განვითარების ეტაპები ნორმოგლიკემიიდან, ინსულინის ადმინისტრირების საჭიროების გარეშე, B უჯრედების განადგურების სრულად. B უჯრედების შემცირება ან სრული გაუჩინარება იწვევს ინსულინზე სრულ დამოკიდებულებას, რომლის გარეშეც პაციენტი ვითარდება კეტოაციდოზისადმი მიდრეკილების, კომა. თუ ეტიოლოგია და პათოგენეზი უცნობია, მაშინ I ტიპის დიაბეტის ასეთ შემთხვევებს უწოდებენ "იდიოპათიურ" დიაბეტს.
II ტიპის შაქრიანი დიაბეტი მოიცავს ნახშირწყლების მეტაბოლიზმის დარღვევებს, რასაც თან ახლავს სხვადასხვა დონის კორელაცია ინსულინის წინააღმდეგობის სიმძიმესა და ინსულინის სეკრეციის დეფექტს შორის. როგორც წესი, II ტიპის დიაბეტის დროს, ეს ორი ფაქტორი მონაწილეობს დაავადების პათოგენეზში, თითოეულ პაციენტში ისინი განისაზღვრება განსხვავებული თანაფარდობით.
II ტიპის დიაბეტი, როგორც წესი, აღინიშნება 40 წლის შემდეგ. უფრო ხშირად, დაავადება ვითარდება ნელა, თანდათანობით, სპონტანური დიაბეტური კეტოაციდოზის გარეშე. მკურნალობა, როგორც წესი, არ საჭიროებს ინსულინის გადაუდებელ მიღებას სიცოცხლის გადასარჩენად. II ტიპის შაქრიანი დიაბეტის განვითარებაში (დიაბეტის ყველა შემთხვევის დაახლოებით 85%), გენეტიკური (ოჯახის) ფაქტორს დიდი მნიშვნელობა აქვს.
უფრო ხშირად, მემკვიდრეობა ითვლება პოლიგენურად. დიაბეტით დაავადებულთა დიაბეტი, რომელიც მემკვიდრეობით შეწონილ პაციენტებში იზრდება ასაკთან ერთად, ხოლო 50 წელზე უფროსი ასაკის პირებში აღწევს 100% -ს.
II ტიპის დიაბეტის მქონე პაციენტებს ხშირად მკურნალობენ ინსულინით მაღალი ჰიპერგლიკემიის მიმართ, მაგრამ ინსულინის გამოყოფასთან ერთად სპონტანური კეტოაციდოზი პრაქტიკულად არ ხდება.
მეტაბოლური სინდრომი
II ტიპის დიაბეტის გენეზში, მნიშვნელოვან პროვოცირებას ასრულებს სიმსუქნე, განსაკუთრებით მუცლის ტიპისა.
დიაბეტის ეს ტიპი ასოცირდება ჰიპერინსულინემიასთან, ქსოვილების ინსულინრეზისტენტობის მატებასთან, ღვიძლის გლუკოზის წარმოების გაზრდასთან და B – უჯრედების პროგრესირებასთან.
ინსულინის წინააღმდეგობა ვითარდება ინსულინის მგრძნობიარე ქსოვილებში, რომელიც მოიცავს ჩონჩხის კუნთს, ცხიმოვან ქსოვილს და ღვიძლს. ინსულინის დონესა და სიმსუქნეს შორის ურთიერთობა კარგად არის ცნობილი.
ჭარბი წნევის დროს ჰიპერინსულინიზმის პირობებში დაფიქსირდა სომატოსტატინის, კორტიკოტროპინის, თავისუფალი ცხიმოვანი მჟავების, შარდმჟავისა და სხვა კონტრ-ფაქტორების სისხლში დონის მომატება, რომლებიც, ერთის მხრივ, გავლენას ახდენენ გლუკოზასა და ინსულინის დონეს სისხლის პლაზმაში და, მეორეს მხრივ, „ფიზიოლოგიური“ განცდების ფორმირებაზე. შიმშილი. ეს იწვევს ლიპოგენეზის უპირატესობას ლიპოლიზზე. ქსოვილის ინსულინის წინააღმდეგობა ჭარბი სიმსუქნით გადალახულია პლაზმური ინსულინის დონის მომატებით.
არ არსებობს სპეციფიკური დიაბეგენური საკვები ნივთიერება, მაგრამ გაჯერებული ცხიმების მომატება და დიეტური ბოჭკოების არასაკმარისი მიღება ხელს უწყობს ინსულინის მგრძნობელობის შემცირებას.
სხეულის წონის შემცირება 5-10%, მაშინაც კი, თუ სიმსუქნე კვლავ შენარჩუნებულია, იწვევს რეცეპტორების დეფექტების კორექტირებას, პლაზმაში ინსულინის კონცენტრაციის დაქვეითებას, გლიკემიის დონის დაქვეითებას, ათეროსგენურ ლიპოპროტეინებს და პაციენტების ზოგადი მდგომარეობის გაუმჯობესებას.
დიაბეტის პროგრესირება ზოგიერთ სიმსუქნე პაციენტში ხდება ინსულინის დეფიციტის ზრდასთან შედარებით აბსოლუტურიდან. ამრიგად, სიმსუქნე, ერთი მხრივ, დიაბეტის განვითარების რისკის ფაქტორია და, მეორე მხრივ, მისი ადრეული გამოვლინება. II ტიპის შაქრიანი დიაბეტი არის პათოგენეზურად ჰეტეროგენული.
ჯანმო-ს 1999 წლის ანგარიში წარმოგიდგენთ მეტაბოლური სინდრომის კონცეფციას, როგორც მნიშვნელოვან ფაქტორს სისხლძარღვთა გართულებების დროს.
მეტაბოლური სინდრომის შესახებ შეთანხმებული განმარტების არარსებობის მიუხედავად, მისი კონცეფცია მოიცავს ორ ან მეტს შემდეგი კომპონენტიდან:
- გლუკოზის მეტაბოლიზმის დაქვეითება ან დიაბეტის არსებობა,
- ინსულინის წინააღმდეგობა,
- არტერიული წნევის მატება 140/90 მმ RT– ზე მეტი. ხელოვნება.,
- გაიზარდა ტრიგლიცერიდები და / ან დაბალი ქოლესტერინი დაბალი სიმკვრივის ლიპოპროტეინი(LDL),
- სიმსუქნე,
- მიკროლბუმინურია 20 მკგ / წთ-ზე მეტი.
მკაცრი დიეტური ზომების გამოყენება, რომლებიც მიზნად ისახავს სხეულის წონის შემცირებას სიმსუქნე პაციენტებში, მეტაბოლური სინდრომის რისკ ფაქტორების ზემოქმედებას, ხშირად იწვევს გლიკემიის ნორმალიზება ან შემცირება და გართულებების სიხშირის დაქვეითება.
დიაბეტის გართულებები
უამრავ პაციენტს (დაახლოებით 5%) აქვს მაღალი მიდრეკილება გართულებების მიმართ, მიუხედავად ნახშირწყლების მეტაბოლიზმის კომპენსაციის ხარისხისა; პაციენტების სხვა ნაწილში (20-25%), გართულებები იშვიათად აღინიშნება დაბალი გენეტიკური მიდრეკილების გამო.
უმეტეს პაციენტებში (70-75%) გენეტიკური მიდრეკილების ხარისხი შეიძლება განსხვავდებოდეს და სწორედ ამ პაციენტებშია ნახშირწყლების მეტაბოლიზმის კარგი კომპენსაციის შენარჩუნება, გამოხატული ინჰიბიტორული მოქმედება ახდენს ანგიოპათიისა და ნეიროპათიის მიმდინარეობაზე.
დიაბეტური ანგიოპათია (მაკრო- და მიკროანგიოპათია) და ნეიროპათია დიაბეტის ზოგიერთი მწვავე მანიფესტაციაა, მიუხედავად მისი ტიპისა. ამ დარღვევების განვითარებისას მათ დიდი მნიშვნელობა ენიჭება ცილების გლიკაციას (მათ გლუკოზას მოლეკულთან დაკავშირება, როგორც არანორმალური და, საბოლოო ეტაპზე, შეუქცევადი ქიმიური რეაქციის ცვლილებამ უჯრედული ფუნქციის შეცვლა არაინსულებზე დამოკიდებულ ქსოვილებში) და სისხლის რევოლუციური თვისებების ცვლილება.
ჰემოგლობინის ცილების გლიკაცია იწვევს გაზების ტრანსპორტირების შეფერხებას. გარდა ამისა, არსებობს სარდაფის მემბრანების გასქელება, მემბრანული ცილების სტრუქტურის დარღვევის გამო. დიაბეტის მქონე პაციენტებში გამოვლინდა გლუკოზის გაზრდის პროცესი სისხლის შრატში, ლიპოპროტეინების, პერიფერიული ნერვების და შემაერთებელი ქსოვილის სტრუქტურებში.
გლიკაციის ხარისხი პირდაპირპროპორციულია გლუკოზის კონცენტრაციასთან. გლიკოზილირებული ჰემოგლობინის (HbA1b, HbA1c), როგორც პროცენტული მთლიანი ჰემოგლობინის შემცველობა, დადგენილია სტანდარტულ მეთოდად ნახშირწყლების მეტაბოლიზმის კომპენსაციის მდგომარეობის შესაფასებლად შაქრიანი დიაბეტით დაავადებულ პაციენტებში. მუდმივი და ძალიან მაღალი ჰიპერგლიკემიით, ყველა ჰემოგლობინის 15-20% –მდე შეიძლება გაიაროს გლიკაცია. თუ HbA1 შემცველობა აღემატება 10% -ს, მაშინ დიაბეტური რეტინოპათიის განვითარება წინააღმდეგია.
ანგიო- და ნეიროპათიის განვითარებაზე პასუხისმგებელი ასევე ითვლება გლუკოზის გადაჭარბებული მიღება ინსულინის დამოუკიდებელი ქსოვილების უჯრედებში. ეს იწვევს მათში ციკლური სპირტის სორბიტოლის დაგროვებას, რაც ცვლის osmotic წნევა უჯრედებში და ამით ხელს უწყობს შეშუპების და დაქვეითებული ფუნქციის განვითარებას. სორბიტოლის უჯრედოვანი დაგროვება ხდება ნერვული სისტემის ქსოვილებში, ბადურის, ობიექტივის და დიდი გემების კედლებში.
შაქრიანი დიაბეტით მიკროტრომების წარმოქმნის პათოგენეტიკური მექანიზმებია ჰომეოსტაზის დარღვევა, სისხლის სიბლანტე, მიკროცირკულაცია: თრომბოციტების აგრეგაციის მომატება, თრომბოქსანი A2, პროსტაციკლინის სინთეზის შესუსტება და სისხლის ფიბრინოლიზური მოქმედება.
დიაბეტით დაავადებულთა უმეტესობა ვითარდება ნეფროპათია. მასში შედის დიაბეტური გლომერულოსკლეროზი, ნეფროანგიოსკლეროზი, პიელონეფრიტი და ა.შ.. მიკრო- და მაკროანგიოპათია ასევე მოქმედებს ამ გართულების განვითარებაზე. ბოლო წლებში ნაჩვენებია აშკარა ურთიერთობა შარდში ცილის არსებობასა და თირკმელების საბოლოო ბედს პაციენტებში, რომლებსაც შაქრიანი დიაბეტი აქვთ.
მნიშვნელოვანია მიკროალბუმინურიის გამოვლენა, შუალედური დაავადებების გამორიცხვით. ალბუმინის ექსკრეციის დონე 20 მკგ / წთზე მეტია მიკროალბუმინურიის სადიაგნოსტიკო ნიშანი, ალბუმინებისა და კრეატინინის 3-ზე მეტი დონის თანაფარდობა საშუალებას გაძლევთ საიმედოდ პროგნოზირება მოახდინოთ ღამის ექსკრეციის დონის ზე მეტი 30 μg / წთ.
ქვედა კიდურების ცვლილებები გამოირჩევა დიაბეტური ტერფის სინდრომის დროს. ქვედა კიდურების ამპუტაცია ხორციელდება შაქრიანი დიაბეტის მქონე პაციენტებში 15-ჯერ უფრო ხშირად, ვიდრე პოპულაციაში.
დიაბეტური ტერფის სინდრომის სიხშირე უკავშირდება ასაკს, დაავადების ხანგრძლივობას, გლიკემიას, მოწევას, არტერიული ჰიპერტენზიის სიმძიმეს. დიაბეტური ტერფის სინდრომი ასოცირდება არა იმდენად მიკროანგიოპათიასთან, როგორც პოლინევროპათიასთან, ქვედა კიდურების დიდი და საშუალო გემების დიდი ნაწლავის ათეროსკლეროზით (მაკროანგიოპათია) ან ამ ფაქტორების ერთობლიობასთან.
დიაბეტის ხანგრძლივი დეკომპენსაცია აუარესებს თანმდევი დაავადებების მიმდინარეობას, იწვევს იმუნიტეტის დაქვეითებას, ინფექციური და ანთებითი პროცესების წარმოქმნას და მათ ქრონიკულობას.
უნდა აღინიშნოს, რომ II ტიპის დიაბეტის ბევრი ექიმი აღიქვამს, როგორც უფრო რბილ კურსს. დიაბეტოლოგების საერთაშორისო ფედერაციის ევროპულმა ბიურომ და ჯანმო-ს ევროპულმა ბიურომ 1998 წელს შესთავაზა ახალი კრიტერიუმები მეტაბოლიზმის კომპენსაციისთვის და II ტიპის დიაბეტის მქონე პაციენტებში გართულებების რისკი, რომლებიც მოცემულია ცხრილში. 33.4.
ცხრილი 33.4. კომპენსაციის კრიტერიუმებიშაქრიანი დიაბეტიტიპი II
ვენური სისხლის პლაზმური გლუკოზა ცარიელ კუჭზე / ჭამის წინ mmol / L (მგ / დლ) 6.1 (> 110)> 7.0 (> 126)
დაავადების ეტიოლოგია
ტიპი 1 დიაბეტი არის მემკვიდრეობითი დაავადება, მაგრამ გენეტიკური მიდრეკილება განსაზღვრავს მის განვითარებას მხოლოდ მესამედით. დედათა დიაბეტით დაავადებულ ბავშვში პათოლოგიის ალბათობა იქნება არაუმეტეს 1-2%, ავადმყოფი მამა - 3-დან 6% -მდე, ძმა - დაახლოებით 6%.
პანკრეასის დაზიანების ერთი ან რამდენიმე იუმორისტული მარკერი, რომელიც მოიცავს ლაგერჰანსის კუნძულების ანტისხეულებს, შეიძლება გამოვლინდეს პაციენტების 85-90% -ში:
- ანტისხეულები გლუტამატის დეკარბოქსილაზაში (GAD),
- ტიროზინის ფოსფატაზას ანტისხეულები (IA-2 და IA-2 ბეტა).
ამ შემთხვევაში, ბეტა უჯრედების განადგურებაში მთავარი მნიშვნელობა ენიჭება უჯრედული იმუნიტეტის ფაქტორებს. ტიპი 1 დიაბეტი ჩვეულებრივ ასოცირდება HLA ჰაპლოტიპებთან, როგორიცაა DQA და DQB.
ხშირად ამ ტიპის პათოლოგია ერწყმის სხვა აუტოიმუნურ ენდოკრინულ დარღვევებს, მაგალითად, ადიზონის დაავადება, აუტოიმუნური თირეოიდიტი. არა-ენდოკრინული ეტიოლოგია ასევე მნიშვნელოვან როლს ასრულებს:
- ვიტილიგო
- რევმატიული პათოლოგიები
- ალოპეცია
- კრონის დაავადება.
დიაბეტის პათოგენეზი
 ტიპი 1 დიაბეტი თავს იგრძნობს მაშინ, როდესაც აუტოიმუნური პროცესი ანგრევს პანკრეასის ბეტა უჯრედების 80-დან 90% -ს. უფრო მეტიც, ამ პათოლოგიური პროცესის ინტენსივობა და სიჩქარე ყოველთვის განსხვავდება. ყველაზე ხშირად, დაავადების კლასიკურ კურსში ბავშვებსა და ახალგაზრდებში, უჯრედები საკმაოდ სწრაფად განადგურებულია და დიაბეტი სწრაფად ვლინდება.
ტიპი 1 დიაბეტი თავს იგრძნობს მაშინ, როდესაც აუტოიმუნური პროცესი ანგრევს პანკრეასის ბეტა უჯრედების 80-დან 90% -ს. უფრო მეტიც, ამ პათოლოგიური პროცესის ინტენსივობა და სიჩქარე ყოველთვის განსხვავდება. ყველაზე ხშირად, დაავადების კლასიკურ კურსში ბავშვებსა და ახალგაზრდებში, უჯრედები საკმაოდ სწრაფად განადგურებულია და დიაბეტი სწრაფად ვლინდება.
დაავადების დაწყებიდან და მისი პირველი კლინიკური სიმპტომებიდან კეტოაციდოზის ან კეტოაციდოზური კომის განვითარებამდე, შეიძლება გაიარონ არაუმეტეს რამდენიმე კვირაში.
სხვა, საკმაოდ იშვიათ შემთხვევებში, 40 წელზე უფროსი ასაკის პაციენტებში, დაავადება შეიძლება ფარულად გაგრძელდეს (ლატენტური აუტოიმუნური შაქრიანი დიაბეტი Lada).
უფრო მეტიც, ამ სიტუაციაში ექიმებმა დიაგნოზირეს ტიპი 2 შაქრიანი დიაბეტი და მათ პაციენტებს რეკომენდაცია გაუწიეს, რომლებშიც ინსულინის დეფიციტი ანაზღაურდეს სულფონილურას პრეპარატებით.
თუმცა, დროთა განმავლობაში, იწყება ჰორმონის აბსოლუტური ნაკლებობის სიმპტომები:
- კეტონურია
- წონის დაკლება
- აშკარა ჰიპერგლიკემია ტაბლეტების რეგულარული გამოყენების ფონზე, სისხლში შაქრის შემცირების მიზნით.
ტიპი 1 დიაბეტის პათოლოგია ემყარება ჰორმონების აბსოლუტურ დეფიციტს. ინსულინდამოკიდებულ ქსოვილებში შაქრის მოხმარების შეუძლებლობის გამო (კუნთები და ცხიმი), ენერგიის დეფიციტი ვითარდება და, შედეგად, ლიპოლიზი და პროტეოლიზი უფრო ინტენსიური ხდება. მსგავსი პროცესი იწვევს წონის დაკლებას.
გლიკემიის მატებასთან ერთად აღინიშნება ჰიპერმოსოლარობა, რომელსაც თან ახლავს ოსმოსური დიურეზი და დეჰიდრატაცია. ენერგიისა და ჰორმონის დეფიციტით, ინსულინი არღვევს გლუკაგონის, კორტიზოლის და ზრდის ჰორმონის სეკრეციას.
მზარდი გლიკემიის მიუხედავად, გლუკონეოგენეზი სტიმულირდება. ცხიმის ქსოვილებში ლიპოლიზის დაჩქარება იწვევს ცხიმოვანი მჟავების მოცულობის მნიშვნელოვან ზრდას.
თუ ინსულინის დეფიციტია, მაშინ ღვიძლის ლიპოსინთეზური უნარი ჩახშობილია, ხოლო თავისუფალი ცხიმოვანი მჟავები აქტიურად მონაწილეობენ კეტოგენეზში. კეტონების დაგროვება იწვევს დიაბეტური კეტოზის განვითარებას და მის შედეგს - დიაბეტური კეტოაციდოზი.
დეჰიდრატაციისა და აციდოზის პროგრესირებადი ზრდის ფონზე, კომა შეიძლება განვითარდეს.
თუკი არ არის მკურნალობა (ადეკვატური ინსულინთერაპია და რეჰიდრატაცია), შემთხვევათა თითქმის 100% -ში სიკვდილი გამოიწვევს.
ტიპი 1 დიაბეტის სიმპტომები
ამ ტიპის პათოლოგია საკმაოდ იშვიათია - დაავადების ყველა შემთხვევის არაუმეტეს 1.5-2%. სიცოცხლის განმავლობაში რისკის მოხდენა იქნება 0.4%. ხშირად, ადამიანს ასეთი დიაბეტი აქვს დიაგნოზი 10-დან 13 წლამდე ასაკში. პათოლოგიის მანიფესტაციის უმეტესი ნაწილი 40 წლამდე ვლინდება.
თუ საქმე ტიპიურია, განსაკუთრებით ბავშვებში და ახალგაზრდობაში, მაშინ დაავადება გამოვლინდება, როგორც ნათელი სიმპტომოტოლოგია. ის შეიძლება განვითარდეს რამდენიმე თვეში ან კვირაში. ინფექციურ და სხვა თანმდევი დაავადებებმა შეიძლება გამოიწვიოს დიაბეტის მანიფესტაციის პროვოცირება.
სიმპტომები დამახასიათებელია ყველა ტიპის დიაბეტისთვის:
- პოლიურია
- კანის ქავილი,
- პოლიდიფსია.
ეს ნიშნები განსაკუთრებით გამოხატულია ტიპის 1 დაავადებით. დღის განმავლობაში, პაციენტს შეუძლია სვამს და გამოიყოფა მინიმუმ 5-10 ლიტრი სითხე.
ამ ტიპის დაავადებების სპეციფიკური იქნება მკვეთრი წონის დაკლება, რომელიც 1-2 თვეში შეიძლება 15 კგ-ს მიაღწიოს. გარდა ამისა, პაციენტი განიცდის:
- კუნთების სისუსტე
- ძილი
- შემცირებული შესრულება.
 თავიდანვე, მან შეიძლება შეაწუხოს მადის დაუსაბუთებელი მატება, რომელსაც ანევქსია ჩაანაცვლა, როდესაც კეტოაციდოზი იზრდება. პაციენტი განიცდის აცეტონის დამახასიათებელ სუნი პირის ღრუსგან (შეიძლება იყოს ხილის სუნი), გულისრევა და ფსევდოპერიტონიტი - მუცლის ტკივილი, ძლიერი გაუწყლოება, რამაც შეიძლება გამოიწვიოს კომა.
თავიდანვე, მან შეიძლება შეაწუხოს მადის დაუსაბუთებელი მატება, რომელსაც ანევქსია ჩაანაცვლა, როდესაც კეტოაციდოზი იზრდება. პაციენტი განიცდის აცეტონის დამახასიათებელ სუნი პირის ღრუსგან (შეიძლება იყოს ხილის სუნი), გულისრევა და ფსევდოპერიტონიტი - მუცლის ტკივილი, ძლიერი გაუწყლოება, რამაც შეიძლება გამოიწვიოს კომა.
ზოგიერთ შემთხვევაში, ტიპი 1 დიაბეტის პირველი ნიშანი პედიატრიულ პაციენტებში იქნება პროგრესული დაქვეითებული ცნობიერება. ეს შეიძლება ითქვას, რომ თანმდევი პათოლოგიების (ქირურგიული ან ინფექციური) ფონზე, ბავშვი შეიძლება კომაში ჩავარდეს.
იშვიათია, რომ 35 წელზე უფროსი ასაკის პაციენტი დაავადებულია დიაბეტით (ლატენტური აუტოიმუნური დიაბეტით), დაავადება შეიძლება არ იგრძნობოდეს ასე ნათლად, და მისი დიაგნოზი დიაგნოზირებულია საკმაოდ შემთხვევით, როდესაც ხდება სისხლში შაქრის რუტინული ტესტი.
ადამიანი არ დაიკლებთ წონაში, პოლიურია და პოლიდიფსია ზომიერი იქნება.
პირველ რიგში, ექიმს შეუძლია დაადგინოს ტიპი 2 დიაბეტი და დაიწყოს მკურნალობა წამლებთან ერთად, შაქრის შემცირება ტაბლეტებში. ეს გარკვეული პერიოდის შემდეგ, გარანტიას მისცემს დაავადების კომპენსაციას. თუმცა, რამდენიმე წლის შემდეგ, როგორც წესი, 1 წლის შემდეგ, პაციენტს ექნება ინსულინის მთლიანი უკმარისობის მატებით გამოწვეული ნიშნები:
- დრამატული წონის დაკლება
- კეტოზი
- კეტოაციდოზი
- შაქრის დონის საჭირო დონეზე შენარჩუნების შეუძლებლობა.
დიაბეტის დიაგნოზის კრიტერიუმები
იმის გათვალისწინებით, რომ დაავადების ტიპი 1 ხასიათდება მკვეთრად გამოხატული სიმპტომებით და იშვიათი პათოლოგიაა, არ ჩატარებულა სკრინინგული კვლევა სისხლში შაქრის დონის დასადგენად. ახლო ნათესავებში ტიპის 1 დიაბეტის განვითარების ალბათობა მინიმალურია, რაც, დაავადების პირველადი დიაგნოზისთვის ეფექტური მეთოდების არარსებობასთან ერთად, განსაზღვრავს მათში პათოლოგიის იმუნოგენეტიკური მარკერების საფუძვლიანი შესწავლის არაადეკვაციას.
დაავადების გამოვლენა უმეტეს შემთხვევებში ემყარება სისხლის გლუკოზის მნიშვნელოვანი ჭარბი დონის განსაზღვრას იმ პაციენტებში, რომელთაც აქვთ ინსულინის უკმარისობის აბსოლუტური დეფიციტი.
დაავადების გამოსავლენად ზეპირი ტესტირება ძალზე იშვიათია.
ბოლო ადგილი არ არის დიფერენციალური დიაგნოზი. აუცილებელია დიაგნოზის დადასტურება საეჭვო შემთხვევებში, კერძოდ, ზომიერი გლიკემიის გამოვლენა, შაქრიანი დიაბეტის ტიპის 1 და ნათელი და აშკარა ნიშნების არარსებობის პირობებში, განსაკუთრებით მცირე ასაკში მანიფესტაციით.
ასეთი დიაგნოზის მიზანი შეიძლება იყოს დიფერენცირება დაავადების სხვა ტიპის დიაბეტისგან. ამისათვის გამოიყენეთ ბაზალური C- პეპტიდის დონის განსაზღვრის მეთოდი და ჭამიდან 2 საათის შემდეგ.
არაპირდაპირი შემთხვევებში არაპირდაპირი დიაგნოსტიკური მნიშვნელობის კრიტერიუმებია ტიპი 1 დიაბეტის იმუნოლოგიური მარკერების განსაზღვრა:
- პანკრეასის კუნძულოვანი კომპლექსების ანტისხეულები,
- გლუტამატის დეკარბოქსილაზა (GAD65),
- ტიროზინის ფოსფატაზა (IA-2 და IA-2P).
მკურნალობის რეჟიმი
ნებისმიერი ტიპის დიაბეტის მკურნალობა ემყარება 3 ძირითად პრინციპს:
- სისხლში შაქრის შემცირება (ჩვენს შემთხვევაში, ინსულინთერაპია),
- დიეტა საკვები
- პაციენტის განათლება.
ინსულინით მკურნალობა 1 ტიპის პათოლოგიისთვის დამცავი ხასიათისაა. მისი დანიშნულებაა ინსულინის ბუნებრივი სეკრეციის იმიტაციის მაქსიმალური გამოყენება, რათა მიიღოთ კომპენსაციის მიღებული კრიტერიუმები. ინტენსიური ინსულინის თერაპია ყველაზე მეტად დაუახლოვდება ჰორმონის ფიზიოლოგიურ წარმოებას.
ჰორმონის ყოველდღიური მოთხოვნილება შეესაბამება მისი ბაზალური სეკრეციის დონეს. წამლის 2 ინექციამ საშუალო ექსპოზიციის ხანგრძლივობა ან გრძელი ინსულინის 1 ინექცია გლარგინმა შეიძლება ორგანიზმს ინსულინს მიაწოდოს.
ბაზალური ჰორმონის მთლიანი მოცულობა არ უნდა აღემატებოდეს პრეპარატის ყოველდღიური მოთხოვნილების ნახევარს.
ინსულინის ბოლუსური (კვების) სეკრეცია შეიცვლება ადამიანის ჰორმონის ინექციით, ჭამის წინ გაკეთებული ექსპოზიციის მოკლე ან ულტრა მოკლე ხანგრძლივობით. ამ შემთხვევაში, დოზა გამოითვლება შემდეგი კრიტერიუმების საფუძველზე:
- ნახშირწყლების ოდენობა, რომელიც უნდა იქნას მოხმარებული ჭამის დროს,
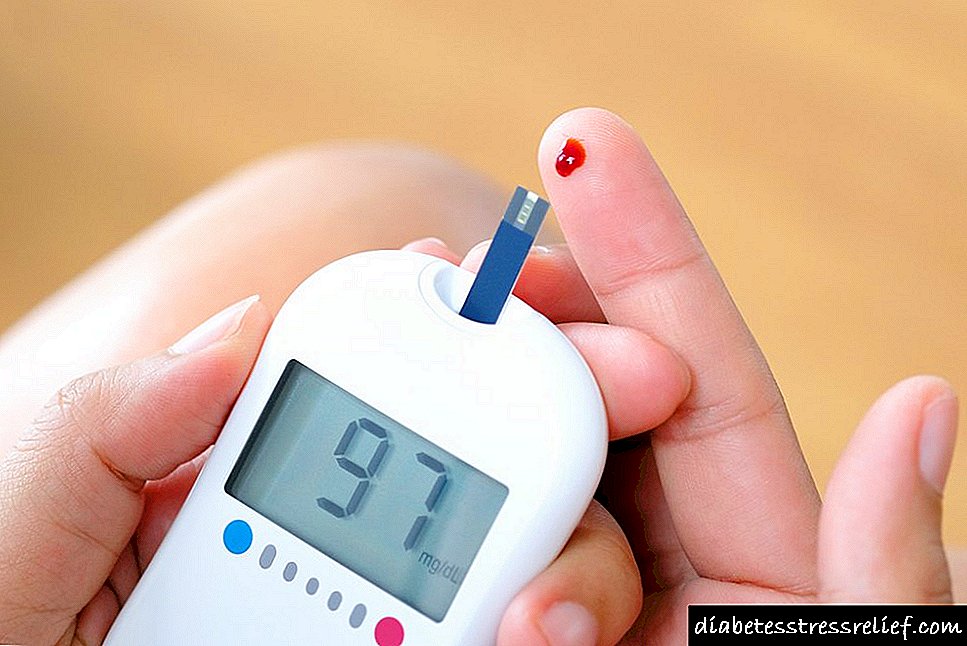
- სისხლში შაქრის ხელმისაწვდომი დონე, რომელიც განისაზღვრება ინსულინის ყოველი ინექციით (იზომება გლუკომეტრის გამოყენებით).
შაქრიანი დიაბეტის ტიპი 1-ის გამოვლინებისთანავე და როგორც კი მისი მკურნალობა საკმარისად დიდი ხნის განმავლობაში დაიწყო, ინსულინის პრეპარატების საჭიროება შეიძლება იყოს მცირე და დაბალი იქნება 0.3-0.4 U / კგ-ზე. ამ პერიოდს უწოდებენ "თაფლობის თვე" ან მუდმივი რემისიის ფაზას.
ჰიპერგლიკემიისა და კეტოაციდოზის ფაზის შემდეგ, რომლის დროსაც ინსულინის წარმოება თრგუნავს გადარჩენილ ბეტა უჯრედებს, ჰორმონალური და მეტაბოლური დარღვევები ანაზღაურდება ინსულინის ინექციებით. მედიკამენტები აღადგენს პანკრეასის უჯრედების მუშაობას, რომლებიც შემდეგ იღებენ ინსულინის მინიმალურ სეკრეციას.
ეს პერიოდი შეიძლება გაგრძელდეს რამდენიმე კვირიდან რამდენიმე წლამდე. საბოლოო ჯამში, ბეტა უჯრედის ნარჩენების აუტოიმუნური განადგურების შედეგად, რემისიის ფაზა მთავრდება და საჭიროა სერიოზული მკურნალობა.
არა ინსულინდამოკიდებული შაქრიანი დიაბეტი (ტიპი 2)
ამ ტიპის პათოლოგია ვითარდება, როდესაც სხეულის ქსოვილებს არ შეუძლიათ ადეკვატურად აითვისონ შაქარი ან გააკეთონ ეს არასრული მოცულობით. ანალოგიურ პრობლემას აქვს კიდევ ერთი სახელი - ექსტრაკანკრეალური უკმარისობა. ამ ფენომენის ეტიოლოგია შეიძლება განსხვავებული იყოს:
- ინსულინის სტრუქტურის ცვლილება სიმსუქნის განვითარებაში, ჭარბი წონის მომატება, ცხოვრების წესი დაქვეითება, არტერიული ჰიპერტენზია, სიბერეში და დამოკიდებულების არსებობის პირობებში,
- ინსულინის რეცეპტორების ფუნქციების დარღვევა მათი რაოდენობის ან სტრუქტურის დარღვევის გამო,
- ღვიძლის ქსოვილების მიერ შაქრის არასაკმარისი წარმოება,
- უჯრედული პათოლოგია, რომელშიც რთულია იმპულსების გადასვლა უჯრედულ ორგანოებში ინსულინის რეცეპტორიდან,
- ინსულინის სეკრეციის ცვლილება პანკრეაში.
დაავადებათა კლასიფიკაცია
ტიპი 2 დიაბეტის სიმძიმის მიხედვით, იგი დაიყოფა:
- ზომიერი ხარისხი. იგი ხასიათდება ინსულინის ნაკლებობის ანაზღაურების უნარით, ნარკოტიკების და დიეტის გამოყენებას ექვემდებარება, რომელსაც შეუძლია სისხლში შაქრის შემცირება მოკლე დროში,
- საშუალო ხარისხის. თქვენ ანაზღაურებთ მეტაბოლურ ცვლილებებს იმ პირობით, რომ მინიმუმ 2-3 პრეპარატი გამოიყენება გლუკოზის შესამცირებლად. ამ ეტაპზე მეტაბოლური უკმარისობა ანგიოპათიასთან ერთად,
- მძიმე ეტაპზე. მდგომარეობის ნორმალიზებისთვის საჭიროა გლუკოზის შემცირების და ინსულინის ინექციის რამდენიმე საშუალების გამოყენება. ამ ეტაპზე პაციენტი ხშირად გართულებებს განიცდის.
რა არის ტიპი 2 დიაბეტი?
დიაბეტის კლასიკური კლინიკური სურათი 2 ეტაპისგან შედგება:
- სწრაფი ეტაპი. დაგროვილი ინსულინის მყისიერი დაცლა გლუკოზის საპასუხოდ,
- ნელი ეტაპი. ინსულინის გამოყოფა სისხლში ნარჩენი მაღალი შაქრის შესამცირებლად, ნელა ხდება. იგი იწყებს მუშაობას სწრაფი ფაზის შემდეგ, მაგრამ ნახშირწყლების არასაკმარისი სტაბილიზაციას ექვემდებარება.
თუ არსებობს ბეტა უჯრედების პათოლოგია, რომელიც ხდება პანკრეასის ჰორმონის ეფექტებისადმი მგრძნობიარე, მაშინ თანდათან ვითარდება სისხლში ნახშირწყლების ოდენობის დისბალანსი. მე -2 ტიპის შაქრიანი დიაბეტით, სწრაფი ეტაპი უბრალოდ არ არის, ხოლო ნელი ეტაპი ჭარბობს. ინსულინის წარმოება უმნიშვნელოა და ამ მიზეზით შეუძლებელია პროცესის სტაბილიზაცია.
 როდესაც ინსულინის რეცეპტორების არასაკმარისი ფუნქცია ან შემდგომი რეცეპტორული მექანიზმები არსებობს, ვითარდება ჰიპერინსულინემია. სისხლში ინსულინის მაღალი დონის გამო, სხეული იწყებს მისი კომპენსაციის მექანიზმს, რომელიც მიმართულია ჰორმონალური ბალანსის სტაბილიზაციას. ეს დამახასიათებელი სიმპტომი შეიძლება შეინიშნოს დაავადების დაწყების დროსაც კი.
როდესაც ინსულინის რეცეპტორების არასაკმარისი ფუნქცია ან შემდგომი რეცეპტორული მექანიზმები არსებობს, ვითარდება ჰიპერინსულინემია. სისხლში ინსულინის მაღალი დონის გამო, სხეული იწყებს მისი კომპენსაციის მექანიზმს, რომელიც მიმართულია ჰორმონალური ბალანსის სტაბილიზაციას. ეს დამახასიათებელი სიმპტომი შეიძლება შეინიშნოს დაავადების დაწყების დროსაც კი.
პათოლოგიის აშკარა სურათი ვითარდება მუდმივი ჰიპერგლიკემიის შემდეგ, რამდენიმე წლის განმავლობაში. სისხლში გადაჭარბებული შაქარი უარყოფითად მოქმედებს ბეტა უჯრედებზე. ეს ხდება მათი დაქვეითების და აცვილების მიზეზი, ინსულინის წარმოქმნის დაქვეითების პროვოცირება.
კლინიკურად, ინსულინის დეფიციტი გამოიხატება წონის ცვლილებით და კეტოაციდოზის წარმოქმნით. გარდა ამისა, ამ ტიპის დიაბეტის სიმპტომები იქნება:
- პოლიდიფსია და პოლიურია. მეტაბოლური სინდრომი ვითარდება ჰიპერგლიკემიის გამო, რაც იწვევს ოსმოსური არტერიული წნევის მომატებას. პროცესის ნორმალიზებისთვის, სხეული იწყებს აქტიურად მოიხსნას წყალი და ელექტროლიტები,
- კანის ქავილი. კანის ქავილი სისხლში შარდოვანის და კეტონების მკვეთრი მომატების გამო,
- ჭარბი წონა.
ინსულინის რეზისტენტობა ბევრ გართულებას გამოიწვევს, როგორც პირველადი, ასევე მეორეხარისხოვანი. ასე რომ, ექიმების პირველ ჯგუფს მიეკუთვნება: ჰიპერგლიკემია, გლიკოგენის წარმოების შენელება, გლუკოზურია, სხეულის რეაქციების დათრგუნვა.
გართულებების მეორე ჯგუფი უნდა შეიცავდეს: ლიპიდების და ცილების განთავისუფლების სტიმულირებას ნახშირწყლებში მათი ტრანსფორმაციისთვის, ცხიმოვანი მჟავების და ცილების წარმოების ინჰიბირებას, მოხმარებული ნახშირწყლებისადმი ტოლერანტობის დაქვეითებას, პანკრეასის ჰორმონის სწრაფი სეკრეციის დაქვეითებას.
ტიპი 2 დიაბეტი საკმაოდ გავრცელებულია. ზოგადად, დაავადების გავრცელების ნამდვილი მაჩვენებლები შეიძლება აღემატებოდეს ოფიციალურ მინიმუმს 2-3 ჯერ.
უფრო მეტიც, პაციენტები სამედიცინო დახმარებას ეძებენ მხოლოდ სერიოზული და საშიში გართულებების გაჩენის შემდეგ. ამ მიზეზით, ენდოკრინოლოგები ამტკიცებენ, რომ მნიშვნელოვანია არ დაივიწყოთ რეგულარული სამედიცინო გამოკვლევები. ისინი დაეხმარება პრობლემის იდენტიფიცირებას რაც შეიძლება მალე და სწრაფად დაიწყონ მკურნალობა.
|


 ტიპი 1 დიაბეტი თავს იგრძნობს მაშინ, როდესაც აუტოიმუნური პროცესი ანგრევს პანკრეასის ბეტა უჯრედების 80-დან 90% -ს. უფრო მეტიც, ამ პათოლოგიური პროცესის ინტენსივობა და სიჩქარე ყოველთვის განსხვავდება. ყველაზე ხშირად, დაავადების კლასიკურ კურსში ბავშვებსა და ახალგაზრდებში, უჯრედები საკმაოდ სწრაფად განადგურებულია და დიაბეტი სწრაფად ვლინდება.
ტიპი 1 დიაბეტი თავს იგრძნობს მაშინ, როდესაც აუტოიმუნური პროცესი ანგრევს პანკრეასის ბეტა უჯრედების 80-დან 90% -ს. უფრო მეტიც, ამ პათოლოგიური პროცესის ინტენსივობა და სიჩქარე ყოველთვის განსხვავდება. ყველაზე ხშირად, დაავადების კლასიკურ კურსში ბავშვებსა და ახალგაზრდებში, უჯრედები საკმაოდ სწრაფად განადგურებულია და დიაბეტი სწრაფად ვლინდება. თავიდანვე, მან შეიძლება შეაწუხოს მადის დაუსაბუთებელი მატება, რომელსაც ანევქსია ჩაანაცვლა, როდესაც კეტოაციდოზი იზრდება. პაციენტი განიცდის აცეტონის დამახასიათებელ სუნი პირის ღრუსგან (შეიძლება იყოს ხილის სუნი), გულისრევა და ფსევდოპერიტონიტი - მუცლის ტკივილი, ძლიერი გაუწყლოება, რამაც შეიძლება გამოიწვიოს კომა.
თავიდანვე, მან შეიძლება შეაწუხოს მადის დაუსაბუთებელი მატება, რომელსაც ანევქსია ჩაანაცვლა, როდესაც კეტოაციდოზი იზრდება. პაციენტი განიცდის აცეტონის დამახასიათებელ სუნი პირის ღრუსგან (შეიძლება იყოს ხილის სუნი), გულისრევა და ფსევდოპერიტონიტი - მუცლის ტკივილი, ძლიერი გაუწყლოება, რამაც შეიძლება გამოიწვიოს კომა. როდესაც ინსულინის რეცეპტორების არასაკმარისი ფუნქცია ან შემდგომი რეცეპტორული მექანიზმები არსებობს, ვითარდება ჰიპერინსულინემია. სისხლში ინსულინის მაღალი დონის გამო, სხეული იწყებს მისი კომპენსაციის მექანიზმს, რომელიც მიმართულია ჰორმონალური ბალანსის სტაბილიზაციას. ეს დამახასიათებელი სიმპტომი შეიძლება შეინიშნოს დაავადების დაწყების დროსაც კი.
როდესაც ინსულინის რეცეპტორების არასაკმარისი ფუნქცია ან შემდგომი რეცეპტორული მექანიზმები არსებობს, ვითარდება ჰიპერინსულინემია. სისხლში ინსულინის მაღალი დონის გამო, სხეული იწყებს მისი კომპენსაციის მექანიზმს, რომელიც მიმართულია ჰორმონალური ბალანსის სტაბილიზაციას. ეს დამახასიათებელი სიმპტომი შეიძლება შეინიშნოს დაავადების დაწყების დროსაც კი.