დიაგნოსტიკა
წელიწადში მინიმუმ 1 ჯერ, შაქრიანი დიაბეტით დაავადებულ პირებს ჩაუტარდებათ ოფთალმოლოგიური გამოკვლევა, მათ შორის დაკითხვის ჩატარება, მხედველობის სიმძიმის გაზომვა და ოფთალმოსკოპია (მოსწავლის განზავების შემდეგ) ექსუდატის, პინპესიური სისხლჩაქცევების, მიკროანევრიზმის და ახალი გემების გამრავლების მიზნით. იდეალურ შემთხვევაში, შემოწმებას ატარებს ოფთალმოლოგი, დიაბეტის კლინიკაში მუშაობის გამოცდილებით.
მკურნალობა
დიაბეტური რეტინოპათიის მკურნალობა კომპლექსურია, რომელსაც ენდოკრინოლოგი და ოფთალმოლოგი ასრულებენ. თანაბრად მნიშვნელოვანია სწორი კვება და ინსულინთერაპია. მნიშვნელოვანია დიეტებში ცხიმების შეზღუდვა, ცხოველების ცხიმის შეცვლა მცენარეული ცხიმებით, გამორიცხეთ ადვილად მოპოვებული ნახშირწყლები (შაქარი, ტკბილეული, კონსერვები), ასევე ფართოდ გამოიყენოთ ლიპოტროპული ნივთიერებების შემცველი პროდუქტები (ხაჭო, თევზი, შვრიის ხორცი), ხილი, ბოსტნეული (გარდა კარტოფილისა). განსაკუთრებით მნიშვნელოვანია ვიტამინი თერაპია, განსაკუთრებით B ჯგუფში (B)1, ბ2, ბ6, ბ12, ბ15) შიგნით და პარენტერალურად. ვიტამინ C, P, E აქვს დამცავი ეფექტი სისხლძარღვთა კედელზე (წელიწადში 3-4 ჯერ, 1 თვის კურსი). ანგიოპროტექტორებს მიეკუთვნება ანგინინი (პროტექტინი), დიცინონი, დოქსიუმი. მედიკამენტები მიიღება ექიმის მიერ დადგენილი წესით.
- I ეტაპზე დიაბეტური რეტინოპათია (არაპროლიფერაციული რეტინოპათია), აღინიშნება ხშირი განმეორებითი ოფთალმოლოგიური გამოკვლევები. ექიმმა უნდა შეამოწმოს რამდენად კარგად აკონტროლებს პაციენტი სისხლში გლუკოზის დონეს.
- II ან III სტადიის დიაბეტური რეტინოპათიის დროს (პრეპროლიფერაციული და პროლიფერაციული რეტინოპათია, შესაბამისად), მითითებულია ლაზერული ფოტოკოაგულაცია.
ახლახან ჩატარებულმა DIRECT- ის კვლევამ შეაფასა Candesartan renin-angiotensin რეცეპტორის (RAS) ბლოკატორის გამოყენება 1 და 2 ტიპის დიაბეტისთვის. კანდესარტანის გამოყენებამ არ შეამცირა რეტინოპათიის მიმდინარეობა. კვლევის დროს გამოირჩეოდა რეტინოპათიის სიმძიმის შემცირების ტენდენცია. ნაკლებად ვრცელი RASS კვლევის თანახმად, ნაჩვენებია, რომ შაქრიანი დიაბეტის ტიპის 1 ტიპის რეტინოპათიის განვითარება შენელდება ASD ბლოკირებით ლოსარტანთან და ანგიოტენზინად გარდაქმნის ფერმენტის ენალაპრილის ინჰიბიტორთან. ამრიგად, ASD ბლოკატორის გამოყენება შეიძლება მიზანშეწონილი იყოს 1 ტიპის დიაბეტის და რეტინოპათიის მქონე პაციენტებში, მაგრამ არა ტიპის 2 დიაბეტით.
დიაბეტური რეტინოპათია დაკავშირებულია რიგი ეპიგენეტიკური დარღვევებით, მათ შორისაა Sod2 და MMP-9 გენების მეთილაცია და LSD1 ენ გენის გადაჭარბებული ტრანსკრიპცია. ამჟამად განიხილება ეპიგენეტიკური თერაპიის გამოყენების შესაძლებლობა.
პროგნოზი
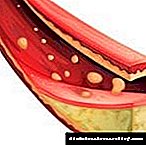
მოწინავე შემთხვევებში და შაქრიანი დიაბეტის მქონე ჰიპერტენზიის მქონე შაქრიანი დიაბეტის კომბინაციით, ათეროსკლეროზი ძალიან სერიოზულია.
პრევენცია
შაქრიანი დიაბეტის ყველა ტიპის რეტინოპათიის განვითარებასა და პროგრესირებაში მნიშვნელოვანი როლი ენიჭება ფუძემდებლური დაავადების კომპენსაციის ხარისხს. არტერიული ჰიპერტენზიის და დიაბეტური ნეფროპათიის განვითარება, რომელიც ხშირად რეტინოპათიასთან ერთად ხდება, ამწვავებს რეტინოპათიის მიმდინარეობას შაქრიანი დიაბეტის დროს. ათეროსკლეროზი ყველაზე ინტენსიურად მიმდინარეობს ახალგაზრდა ასაკის შაქრიანი დიაბეტის მქონე პირებში და უფრო მწვავეა - მიკროანგიოპათიის არსებობის გამო, მცირდება გირაოს ცირკულაციის შექმნის შესაძლებლობა. დროული დიაგნოზის დასმის მიზნით, დიაბეტით დაავადებულ თითოეულ პაციენტს უნდა შემოწმდეს ოფთალმოლოგის მიერ წელიწადში მინიმუმ 1 დრო და, თუ შესაბამისი ჩივილები წარმოიქმნება.
თვალების მძიმე სისხლძარღვთა დაზიანების თავიდან ასაცილებლად აუცილებელია მათი ადრეული გამოვლენა - დიაბეტით დაავადებული ახალგაზრდები უნდა გაიარონ ოფთალმოლოგმა, მინიმუმ 1 ჯერ 6 თვის განმავლობაში. განსაკუთრებული ყურადღება უნდა მიექცეს გრძელვადიანი შაქრიანი დიაბეტის მქონე პაციენტების თვალის მდგომარეობას - შაქრიანი დიაბეტის ხანგრძლივობის მატებასთან ერთად, იზრდება დიაბეტური რეტინოპათიის გამოვლენის სიხშირე.
დიაბეტური რეტინოპათიის პროფილაქტიკის ერთადერთი საიმედო ფაქტორი წარმოადგენს ყველა მისი სტადიის მკურნალობის საფუძველს, შაქრიანი დიაბეტისთვის ოპტიმალური ანაზღაურება (გლიკირებული ჰემოგლობინის HbA დონის დონე)1C .
პათოგენეზი და მიზეზები
დიაბეტური რეტინოპათიის პათოგენეზი საკმაოდ რთულია. მთავარ მიზეზებს შორისაა ბადურის სისხლძარღვების დაზიანება: მათი გადაჭარბებული გამტარიანობა, კაპილარების ბლოკირება, პროლიფერაციული (ნაწიბუროვანი) ქსოვილისა და ახლად წარმოქმნილი გემების გამოჩენა. ასეთი ცვლილებები გამოწვეულია ბადურის სტრუქტურის გენეტიკური მახასიათებლებით.
დაავადების განვითარებაში არანაკლები როლი თამაშობს მეტაბოლურ ცვლაში, რომელიც ხდება სისხლში გლუკოზის მომატებული შემცველობით. 2 წლამდე დიაბეტის არსებობის შემთხვევაში, დიაბეტური რეტინოპათია გამოვლენილია პაციენტთა 15% -ში, 5 წლამდე - 28% -ში, 10-15 წლამდე - 44-50% -ში, 20-დან 30 წლამდე ასაკში - 90-100% -ში.
რისკის ფაქტორები, რომლებიც გავლენას ახდენენ დაავადების პროგრესირების სიჩქარეზე და სიხშირეზე:
- ჰიპერგლიკემიის დონე,
- დიაბეტის ხანგრძლივობა
- თირკმლის ქრონიკული უკმარისობა
- არტერიული ჰიპერტენზია
- ჭარბი წონა (სიმსუქნე),
- მეტაბოლური სინდრომი
- დისლიპიდემია.
ასევე, დიაბეტური რეტინოპათიის განვითარებას და პროგრესირებას ხელს უწყობს ორსულობა, puberty, ცუდი ჩვევები.
კლინიკური სურათი
დიაბეტური რეტინოპათია ვითარდება და ვითარდება დამახასიათებელი სიმპტომების გარეშე. მხედველობის დაქვეითება არაპროლიფერაციულ ეტაპზე სუბიექტურად არ შეინიშნება. ხილული ობიექტების დაბინდვამ შეიძლება გამოიწვიოს მაკულარული შეშუპება. აღინიშნება კითხვის სირთულეები ახლო მანძილზე. უფრო მეტიც, მხედველობის სიმკვეთრე დამოკიდებულია სისხლში გლუკოზის კონცენტრაციაზე.
დაავადების პროლიფერაციულ ეტაპზე, თვალების წინ ჩნდება ვეება და მცურავი სიბრტყეები (ინტრაოკულური სისხლჩაქცევების შედეგი). გარკვეული პერიოდის შემდეგ, ისინი გაქრება საკუთარი.მასიური სისხლჩაქცევებით, ხუჭუჭა სხეულში ხდება მკვეთრი გაუარესება ან მხედველობის სრული დაკარგვა.
დიაგნოსტიკა
დიაბეტური რეტინოპათიის სკრინინგის მიზნით, პაციენტს ენიჭება ოფთალმოსკოპია მიდირიაზის, ვიზომეტრიის, თვალის წინა სეგმენტის ბიომიკროსკოპიის, პერიმეტრიის, თვალის ბიომიკროსკოპიის საშუალებით გოლდმანის ლინზით, მაკლაკოვის ტონომეტრიით, თვალის სტრუქტურების დიაფანოსკოპიით.
დაავადების სტადიის დადგენისთვის უდიდესი მნიშვნელობა აქვს ოფთალმოსკოპიურ სურათს. არაპროლიფერაციულ ფაზაში გვხვდება მიკროანეიზმები, სისხლჩაქცევები და მყარი და რბილი ექსუდატები. პროლიფერაციულ ფაზაში, ფუნდუსურ სურათს ახასიათებს ინტრაეთრული მიკროვასკულური დარღვევები (კრუნჩხვები და ვენების გაფართოება, არტერიული შუნტირება), ენდოვასკულარული და პრეტენალური სისხლჩაქცევები, ბოჭკოვანი პროლიფერაცია, ბადურის ნეოვაკულაცია და ოპტიკური ნერვული დისკის დაავადება. ბადურის ცვლილებების დასამტკიცებლად, ფინუსის ფოტოების სერია გადაღებულია fundus კამერით.
ვიტრაჟული და კრისტალური ლინზების გამჭვირვალობით, თვალის ულტრაბგერითი ინიშნება ოფთალმოსკოპიის ნაცვლად. ოპტიკური ნერვისა და ბადურის ფუნქციების დარღვევის ან შენარჩუნების შესაფასებლად, ხორციელდება ელექტროფიზიოლოგიური კვლევები: ელექტროკოკულოგრაფია, CSFM- ის განსაზღვრა, ელექტროთინეოგრაფია. ნეოვასკულური გლაუკომის გამოსავლენად, გონიოსკოპია ხორციელდება.
ბადურის გემების გამოკვლევის ყველაზე მნიშვნელოვანი მეთოდია ფლუორესცული ანგიოგრაფია. ის აღრიცხავს სისხლის ნაკადს ქორეორდინალურ გემებში. საჭიროების შემთხვევაში, ანგიოგრაფია შეიცვალა ლაზერული და ოპტიკური თანმიმდევრული სკანირებით, ბადურის ტომოგრაფია.
დიაბეტური რეტინოპათიის, შარდისა და სისხლში შაქრის, გლიკოზოლირებული ჰემოგლობინის, ინსულინის, ლიპიდური პროფილის და სხვა ინდიკატორების განვითარების რისკის ფაქტორების დადგენისთვის. არანაკლებ ინფორმაციული დიაგნოსტიკური მეთოდებია თირკმლის გემების ულტრაბგერა, არტერიული წნევის ყოველდღიური მონიტორინგი, ელექტროკარდიოგრაფი და ექოკარდიოგრაფია.
კონსერვატიული თერაპია
დაავადების საწყის სტადიაში მკურნალობის ძირითადი მეთოდი კონსერვატიულია. პაციენტს ნაჩვენებია მედიკამენტების ხანგრძლივი გამოყენება, რომლებიც ამცირებენ კაპილარების მყიფეობას - ანგიოპროტექტორებს (Doxyum, Parmidin, Dicinon, Predian). ასევე საჭიროა სისხლში გლუკოზის ადეკვატური დონის შენარჩუნება.
სისხლძარღვთა გართულებების მკურნალობისა და პროფილაქტიკისთვის ინიშნება სულოდოდექსი, ასკორბინის მჟავა, ვიტამინი P და E.. ანტიოქსიდანტები (მაგალითად, Strix) კარგ ეფექტს იძლევა. ეს პრეპარატები შეიცავს ბეტა-კაროტინისა და მოცვის ექსტრაქტს. ეს სასარგებლო ნივთიერებები აუმჯობესებს მხედველობას, აძლიერებს სისხლძარღვთა ქსელს, იცავს თავისუფალი რადიკალების გავლენისგან.
დიაბეტური რეტინოპათიის მკურნალობისას განსაკუთრებული ადგილი უკავია ნახშირწყლების მეტაბოლიზმის ნორმალიზებას. ეს ხდება შაქრის შემცირების წამლების მიღებით. კონსერვატიული თერაპია ასევე გულისხმობს პაციენტის დიეტის ნორმალიზებას.
ამ დაავადებით დაავადებული ადამიანები ექვემდებარებიან სამედიცინო შემოწმებას. დიაბეტის კურსის სიმძიმის საფუძველზე, განისაზღვრება ინვალიდობის პერიოდები. პაციენტი უკუნაჩვენებია სამუშაოში, რომელიც დაკავშირებულია მაღალი ვიზუალური დატვირთვით, ვიბრაციით, თავისა და სხეულის დახრისკენ, წონის ამაღლებასთან. მკაცრად აკრძალულია მუშაობა ტრანსპორტში და ცხელ მაღაზიებში.
ქირურგიული მკურნალობა
თუ დიაბეტური რეტინოპათიის დიაგნოზი ცხადყოფს სერიოზულ დარღვევებს: ბადურის სისხლდენა, მისი ცენტრალური ზონის შეშუპება, ახალი გემების ფორმირება, მაშინ პაციენტს ნაჩვენებია ლაზერული თერაპია. განსაკუთრებით რთულ შემთხვევებში - მუცლის ოპერაცია.
როდესაც ახალი სისხლდენა გემები და მაკულარული შეშუპება ჩნდება, საჭიროა ლაზერული ბადურის კოაგულაცია. ამ პროცედურის განმავლობაში, ლაზერული ენერგია მიეწოდება ბადურის დაზიანებულ ადგილებში. ის აღწევს რქოვანას, მინისებურ იუმორში, წინა პალატის ტენიანობასა და ობიექტივზე ჭრილობის გარეშე.
ლაზერს ასევე იყენებენ ცენტრალური ხედვის ზონის გარეთ, ბადურის ნაწილის გამოსწორების მიზნით, ჟანგბადის ნაკლებობით. მისი დახმარებით, იშემიური პროცესი განადგურებულია ბადურის დროს. შედეგად, ახალი გემები შეჩერდებიან. ეს მეთოდი ასევე გამორიცხავს უკვე ჩამოყალიბებულ პათოლოგიურ ნეოპლაზმებს. ეს იწვევს შეშუპების დაქვეითებას.
ლაზერული კოაგულაციის მთავარი მიზანია დაავადების პროგრესირების პრევენცია. ამის მისაღწევად, საშუალოდ, საჭიროა 3-4 სესიის მიღება. ისინი გრძელდება თითოეული 30-40 წუთი და ტარდება ინტერვალით რამდენიმე დღის განმავლობაში. პროცედურის დროს, ტკივილი შეიძლება აღმოჩნდეს. აქედან გამომდინარე, ადგილობრივი ანესთეზია ხორციელდება თვალის გარშემო მდებარე ქსოვილებში. თერაპიის დასრულებიდან რამდენიმე თვის შემდეგ, სპეციალისტი აფასებს ბადურის მდგომარეობას. ამ მიზნით ინიშნება ფლუორესცენტული ანგიოგრაფი.
თუ არაპროლიფერაციული დიაბეტური რეტინოპათია იწვევს სათვალეების სისხლდენას, პაციენტს ესაჭიროება ვიტრექტომია. პროცედურის დროს, ექიმი ამოიღებს დაგროვილ სისხლს, ხოლო სათვალე სხეულს ცვლის სილიკონის ზეთი (ან მარილიანი). ამავდროულად, ნაწიბურები, რომლებიც იწვევენ ბადურის სტრატიფიკაციას და ცრემლის გაფუჭებას, იყოფა ლაზერის საშუალებით, ხოლო სისხლდენა გემებს ფრთხილად ატარებენ. ეს ოპერაცია რეკომენდებულია დაავადების ადრეულ ეტაპზე. ეს მნიშვნელოვნად ამცირებს გართულებების რისკს.
თუ პაციენტს აქვს მძიმე ცვლილებები ფუნდამენტში, ახლად წარმოქმნილი გემები და ახალი სისხლჩაქცევები ხორციელდება, ბადურის კრიოკოაგულაცია ხორციელდება. ასევე აუცილებელია თუ ვიტექტომია ან ლაზერული კოაგულაცია შეუძლებელია.
შესაძლო გართულებები
დიაბეტური რეტინოპათიის საშიში შედეგები:
- კატარაქტა
- მეორადი ნეოვასკულარული გლაუკომა,
- მხედველობის მნიშვნელოვანი შემცირება
- ჰემოფტალმი,
- ბადურის წევის რაზმი,
- სრული სიბრმავე.
ეს პირობები მოითხოვს მუდმივ მონიტორინგს თერაპევტის, ნეიროპათოლოგის, ოფთალმოლოგის და ენდოკრინოლოგის მიერ. ზოგიერთი გართულება აღმოფხვრილი ხდება ქირურგიული ჩარევით.
დიაბეტური რეტინოპათიის ყველაზე ეფექტური მკურნალობაა სისხლში გლუკოზის დონის შემცირება და მათი ნორმალური ფასეულობების შენარჩუნება. ჭამე სწორად და რეგულარულად ეწვიეთ თქვენს ოფთალმოლოგს. კვირაში ერთხელ, საღამოობით, გაზომეთ ქალასშიდა წნევა. დროული დიაგნოზითა და კომპლექსური თერაპიით, მხედველობის შენარჩუნების ყველა შესაძლებლობა არსებობს.
ეტაპის დიაბეტური რეტინოპათია
დიაბეტური რეტინოპათია რამდენიმე ეტაპისგან შედგება. რეტინოპათიის საწყის ეტაპზე ეწოდება არაპროლიფერაციული, და ხასიათდება გარეგნობით მიკროანეიზმებირომ არტერიები განზავდეს წერტილოვანი სისხლჩაქცევებით თვალში მრგვალი მუქი ლაქების ან გამონაყარისებური ზოლების სახით, ბადურის იშემიური ზონების გამოჩენა, მაკულარული რეგიონის ბადურის შეშუპება, აგრეთვე სისხლძარღვების კედლების გამტარიანობის და სისუსტის გაზრდა. ამ შემთხვევაში, გამხდარი გემების მეშვეობით, სისხლის თხევადი ნაწილი შემოდის ბადურაში, რაც იწვევს შეშუპების წარმოქმნას. და თუ ბადურის ცენტრალური ნაწილი მონაწილეობს ამ პროცესში, მაშინ ის შეინიშნება მხედველობის დაქვეითება.
უნდა აღინიშნოს, რომ დიაბეტის ეს ფორმა შეიძლება მოხდეს დაავადების ნებისმიერ ეტაპზე, და წარმოადგენს რეტინოპათიის საწყის ეტაპზე. თუ ეს არ არის მკურნალობა, მაშინ ხდება დაავადების მეორე ეტაპზე გადასვლა.
რეტინოპათიის მეორე ეტაპია პროლიფერაციული, რომელსაც თან ახლავს ბადურის სისხლის მიმოქცევის დარღვევები, რაც იწვევს ბადურის ჟანგბადის დეფიციტს (ჟანგბადის შიმშილი, იშემია) ჟანგბადის დონის აღდგენის მიზნით, სხეული ქმნის ახალ გემებს (ამ პროცესს უწოდებენ ნეოვასკულარიზაცია) ახლად წარმოქმნილი გემები დაზიანებულია და იწყებენ სისხლდენას, რის შედეგადაც სისხლი შედის სათვალე სხეულიბადურის ფენები. ამის შედეგად, მცურავი სიბრტყეები თვალებში ჩნდება მხედველობის დაქვეითების ფონზე.
რეტინოპათიის გვიან სტადიაზე ახალი გემების და ნაწიბურების ქსოვილის მუდმივი ზრდის შედეგად, ამან შეიძლება გამოიწვიოს ბადურის რაზმი და განვითარება გლაუკომის.
დიაბეტური რეტინოპათიის განვითარების მთავარი მიზეზი არასაკმარისია ინსულინიდაგროვებამდე მივყავართ ფრუქტოზა და სორბიტოლიწნევის მატებას, კაპილარების კედლების გასქელება და მათი ხარვეზების შევიწროვებას.
დაავადების განვითარება და ეტაპები
სისხლში გლუკოზის მატებასთან ერთად, სისხლძარღვების კედლების გასქელებაა. შედეგად, მათში წნევა იზრდება, ხდება გემების დაზიანება, გაფართოება (მიკროანევრიზმი) და მცირე ზომის სისხლდენა.
ასევე ხდება სისხლის გასქელება. მიკროთრომბის ფორმა, გემების სანათურის დაბლოკვა. არსებობს ბადურის ჟანგბადის შიმშილი (ჰიპოქსია).
ჰიპოქსიის თავიდან ასაცილებლად, იქმნება კანკალი და სისხლძარღვები, რაც გვერდის ავლით დაზარალებულ ადგილებში ხდება. შუნტი აკავშირებს არტერიებსა და ვენებს, მაგრამ არღვევს სისხლის ნაკადის მცირე კაპილარებში და ამით ზრდის ჰიპოქსიას.
მომავალში, ახალი გემები იშლება ბადურის დროს, დაზიანების ნაცვლად. მაგრამ ისინი ძალიან თხელი და მყიფეა, ამიტომ ისინი სწრაფად ზიანდება, ხდება სისხლდენა. იგივე გემები შეიძლება გადაიზარდოს ოპტიკურ ნერვში, სათვალე სხეულში, გამოიწვიოს გლაუკომა, ხელის შეშლა სითხის სწორად გადინებაში.
ყველა ამ ცვლილებამ შეიძლება გამოიწვიოს სიბრმავემდე გართულებებმა.
კლინიკურად გამოირჩევა დიაბეტური რეტინოპათიის 3 ეტაპი (DR):
- არაპროლიფერაციული რეტინოპათია (DR I).
- პრეპოლიფერაციული რეტინოპათია (DR II).
- პროლიფერაციული რეტინოპათია (DR III).
რეტინოპათიის სტადიას ადგენს ოფთალმოლოგი, განზავებული მოსწავლის მეშვეობით ფუნდუსის შემოწმებისას, ან სპეციალური კვლევის მეთოდების გამოყენებით.

არაპროლიფერაციული რეტინოპათიით იქმნება მიკროანეიზმები, იქმნება მცირე სისხლდენა ბადურის ვენების გასწვრივ, ექსუდაციის ფოკუსები (სისხლის თხევადი ნაწილის ოფლიანობა), არტერიები და ვენები. შეშუპებაც კი შესაძლებელია.
წინამორბედი ეტაპზე სისხლდენების რაოდენობა, ექსუდატები იზრდება, ისინი უფრო ფართოვდება. ბადურის ვენები ფართოვდება. შეიძლება მოხდეს ოპტიკური შეშუპება.
პროლიფერაციულ ეტაპზე არსებობს სისხლძარღვების პროლიფერაცია (პროლიფერაცია) ბადურის, ბოჭკოვანი ნერვის, ფართო სისხლდენა ბადურისა და სათვალე სხეულში. ნაწიბურის ქსოვილების ფორმები, ჟანგბადის შიმშილის გაძლიერება და ქსოვილების მოწყვეტა.
დიაბეტური რეტინოპათიის მკურნალობა
რეტინოპათიების მკურნალობის ზოგად პრინციპებთან ერთად, თერაპია მოიცავს მეტაბოლური დარღვევების კორექტირებას, გლიკემიის დონის კონტროლის ოპტიმიზაციას, არტერიულ წნევას, ლიპიდურ მეტაბოლიზმს. ამიტომ, ამ ეტაპზე, ძირითადი თერაპია ინიშნება ენდოკრინოლოგ-დიაბეტოლოგისა და კარდიოლოგის მიერ.
გლიკემიისა და გლუკოზურიის დონის ფრთხილად მონიტორინგი, შაქრიანი დიაბეტისთვის სათანადო ინსულინის თერაპიის შერჩევა ხორციელდება, ანგიოპროტექტორების, ანტიჰიპერტენზიული საშუალებების, ანტიპლოპეტური აგენტების და ა.შ. ინიშნება. სტეროიდების ინტრავტრალიული ინექციები ხორციელდება მაკულარული შეშუპების სამკურნალოდ.
მოწინავე დიაბეტური რეტინოპათიის მქონე პაციენტებს აღენიშნებათ ლაზერული ბადურის კოაგულაცია. ლაზერული კოაგულაცია საშუალებას გაძლევთ ჩახშოთ ნეოვაკულარიზაციის პროცესი, მივაღწიოთ სისხლძარღვების ობსტრუქციას გაზრდილი მყიფეობით და გამტარიანობით, ბადურის გაწყვეტის რისკის თავიდან ასაცილებლად.
ლაზერული ბადურის ქირურგია დიაბეტური რეტინოპათიისთვის გამოიყენება რამდენიმე ძირითადი მეთოდი. ბადურის ლაზერული კოაგულაცია გულისხმობს პარკუჭოვანი კოაგულატების გამოყენებას "გრაფის" ტიპის რამდენიმე რიგში და აღინიშნება რეტინოპათიის არაპროლიფერაციული ფორმით მაკულარული შეშუპებით. ფოკალური ლაზერული კოაგულაცია გამოიყენება ანგიოგრაფიის დროს გამოვლენილი მიკროანეიზმების, ექსუდატების და მცირე ზომის სისხლდენების გამოსწორების მიზნით. პანტრეინალური ლაზერული კოაგულაციის პროცესში, კოაგულატები გამოიყენება მთელ ბადურის შემადგენლობაში, მაკულარული რეგიონის გარდა, ეს მეთოდი ძირითადად პრეპროლიფერაციულ ეტაპზე გამოიყენება, მისი შემდგომი პროგრესირების თავიდან ასაცილებლად.
თვალის ოპტიკური მედიის გამჟღავნების გზით, ლაზერული კოაგულაციის ალტერნატივაა ტრანსსკლერალური კრიოტორინოპექსია, ბადურის პათოლოგიური ნაწილების ცივი განადგურების საფუძველზე.
ჰემოფტალმუსით გართულებული პროლიფერაციული დიაბეტური რეტინოპათიის შემთხვევაში, მაკულარული წევა ან ბადურის რაზმი რთულდება, ვიტრეკტომია მიმართულია, რომლის დროსაც სისხლი, თავად სათვალე სხეული ამოღებულია, იჭრება შემაერთებელი ქსოვილის ძაფები, იწვება სისხლდენა გემები.
პროგნოზი და პრევენცია
დიაბეტური რეტინოპათიის სერიოზული გართულებები შეიძლება იყოს მეორადი გლაუკომა, კატარაქტა, ბადურის რაზმი, ჰემოფტალმი, მხედველობის მნიშვნელოვანი ვარდნა, სრული სიბრმავე. ყოველივე ეს მოითხოვს დიაბეტის მქონე პაციენტების მუდმივ მონიტორინგს ენდოკრინოლოგის და ოფთალმოლოგის მიერ.
დიაბეტური რეტინოპათიის პროგრესირების თავიდან ასაცილებლად მნიშვნელოვანი როლი თამაშობს სისხლში შაქრისა და არტერიული წნევის სწორად ორგანიზებულ კონტროლს, ჰიპოგლიკემიური და ანტიჰიპერტენზიული საშუალებების დროულ მიღებას. ბადურის პროფილაქტიკური ლაზერული კოაგულაციის დროული ჩატარება ხელს უწყობს ფუნდამენტში ცვლილებების შეჩერებას და რეგრესიას.
ვინ ვითარდება უფრო ხშირად?
არსებობს ფაქტორები, რომლებიც ზრდის დიაბეტური რეტინოპათიის განვითარების ალბათობას. ეს მოიცავს:
- შაქრიანი დიაბეტის ხანგრძლივობა (შაქრიანი დიაბეტის დაწყებიდან 15 წლის შემდეგ იმ პაციენტთა ნახევარში, რომლებიც არ იღებენ ინსულინს, ხოლო მათგან 80–90% -ში, რომელთაც უკვე აქვთ რეტინოპათია).
- სისხლში გლუკოზის მაღალი დონე და მათი ხშირი ხტომა ძალიან მაღალიდან ძალიან დაბალ რიცხვებზე.
- არტერიული ჰიპერტენზია.
- სისხლში ქოლესტერინის ამაღლება.
- ორსულობა
- დიაბეტური ნეფროპათია (თირკმელების დაზიანება).
რა სიმპტომები მიუთითებს დაავადების განვითარებაზე?
 საწყის ეტაპზე, დიაბეტური რეტინოპათია არანაირად არ ვლინდება. პაციენტი არ ინერვიულებს. სწორედ ამიტომ, დიაბეტის მქონე პაციენტებისთვის ეს საყურადღებოა, მიუხედავად ჩივილებისა, რეგულარულად ეწვევა ოფთალმოლოგს.
საწყის ეტაპზე, დიაბეტური რეტინოპათია არანაირად არ ვლინდება. პაციენტი არ ინერვიულებს. სწორედ ამიტომ, დიაბეტის მქონე პაციენტებისთვის ეს საყურადღებოა, მიუხედავად ჩივილებისა, რეგულარულად ეწვევა ოფთალმოლოგს.
მომავალში, ბუნდოვანი, ბუნდოვანი მხედველობის შეგრძნება, მბჟუტავი დაფრინა ან ელვისებური თვალების წინ და სისხლდენის არსებობისას ჩნდება მცურავი მუქი ლაქები. მოგვიანებით ეტაპზე, მხედველობა მცირდება, სრულ სიბრმავემდე.
რა გართულებებია?
შაქრიანი დიაბეტის სათანადო მკურნალობის არარსებობის და დიაბეტური რეტინოპათიის დროს, მათი სერიოზული გართულებები წარმოიქმნება, რასაც სიბრმავე იწვევს.
- წევის ბადურის რაზმი. ეს ხდება ნაწლავის ბადურაში მიმაგრებული მინის სხეულში ნაწიბურების გამო და თვალის გადაადგილებისას უბიძგებს მას. შედეგად, ცრემლები წარმოიქმნება და მხედველობის დაკარგვა ხდება.
- ირისის რუბიოზი - სისხლძარღვების ჩანასახი ირისში. ხშირად ამ გემების რღვევა ხდება, რამაც სისხლდენა გამოიწვია თვალის წინა პალატაში.
დიაბეტური რეტინოპათიის მკურნალობა, ისევე როგორც დიაბეტის სხვა გართულებების მკურნალობა, უნდა დაიწყოს გლიკემიის, არტერიული წნევის და სისხლის ქოლესტერინის ნორმალიზაციით. სისხლში გლუკოზის მნიშვნელოვნად გაზრდილი დონის წყალობით, იგი უნდა შემცირდეს თანდათანობით, რათა თავიდან იქნას აცილებული ბადურის იშემია.
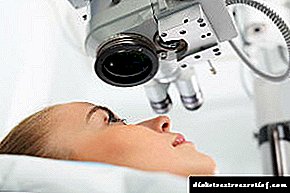 დიაბეტური რეტინოპათიის მთავარი მკურნალობა არის ბადურის ლაზერული კოაგულაცია. ეს ეფექტი ბადურის ლაზერული სხივით, რომლის შედეგად ხდება ისე, რომ თითქოს თვალის ქოროიდთან არის შედუღებული. ლაზერული კოაგულაცია საშუალებას გაძლევთ "გამორთოთ" ახლად წარმოქმნილი გემები, თავიდან აიცილოთ შეშუპება და ბადურის შეშუპება და შეამციროთ მისი იშემია. იგი ხორციელდება პროლიფერაციული და პრეპოლიფერაციული რეტინოპათიის ზოგიერთ შემთხვევაში.
დიაბეტური რეტინოპათიის მთავარი მკურნალობა არის ბადურის ლაზერული კოაგულაცია. ეს ეფექტი ბადურის ლაზერული სხივით, რომლის შედეგად ხდება ისე, რომ თითქოს თვალის ქოროიდთან არის შედუღებული. ლაზერული კოაგულაცია საშუალებას გაძლევთ "გამორთოთ" ახლად წარმოქმნილი გემები, თავიდან აიცილოთ შეშუპება და ბადურის შეშუპება და შეამციროთ მისი იშემია. იგი ხორციელდება პროლიფერაციული და პრეპოლიფერაციული რეტინოპათიის ზოგიერთ შემთხვევაში.
თუ არ არის შესაძლებელი ლაზერული კოაგულაციის შესრულება, ვიტრეექტომია გამოიყენება - სათვალეების სხეულის მოცილება სისხლის კოლტების და ნაწიბურების ერთად.
სისხლძარღვთა ნეოპლაზმის თავიდან ასაცილებლად, მედიკამენტები, რომლებიც ამ პროცესს ბლოკავს, მაგალითად, რანიბიზუმაბი, ეფექტურია. ის vitutous სხეულში შეიტანება წელიწადში რამდენჯერმე დაახლოებით ორი წლის განმავლობაში. სამეცნიერო გამოკვლევებმა აჩვენა მხედველობის გაუმჯობესების მაღალი პროცენტი წამლების ამ ჯგუფის გამოყენებისას.
ასევე, დიაბეტური რეტინოპათიის სამკურნალოდ გამოიყენება მედიკამენტები, რომლებიც ამცირებენ ჰიპოქსიას, სისხლში ქოლესტერინის შემცირებას (განსაკუთრებით ფიბრატებს), ჰორმონალური პრეპარატების მიღებას სათვალე სხეულში.
რატომ არის დაავადება საშიში თვალით?
ნებისმიერ შემთხვევაში, ჰიპერგლიკემია, ანუ სისხლში შაქრის მომატება, უარყოფითად მოქმედებს უჯრედებზე, მათ შორის სისხლძარღვთა კედელზე.
იგი ხდება ნაკლებად გამძლე - სისხლი და პლაზმა თავისუფლად შედის უჯრედშორის სივრცეში, სისხლის კოლტები ადვილად იქმნება დაზიანებულ ენდოთელიუმზე. თავდაპირველად, დიაბეტი გავლენას ახდენს მცირე გემებზე, ამიტომ ბადურის ვენები და არტერიები არ არის გამონაკლისი.
როგორ მოქმედებს ეს ხედვაზე?
საწყის ეტაპზე შეიძლება ვიზუალური ფუნქციების დაცემა არ მოხდეს. რა თქმა უნდა, ბადურა - თხელი ნერვული ქსოვილი - ძალიან მგრძნობიარეა სისხლის მიწოდების შეფერხებების მიმართ, მაგრამ კომპენსატორული მექანიზმები, ისევე როგორც დროებითი ხელსაყრელი მდგომარეობა ცენტრალურ, მაკულურ რეგიონში, იძლევა მისაღები ხედვას.
შეცვლილი გემებიდან სისხლი გადის, ბადურის ნაწილები მთავრდება სისხლჩაქცევების ქვეშ ან კარგავს კვებას (ნაწილობრივი თრომბოზი).
ამის შემდეგ გამოჩნდება დაავადების პირველი სიმპტომები:
- "დაფრინავს" თვალების წინ
- გამოსახულების დაბინდვა
- ხაზების მრუდი.
უფრო საშიში ნიშნებია მხედველობის მკვეთრი ვარდნა, ციმციმების (ელვისებური) გამოჩენა, მხედველობის ველში გარკვეული სეგმენტის ერთდროული გაუჩინარება ("ბუჩქის" დაკისრება). ზოგჯერ ასეთი მოვლენები მიუთითებენ ბადურის რაზმის განვითარებაზე
რისკის ფაქტორები
ნებისმიერი გამოვლენილი დარღვევით, უმჯობესია წინასწარ იზრუნოთ შფოთვის სიმპტომების პროფილაქტიკასა და მკურნალობაზე. მხედველობასთან დაკავშირებული საფრთხე იზრდება, თუ დამატებითი უარყოფითი ფაქტორები არსებობს.
რა ზრდის დაავადების მანიფესტაციის შანსებს:
- უკონტროლო spikes სისხლში შაქრის
- არტერიული წნევა
- მოწევა და სხვა ცუდი ჩვევები,
- თირკმელებისა და ღვიძლის პათოლოგია
- ორსულობა და ბავშვის კვების პერიოდი,
- ასაკთან დაკავშირებული ცვლილებები სხეულში,
- გენეტიკური მიდრეკილება.
დიაბეტის ხანგრძლივობა ასევე მოქმედებს დაავადების მანიფესტაციაზე. ითვლება, რომ ხედვის პრობლემები დიაგნოზიდან დაახლოებით 15-20 წლის შემდეგ ჩნდება, მაგრამ შეიძლება გამონაკლისი იყოს.
მოზარდობისას, როდესაც ჰორმონალური დისბალანსი ასევე მიეკუთვნება დიაბეტის სიმპტომებს, დიაბეტური რეტინოპათიის განვითარება შეიძლება მოხდეს რამდენიმე თვეში. ეს ძალიან საგანგაშო ნიშანია, რადგან ასეთ სიტუაციაში, თუნდაც მუდმივი მონიტორინგისა და შენარჩუნების თერაპიის პირობებში, ზრდასრულ ასაკში სიბრმავე რისკი მაღალია.
შაქრიანი დიაბეტი
შაქრიანი დიაბეტი ცოტა ხნის წინ გახდა სულ უფრო გავრცელებული დაავადება. დიაბეტი გავლენას ახდენს როგორც მოზრდილებში, ასევე ბავშვებში.
ექიმები დიაბეტით დაავადებულთა რაოდენობის ზრდას უკავშირებენ იმ ფაქტს, რომ თანამედროვე საზოგადოებაში, განსაკუთრებით დიდ ქალაქებში, ამ დაავადების რისკ-ფაქტორები ძალიან ხშირია:
- არახელსაყრელი გარემო
- ჭარბი წონა
- არასწორი კვება
- შეზღუდული ფიზიკური დატვირთვა
- "Sedentary" ცხოვრების წესი
- სტრესი
- ქრონიკული დაღლილობა.
ექსპერტების აზრით, დიაბეტით დაავადებულთა რიცხვმა შეიძლება კრიტიკულ დონემდე მიაღწიოს 2025 წლისთვის - 300 მილიონს, რაც მსოფლიოში მოსახლეობის დაახლოებით 5% -ს შეადგენს.
შაქრიანი დიაბეტი ვლინდება სისხლში მაღალი შაქრით. ჩვეულებრივ, პანკრეასის უჯრედები (ბეტა უჯრედები) წარმოქმნიან ინსულინს - ჰორმონი, რომელიც არეგულირებს ნივთიერებათა ცვლას, განსაკუთრებით შაქრიან (გლუკოზას) სისხლში, აგრეთვე ცხიმებსა და ცილებს.
შაქრიანი დიაბეტით, ინსულინის არასაკმარისი წარმოების გამო, მეტაბოლური დარღვევები ხდება, სისხლში შაქარი იმატებს. და, როგორც მოგეხსენებათ, ეს არის შაქარი, რომელიც აუცილებელია სხეულის უჯრედების ნორმალური ფუნქციონირებისთვის.
შაქრიანი დიაბეტის დროს ინსულინის დეფიციტი არა მხოლოდ შიმშილობს ორგანიზმის უჯრედებს, არამედ იწვევს არაგონივრული სისხლის შაქრის მატებას. თავის მხრივ, ჭარბი შაქარი იწვევს ცხიმების მეტაბოლიზმს და სისხლში ქოლესტერინის დაგროვებას, გემებზე დაფების წარმოქმნას.
ეს მდგომარეობა მივყავართ იმ ფაქტს, რომ გემების სანათური თანდათანობით ვიწროვდება, ხოლო ქსოვილებში სისხლის ნაკადის შენელება ხდება, სანამ იგი მთლიანად არ შეჩერდება. შაქრიანი დიაბეტით, ყველაზე დაუცველია გული, თვალები, ვიზუალური აპარატები, ფეხების გემები და თირკმელები.
დიაბეტური რეტინოპათია ჩვეულებრივ ვითარდება ადამიანებში დიაბეტის დაწყებიდან 5-10 წლის შემდეგ. I ტიპის შაქრიანი დიაბეტი (ინსულინზე დამოკიდებული), დიაბეტური რეტინოპათია სწრაფია და პროლიფერაციული დიაბეტური რეტინოპათია საკმაოდ სწრაფად ხდება.
დიაბეტის მიზეზები:
- მემკვიდრეობითი მიდრეკილება
- ჭარბი წონა.
- ზოგიერთ დაავადებას იწვევს ბეტა უჯრედების დაზიანება, რომლებიც წარმოქმნიან ინსულინს. ეს არის პანკრეასის დაავადებები - პანკრეატიტი, პანკრეასის კიბო, სხვა ენდოკრინული ჯირკვლების დაავადებები.
- ვირუსული ინფექციები (წითურა, ღორძილი, ეპიდემიური ჰეპატიტი და სხვა მრავალი დაავადება, მათ შორის გრიპი). ეს ინფექციები მოქმედებს რისკზე მყოფი ადამიანებისთვის.
- ნერვული სტრესი. რისკის ქვეშ მყოფი ადამიანები უნდა მოერიდონ ნერვულ და ემოციურ სტრესს.
- ასაკი. ყოველ ათ წელიწადში ასაკის მატებასთან ერთად, დიაბეტის განვითარების ალბათობა გაორმაგდება.
გარდა სისუსტე და დაღლილობის მუდმივი განცდა, სწრაფი დაღლილობა, თავბრუსხვევა და სხვა სიმპტომების არსებობა, დიაბეტი მნიშვნელოვნად ზრდის კატარაქტის და გლაუკომის განვითარების რისკს, ასევე ბადურის დაზიანებას. დიაბეტის ერთ-ერთი ასეთი გამოვლინებაა დიაბეტური რეტინოპათია.
დიაბეტური რეტინოპათიის მიზეზები
დაავადების ფორმირებისკენ მიმავალი პროცესის არსის მოკლედ ახსნა ძალიან მარტივია. დიაბეტისკენ მიმავალი მეტაბოლური პროცესების ცვლილებებმა უარყოფითი გავლენა მოახდინეს თვალის აპარატზე სისხლის მიწოდებაზე. თვალის მიკროწამები გადაკეტილია, რაც იწვევს წნევის მატებას და კედლების გარღვევას.
გარდა ამისა, სისხლძარღვებისგან უცხო ნივთიერებები შეიძლება შევიდნენ ბადურის შიგნით, რადგან დიაბეტის დროს ბუნებრივი დამცავი ბარიერი თავის ფუნქციის შესრულებას უარესად იწყებს. სისხლძარღვების კედლები თანდათანობით იშლება და კარგავს მათ ელასტიურობას, რაც ზრდის სისხლდენისა და პათოლოგიური მხედველობის დარღვევის რისკს.
თვალის ბადურისა და რქოვანას დიაბეტური დაზიანება მოქმედებს, როგორც შაქრიანი დიაბეტის სპეციფიკური, გვიან გამოხატული გართულება, ამ შემთხვევაში პაციენტების დაახლოებით 90% -ს აღენიშნება მხედველობა.
პათოლოგიის ბუნება კლასიფიცირდება, როგორც მუდმივად მიმდინარეობა, ხოლო რქოვანას და ბადურის დამარცხება პირველ ეტაპზე, ხილული სიმპტომების გარეშე მიმდინარეობს. თანდათანობით, პაციენტი იწყებს სურათის უმნიშვნელო ბუნდოვანებას, თვალების წინ ჩნდება ლაქები და ძარღვები, რაც გამოწვეულია თვალის ზედაპირული ფენის - რქოვანას დარღვევით.
დროთა განმავლობაში, მთავარი სიმპტომი ინტენსიური ხდება, მხედველობა მკვეთრად მცირდება და თანდათანობით ხდება სიბრმავე.
ბადურის ახლად ჩამოყალიბებული გემები ძალიან მყიფეა. მათ აქვთ თხელი კედლები, რომლებიც შედგება უჯრედების ერთი ფენისგან, სწრაფად იზრდებიან, ხასიათდება სისხლის პლაზმის სწრაფი ტრანსუდაციით, მყიფეობის გაზრდით. ეს არის ეს მყიფეობა, რაც იწვევს სხვადასხვა სახის სიმძიმის ცვლილებას, სისხლდენის დროს.
სამწუხაროდ, ჰემოფტალმუსის მძიმე შემთხვევები მხედველობის დაკარგვის ერთადერთი მიზეზი არ არის. ასევე, სიბრმავეების განვითარებას ახდენს ახლადშექმნილი გემებიდან სისხლის პლაზმური წიაღისეულის ცილოვანი ფრაქციების პროვოცირება, მათ შორის, ბადურის ნაწიბურების, ბუშტის ორგანოს და რქოვანას დაზიანების პროცესების ჩათვლით.
ფიბროვასკულური წარმონაქმნების განუწყვეტელი შეკუმშვა, რომლებიც განლაგებულია ოპტიკურ ნერვულ დისკზე და დროებითი სისხლძარღვთა არკადებში, იწვევს ბადურის წევის განცალკევების დაწყებას, რომელიც ვრცელდება მაკულარული რეგიონში და გავლენას ახდენს ცენტრალურ ხედვაზე.
ეს, საბოლოო ჯამში, გადამწყვეტი ფაქტორი ხდება რეგინტოგენური ბადურის რაზმის წარმოქმნაში, რაც ირისის რუბეოზის განვითარებას პროვოცირებს. ინტენსიურად სეირნობა ახლად წარმოქმნილი გემებიდან, სისხლის პლაზმა ბლოკავს ინტრაოკულური სითხის გადინებას, რაც იწვევს მეორეხარისხოვანი გლაუკომის განვითარებას.
ასეთი პათოგენეტიკური ჯაჭვი ძალიან თვითნებურია და აღწერს მხოლოდ ყველაზე ხელსაყრელ სცენარს. რა თქმა უნდა, პროლიფერაციული დიაბეტური რეტინოპათიის კურსი ყოველთვის არ მთავრდება სიბრმავეში.
ნებისმიერ ეტაპზე, მისი პროგრესირება შეიძლება მოულოდნელად შეჩერდეს სპონტანურად. და მიუხედავად იმისა, რომ ამ შემთხვევაში, როგორც წესი, მხედველობის დაკარგვა ვითარდება, დარჩენილი ვიზუალური ფუნქციების დაზიანების პროცესი მნიშვნელოვნად შენელებულია.
შეუძლია თუ არა დიაბეტით დაავადებულებს სიბრმავე?
პაციენტების უმეტესი ნაწილი, რომლებიც დიდი ხნის განმავლობაში დიაბეტით დაავადებულნი არიან, აქვთ თვალის რქოვანას დაზიანება და მისი ბადურის დაზიანება, რომელსაც სიმძიმის სხვადასხვა ხარისხი შეიძლება ჰქონდეს.
ამრიგად, ექსპერტებმა დაადგინეს, რომ შაქრიანი დიაბეტით დაავადებულ პაციენტთა დაახლოებით 15% -ს აღენიშნება დიაბეტური რეტინოპათიის მსუბუქი სიმპტომები, დაავადების ხანგრძლივობაა ხუთ წელზე მეტი ხნის განმავლობაში, პაციენტების თითქმის 29% -ს აღენიშნება სიმპტომები, ავადმყოფთა 50% -ში დაავადების ხანგრძლივობაა 10-დან 15 წლამდე.
აქედან გამომდინარეობს, რომ რაც უფრო გრძელია ადამიანი დიაბეტით დაავადებული, მით უფრო მაღალია მხედველობის დაკარგვის რისკი.
ასევე, დაკავშირებული ფაქტორები, როგორიცაა:
- არტერიული წნევის მუდმივი მატება და სისხლში შაქრის კონცენტრაცია,
- თირკმლის ფუნქციის დაქვეითება,
- სისხლის ლიპიდების შეფარდების დარღვევა,
- ვისცერული ცხიმის მასის ზრდა,
- მეტაბოლიზმის დაქვეითება,
- სხვადასხვა ხარისხის სიმსუქნე,
- გენეტიკური მიდრეკილება
- ორსულობის პერიოდი
- ცუდი ჩვევები
- რქოვანას დაზიანებები.
ამასთან, სისხლში შაქრის რეგულარული მონიტორინგი, გარკვეული დიეტის დაცვა და ცხოვრების ჯანსაღ წესის დაცვა, მხედველობისთვის ვიტამინისა და მინერალური კომპლექსების მიღება, სპეციალურად შემუშავებული დიაბეტის მქონე პაციენტებისთვის (ანტოციან ფორტე და სხვ.), ამცირებს სიბრმავე რისკს დიაბეტის გართულებებისგან.
მხედველობის დაქვეითების ყველაზე ეფექტური პრევენცია არის ოფთალმოლოგის და ენდოკრინოლოგის მიერ დიაბეტით დაავადებული პაციენტის გამოკვლევის სიხშირის ზუსტად დაცვა, მათი რეკომენდაციების შესაბამისად.
ყველაზე დიდი საფრთხე, რომელსაც დაავადება ატარებს, გახანგრძლივებული კურსია სიმპტომების გარეშე. პირველ ეტაპზე, მხედველობის დონის დაქვეითება პრაქტიკულად არ იგრძნობა, ერთადერთი, რაც პაციენტს შეუძლია ყურადღება მიაქციოს, არის მაკულარული ბადურის შეშუპება, რომელიც ვლინდება გამოსახულების სიმკვეთრის ნაკლებობით, რაც ხშირად ხდება რქოვანას დაზიანებით.
პაციენტისთვის რთულია მცირე დეტალების კითხვა და მუშაობა, რაც მათ ხშირად მიეკუთვნება ზოგადი დაღლილობის ან სისუსტის გამო.
ბადურის დაზიანების ძირითადი სიმპტომი ვლინდება მხოლოდ სათუთ სხეულში ვულგარული სისხლჩაქცევით, რაც დიაბეტური რეტინოპათიის მქონე პაციენტისთვის იგრძნობა ვიზუალური სიმძიმის თანდათანობითი ან მკვეთრი დაქვეითების შედეგად.
ქალასშიდა სისხლდენა, ჩვეულებრივ, თან ახლავს მცურავი მუქი ლაქების გამოჩენას და თვალის წინ ვეებერთელა, რომელიც გარკვეული პერიოდის შემდეგ შეიძლება გაქრეს კვალის გარეშე. მასიური სისხლდენა იწვევს მხედველობის სრულ დაკარგვას.
მაკულარული შეშუპების ნიშანი ასევე თვალების წინ ვეებერთელა შეგრძნებაა. გარდა ამისა, ძნელია შრომით კითხვა ან შესრულება ახლო მანძილზე.
დაავადების საწყის ეტაპზე ხასიათდება ასიმპტომური მანიფესტაცია, რაც ართულებს დიაგნოზს და დროულ მკურნალობას. ჩვეულებრივ, ვიზუალური ფუნქციის გაუარესების შესახებ ჩივილები მოდის მეორე ან მესამე ეტაპზე, როდესაც განადგურებამ მნიშვნელოვან მასშტაბს მიაღწია.
რეტინოპათიის ძირითადი ნიშნებია:
- ბუნდოვანი ხედვა, განსაკუთრებით წინა მხარეში,
- თვალების წინ "დაფრინავს",
- სათვალეების ლაქა
- კითხვის სირთულეები
- დიდ დაღლილობას და ტკივილს თვალებში,
- Veil ან ჩრდილი, რომელიც ხელს უშლის ნორმალურ ხედვას.
- ერთი ან მეტი სიმპტომის არსებობამ შეიძლება მიუთითოს სერიოზული ხედვის პრობლემები.
ამ შემთხვევაში, აუცილებლად უნდა ეწვიოთ ექიმს - ოფთალმოლოგი. თუ არსებობს დიაბეტური რეტინოპათიის განვითარების ეჭვი, უმჯობესია აირჩიოთ ვიწრო სპეციალისტი - ოფთალმოლოგი - რეტინოლოგი. ასეთი ექიმი სპეციალიზირებულია შაქრიანი დიაბეტის დიაგნოზირებულ პაციენტებში და ხელს შეუწყობს ზუსტად განსაზღვროს ცვლილებების ხასიათი.
წამლის მკურნალობა
დიაბეტური რეტინოპათიის მქონე პაციენტთა რეაბილიტაცია (DR) რჩება ერთ-ერთი ყველაზე აქტუალური და ინტერაქტიული ოფთალმოლოგიური პრობლემა. DR არის ზრდასრული მოსახლეობის სიბრმავეთა მთავარი მიზეზი.
DR– ს კონსერვატიული თერაპიის მიმართულებები:
- დიაბეტის ან მათთან დაკავშირებული სისტემური მეტაბოლური დარღვევების ანაზღაურება:
- ნახშირწყლების მეტაბოლიზმი
- არტერიული წნევა (BP) (რენინი - ანგიოტენზინი - ალდოსტერონის სისტემის ბლოკატორები),
- ლიპიდური და ცილოვანი მეტაბოლიზმი (ვიტამინები A, B1, B6, B12, B15, ფენოფიბრატები, ანაბოლური სტეროიდები),
- ბადურის მეტაბოლური კორექტირება:
- ანტიოქსიდანტური თერაპია
- ნერვული ქსოვილის მეტაბოლიზმის აქტივატორები,
- ალდოზის რედუქტაზას ინჰიბიტორები,
- ანგიოგენეზის ბლოკატორები,
- სისხლძარღვთა სისტემის დარღვევების კორექცია და სისხლის რევოლოგია:
- სისხლის რიოლოგიის გამაძლიერებლები
- ვაზოდილატორები,
- ანგიოპროტექტორები
- აგენტები, რომლებიც აუმჯობესებენ ენდოთელიუმის და სისხლძარღვთა კედლის სარდაფურ მემბრანის მდგომარეობას.
ეს სია მუდმივად განახლებულია და განახლებულია. იგი მოიცავს როგორც ცნობილ ჯგუფებს, რომლებიც წარმოდგენილია საკმაოდ ფართო სპექტრით ნარკოტიკებით, ასევე ახალი, პერსპექტიული ადგილები.
უპირობო საფუძველი DR– ს ნებისმიერი მკურნალობისთვის (როგორც კონსერვატიული, ასევე ქირურგიული) არის დიაბეტის ანაზღაურება და მასთან დაკავშირებული მეტაბოლური დარღვევები - ცილა და ლიპიდური მეტაბოლიზმი.
DR– ს პროფილაქტიკისა და მკურნალობის საფუძველია ნახშირწყლების მეტაბოლიზმის ოპტიმალური ანაზღაურება. ტიპი 1 დიაბეტის დროს, გლუკოზის სამარხვო დონე 7.8 მმოლ / ლ-მდე ჩათვლით მისაღებად განიხილება, ხოლო გლიკოზოლირებული ჰემოგლობინის HbA1 შემცველობა 8,5–9,5% –მდეა. ტიპი 2 დიაბეტის დროს, გლიკემიის დონე შეიძლება ოდნავ უფრო მაღალი იყოს, პაციენტის კეთილდღეობის გათვალისწინებით.
EUCLID- ის კვლევის შედეგების თანახმად, ACE ინჰიბიტორის ლისინოპრილის გამოყენებამ შეამცირა რეტინოპათიის განვითარების რისკი 2-ჯერ და დაკვირვების 2 წლის განმავლობაში 1/3-ით შეამცირა ახალი შემთხვევების რაოდენობა.
ლიზინოპრილის ეფექტურობის გარდა, შესწავლილია სხვა აგფ ინჰიბიტორების (კაპტოპრილი, ფოსინოპრილი, პერინდოპრილი და ა.შ.) გამოყენების ეფექტურობა.
ასევე, ლიპიდური და ცილოვანი მეტაბოლიზმის კორექციისთვის, არაერთი ავტორი გირჩევთ გამოიყენოთ ვიტამინები A, B1, B6, B12, B15, ფენოფიბრატები და ანაბოლური სტეროიდები.
ცნობილია, რომ ფენოფიბრატს, გარდა ჰიპერტრიგლიცერიდისა და შერეული დისლიპიდემიის კორექციის გარდა, შეუძლია შეაჩეროს VEGF რეცეპტორების გამოხატვა და ნეოვასკულარიზაცია, ასევე გააჩნია ანტიოქსიდანტური, ანთების საწინააღმდეგო და ნეიროპროტექტორული მოქმედება.
DR- ის ადრეულ ეტაპზე აღინიშნა ლიპიდური პეროქსიდაციის გამოხატული გააქტიურება, რის შედეგადაც ავტორმა მიიღო დადებითი ეფექტი ტოკოფეროლის გამოყენებიდან (1200 მგ დღეში).
დადებითი ეფექტი ნაჩვენებია კომპლექსური ანტიოქსიდანტური თერაპიის გამოყენებით - სისტემური (ალფა-ტოკოფეროლი) და ადგილობრივი (ოფთალმოლოგიური სამკურნალო ფილმები ემოქსიპინით) და მექსიდოლური თერაპია.
DR– ში ჩატარებული რამოდენიმე ორმაგი ბრმა, პლაცებოზე კონტროლირებადი გამოკვლევის კლინიკურმა შედეგებმა დაადასტურა ტანაკანის კომპლექსური მოქმედების ფარმაკოლოგიური მოქმედება ბადურის მდგომარეობის გაუმჯობესების და ვიზუალური სიმძიმის გაზრდის სახით.
- ნერვული ქსოვილის მეტაბოლიზმის აქტივატორები.
1983 წლიდან ჩატარდა დიდი რაოდენობით ექსპერიმენტული და კლინიკური კვლევები DR- ში პეპტიდური ბიორეგულატორების გამოყენების შესახებ. პეპტიდური ბიორეგულატორები არეგულირებენ ბადურას მეტაბოლურ პროცესებს, აქვთ ანტიაგრეგაციური და ჰიპოკოაგულაციური მოქმედებები და ანტიოქსიდანტური მოქმედება.
ალდოზის რედუქტაზას ინჰიბიტორები.ალდოზის რედუქტაზას ინჰიბიტორების გამოყენება, ფერმენტი, რომელიც მონაწილეობს გლუკოზის მეტაბოლიზმში პოლიოლის მარშრუტით, ინსულინის დამოუკიდებელ უჯრედებში სორბიტოლის დაგროვებით, პერსპექტიული იქნება.
ცხოველების ექსპერიმენტულ კვლევებში აჩვენა, რომ ალდოზის რედუქტაზას ინჰიბიტორები ახდენენ პერიციტოპების დეგენერაციას, რეტინოპათიის დროს.
- სისხლძარღვთა ენდოთელიუმის ზრდის ფაქტორი (VEGF) პირდაპირი ინჰიბიტორები.
სისხლძარღვთა ენდოთელიუმის ზრდის ფაქტორი (VEGF) პირდაპირი ინჰიბიტორების გამოყენება კიდევ ერთი პერსპექტიული მხარეა DR- ის მკურნალობის დროს. როგორც ცნობილია, VEGF ფაქტორი ახდენს ახლად წარმოქმნილი გემების პათოლოგიურ ზრდას, სისხლდენას და ექსუდაციას ბადურის გემებიდან.
ანტი-VEGF ფაქტორის ინტრაოკულური მიღება შეიძლება ეფექტური იყოს DR– ის საწყის ეტაპზე და შეამციროს მაკულარული შეშუპება ან ბადურის ნეოვაკულაცია. დღეისათვის ხელმისაწვდომია 4 ანტი-VEGF აგენტი: პეგაპტამიბი ნატრიუმი, რანიბიზუმაბი, ბვოვაზუმაბი, აფლაბერცეპტი.
ამჟამად რეკომენდებულია ვაზოდილატორების გამოყენება განსხვავებულად და სიფრთხილით. არსებობს დადებითი გამოცდილება xanthinol ნიკოტინის გამოყენებასთან ერთად, ჰემორეოლოგიური დარღვევების კორექტირებისას DR და ნეიროვასკულური რეაქციების ნორმატოტონური და ჰიპერტონიული ტიპების დროს.
საშუალებები, რომლებიც აძლიერებენ სისხლძარღვთა კედელს, ხელს უშლიან მის გაზრდის გამტარიანობას, საკმაოდ დიდი ჯგუფია DR– ს სამკურნალოდ გამოყენებულ სამკურნალო საშუალებებს შორის.
ამ ჯგუფიდან გამოყენებული იქნა რუტინი და მისი წარმოებულები, ვიტამინი E, ასკორბინის მჟავა და დოქსიუმი (კალციუმის დობსილაატი). ამ ჯგუფის წამლების გახანგრძლივებით (4-8 თვე ან მეტი), ავტორებმა აღნიშნეს ბადურის სისხლდენის ნაწილობრივი რეზორბცია.
სისხლძარღვთა კედლის ენდოთელიუმის და სარდაფური მემბრანის მდგომარეობის შესწორება, როგორც ჩანს, ერთ-ერთი ყველაზე პერსპექტიული მიმართულებაა DR– ის ადრეული სტადიების მკურნალობისა და ამ დაავადების პროგრესირების პრევენციის თვალსაზრისით.
ბოლო წლების განმავლობაში, მრავალი ცნობა აქვთ გლუკოსამინოგლიკანების ჯგუფიდან (GAG) პრეპარატი სულოდექსიქსიდის (Wessel Duet F, Alfa Wassermann) გამოყენების შესახებ, რომელიც შედგება ჰეპარინის მსგავსი ფრაქციის (80%) და დერმატინ-სულფატის (20%) დგმ-ის მკურნალობის დროს.
DR– ს სულოდექსიდს აქვს რთული ეფექტი:
- გამოხატული ანგიოპროტექტორული - სარდაფის მემბრანის ელექტრული მუხტის აღდგენა და სისხლძარღვთა კედლის მთლიანობა,
- ანტითრომბული,
- ფიბრინოლიზური,
- ანტიჰიპერტენზიული.
ქირურგიული მეთოდები
ლაზერული კოაგულაცია ნაკლებად ტრავმული და ძალზე ეფექტური პროცედურაა. მედიცინის განვითარების ამ ეტაპზე, ეს საუკეთესო ვარიანტია დიაბეტის რეტინოპათიაში მხედველობის კორექციისთვის.
პროცედურა ხორციელდება ადგილობრივი საანესთეზიო საშუალების გამოყენებით წვეთების სახით, არ საჭიროებს ფრთხილად მომზადებას და დიდ სარეაბილიტაციო პერიოდს.
სტანდარტულ რეკომენდაციებს საჭიროებს წინასწარი გამოკვლევა, აუცილებლობის შემთხვევაში, სამედიცინო მკურნალობა პროცედურის დასრულების შემდეგ და ჩარევის დასრულების შემდეგ.
პროცედურა დაახლოებით ნახევარი საათის განმავლობაში ხდება, პაციენტი არ გრძნობს ტკივილს და მნიშვნელოვან დისკომფორტს. ამ შემთხვევაში, პაციენტის ჰოსპიტალიზაცია საჭირო არ არის, რადგან პროცედურა ხორციელდება ამბულატორიულ საფუძველზე.
ლაზერული კოაგულაციის ერთადერთი მინუსი არის კარგი სპეციალისტის ძებნა და სამედიცინო დაწესებულებების არასაკმარისი აღჭურვილობა. ყველა საავადმყოფოში არ არის ასეთი აღჭურვილობა, ამიტომ შორეულ ადგილებში მაცხოვრებლებს დამატებით უნდა გაითვალისწინონ მოგზაურობის ღირებულება.
ზოგიერთ შემთხვევაში, ლაზერული კოაგულაციის ეფექტურობა შეიძლება იყოს არასაკმარისი, ამიტომ გამოიყენება ალტერნატიული მეთოდი - ქირურგიული ოპერაცია. მას უწოდებენ ვიტრექტომიას და ხორციელდება ზოგადი ანესთეზიის ქვეშ.
მისი არსია დაზიანებული ბადურის მემბრანების მოცილება, ღრუბლოვანი სათვალეების სხეული და სისხლძარღვთა კორექცია. ბადურის შიგნით მდებარე ბადურის ნორმალური მდებარეობა და სისხლძარღვთა კომუნიკაციის ნორმალიზება ასევე აღდგენილია.
რეაბილიტაციის პერიოდს რამდენიმე კვირა სჭირდება და საჭიროებს პოსტოპერაციულ მედიკამენტებს. ისინი ხელს უწყობენ შესაძლო ანთების განთავისუფლებას, ხელს უშლიან პოსტოპერაციული ინფექციების და გართულებების განვითარებას.
დიაბეტური რეტინოპათიისთვის მხედველობის კორექტირების შესაბამისი პროცედურის შერჩევა ხორციელდება პაციენტის ინდივიდუალური მახასიათებლების მიხედვით. უნდა აღინიშნოს, რომ შეუძლებელია სრული განკურნება, ამიტომ ასეთი ჩარევები ანელებს თვალში მიმდინარე პათოლოგიურ პროცესებს.
შესაძლოა, რამდენიმე წელიწადში პაციენტს კვლავ დასჭირდება ასეთი ჩარევა, ამიტომ წარმატებული ოპერაციის შემდეგ ოფთალმოლოგთან ვიზიტები არ გაუქმდება.
პროგნოზი პაციენტებისთვის
სიცოცხლის ხანგრძლივობა და ვიზუალური ფუნქციის შენარჩუნება პირდაპირ დამოკიდებულია თვალის დაზიანების ხარისხზე, დიაბეტის ასაკსა და ხანგრძლივობაზე. ძალიან რთულია დიაგნოზი დაუსწრებლად დიაგნოზით, რადგან გათვალისწინებული უნდა იყოს პაციენტის ინდივიდუალური მაჩვენებლები.
გარდა ამისა, დიაბეტური რეტინოპათიით, სხვა ორგანოებისა და სისტემების დაზიანებას აფასებენ სხვადასხვა საერთაშორისო მეთოდის გამოყენებით. საშუალოდ, რეტინოპათიის განვითარება ხდება შაქრიანი დიაბეტის დადგენის შემდეგ 10-დან 15 წლის განმავლობაში, და ამ დროის განმავლობაში შეუქცევადი შედეგებიც ხდება.
ჩვეულებრივ, ამ მდგომარეობის გართულებები შეიძლება ეწოდოს თანმდევი დაავადებებისა და პათოლოგიების არსებობას. დიაბეტი უარყოფითად მოქმედებს სხეულის ყველა შინაგან ორგანოებსა და სისტემებზე, მაგრამ ვიზუალური ფუნქცია პირველ რიგში განიცდის.
დიაბეტური რეტინოპათია დიაბეტის ყველაზე გავრცელებული გართულებაა. მეტაბოლური პროცესების ცვლილებების გავლენის შედეგად, თვალის აპარატის ამარაგებული გემების ფუნქცია არის გაუფასურებული, რაც იწვევს სისხლდენას და თვალების პათოლოგიურ პროცესებს.
დაავადება არ ვლინდება ადრეულ ეტაპზე, ამიტომ პაციენტების უმეტესობა ექიმთან მიდის უკვე შეუქცევადი პროცესებით. იმისათვის, რომ ეს არ მოხდეს, საჭიროა რეგულარულად ეწვიოთ ოფთალმოლოგს, რომ შეამოწმოს მხედველობა და ბადურა.
|





 საწყის ეტაპზე, დიაბეტური რეტინოპათია არანაირად არ ვლინდება. პაციენტი არ ინერვიულებს. სწორედ ამიტომ, დიაბეტის მქონე პაციენტებისთვის ეს საყურადღებოა, მიუხედავად ჩივილებისა, რეგულარულად ეწვევა ოფთალმოლოგს.
საწყის ეტაპზე, დიაბეტური რეტინოპათია არანაირად არ ვლინდება. პაციენტი არ ინერვიულებს. სწორედ ამიტომ, დიაბეტის მქონე პაციენტებისთვის ეს საყურადღებოა, მიუხედავად ჩივილებისა, რეგულარულად ეწვევა ოფთალმოლოგს. დიაბეტური რეტინოპათიის მთავარი მკურნალობა არის ბადურის ლაზერული კოაგულაცია. ეს ეფექტი ბადურის ლაზერული სხივით, რომლის შედეგად ხდება ისე, რომ თითქოს თვალის ქოროიდთან არის შედუღებული. ლაზერული კოაგულაცია საშუალებას გაძლევთ "გამორთოთ" ახლად წარმოქმნილი გემები, თავიდან აიცილოთ შეშუპება და ბადურის შეშუპება და შეამციროთ მისი იშემია. იგი ხორციელდება პროლიფერაციული და პრეპოლიფერაციული რეტინოპათიის ზოგიერთ შემთხვევაში.
დიაბეტური რეტინოპათიის მთავარი მკურნალობა არის ბადურის ლაზერული კოაგულაცია. ეს ეფექტი ბადურის ლაზერული სხივით, რომლის შედეგად ხდება ისე, რომ თითქოს თვალის ქოროიდთან არის შედუღებული. ლაზერული კოაგულაცია საშუალებას გაძლევთ "გამორთოთ" ახლად წარმოქმნილი გემები, თავიდან აიცილოთ შეშუპება და ბადურის შეშუპება და შეამციროთ მისი იშემია. იგი ხორციელდება პროლიფერაციული და პრეპოლიფერაციული რეტინოპათიის ზოგიერთ შემთხვევაში.